เนเธฅเนเธเนเธเนเธเนเธเธฃเธเธชเธฃเนเธฒเธเธเธตเนเธเนเธญเธเธเนเธฒเธเนเธเนเธ เธเนเธงเธขเธเธเธเธฅเธธเธกเธฃเนเธฒเธเธเธฒเธขเธชเนเธงเธเธเธฅเธฒเธขเธเธดเนเธง เนเธเธเธฃเธฃเธเธฒเนเธฃเธเธเธตเนเนเธเธดเธเธเธฑเธเนเธฅเนเธเนเธฃเธเธเธดเธเนเธเธทเนเธญเธฃเธฒเธเธเนเธเนเธกเธฒเธเธเธตเนเธชเธธเธ เธญเธฒเธเนเธเธดเธเธเธตเนเนเธเนเธเนเธฅเนเธเธซเธฃเธทเธญเนเธเธดเธเธเธตเนเนเธเธฃเธเธชเธฃเนเธฒเธเธชเนเธงเธเธญเธทเนเธ เธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเธณเนเธเนเธขเธฒเธเนเธฅเธฐเนเธเนเนเธงเธฅเธฒเธเธฒเธ เธขเธฒเธซเธฅเธฑเธเธเธตเนเนเธเนเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธเนเธเธขเธฒเธเนเธฒเธเนเธเธทเนเธญเธฃเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธ เนเธเธขเนเธเธเธฒเธฐเนเธกเธทเนเธญเนเธเนเธเนเธฃเธเนเธเธฃเธฐเธเธฑเธเธเธฒเธเธเธฅเธฒเธเธเธถเธเธฃเธธเธเนเธฃเธ เธเธฒเธฃเนเธเนเธขเธฒเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเธเธณเนเธซเนเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธฒเธเธขเธฒเนเธฅเธฐเธชเธดเนเธเนเธเธฅเธทเธญเธเธเนเธฒเนเธเนเธเนเธฒเธข เนเธกเนเธเธฐเธกเธตเธขเธฒเธเนเธฒเธเนเธเธทเนเธญเธฃเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธญเธญเธเธงเธฒเธเธเธณเธซเธเนเธฒเธขเธกเธฒเธเธกเธฒเธขเนเธเนเธกเธตเธขเธฒเนเธเธตเธขเธเนเธกเนเธเธตเนเธเธเธดเธเธเธตเนเธเธณเธกเธฒเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ เนเธเธเธเธเธงเธฒเธกเธเธตเนเนเธซเนเธเนเธญเธกเธนเธฅเธเธฑเนเธงเนเธเนเธเธตเนเธขเธงเธเธฑเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ เธขเธฒเธเนเธฒเธเนเธเธทเนเธญเธฃเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธฅเธฐเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธชเธณเธซเธฃเธฑเธเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ เธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเธขเธฒ เธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเน เนเธฅเธฐเธเนเธญเนเธเธฐเธเธณเนเธเธเธฒเธฃเนเธเนเธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
เนเธเธฃเธเธชเธฃเนเธฒเธเนเธฅเนเธ
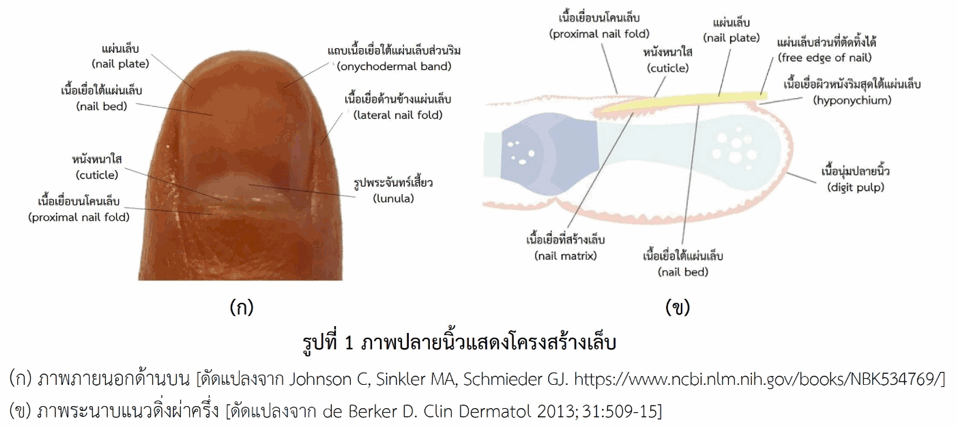
เนเธฅเนเธ (nail) เนเธเนเธเนเธเธฃเธเธชเธฃเนเธฒเธเธเธตเนเธเนเธญเธเธเนเธฒเธเนเธเนเธ เนเธเธฅเธตเนเธขเธเนเธเธฅเธเธกเธฒเธเธฒเธเธเธดเธงเธซเธเธฑเธ เธเธณเธซเธเนเธฒเธเธตเนเธเธเธเธฅเธธเธกเธฃเนเธฒเธเธเธฒเธขเธชเนเธงเธเธเธฅเธฒเธขเธเธดเนเธงเธเธฑเนเธเธเธดเนเธงเธกเธทเธญเนเธฅเธฐเธเธดเนเธงเนเธเนเธฒ เนเธเธฃเธเธชเธฃเนเธฒเธเนเธฅเนเธเธกเธตเธซเธฅเธฒเธขเธชเนเธงเธ (เธฃเธนเธเธเธตเน 1) เนเธเนเนเธเน เนเธเนเธเนเธฅเนเธ (nail plate) เนเธเนเธเธชเนเธงเธเธเธตเนเนเธเนเธเธกเธฒเธเธเธตเนเธชเธธเธ เธกเธตเธฅเธฑเธเธฉเธเธฐเธซเธเธฒ เนเธเธเนเธเนเธเนเธฅเธฐเธเธถเนเธเนเธเธฃเนเธเนเธช (semitransparent) เธเธฃเธฐเธเธญเธเธเนเธงเธขเนเธเธฅเธฅเนเธเธตเนเธเธฒเธขเนเธฅเนเธงเนเธฅเธฐเนเธเธฃเธฒเธเธดเธ (keratin) เธเธถเนเธเนเธเธฃเธฒเธเธดเธเนเธเนเธเนเธเธฃเธเธตเธเธเธตเนเนเธเธฃเธเธชเธฃเนเธฒเธเธกเธตเธฅเธฑเธเธฉเธเธฐเนเธเนเธเนเธชเนเธเนเธข (fibrous structural protein) เธเนเธงเธขเนเธเธดเนเธกเธเธงเธฒเธกเนเธเนเธเนเธฃเธเธเธญเธเนเธเนเธเนเธฅเนเธ เธเธฑเธเธฅเธเนเธเนเธเนเธเนเธเธทเนเธญเนเธขเธทเนเธญเนเธเนเนเธเนเธเนเธฅเนเธ (nail bed) เธเธถเนเธเนเธเนเธเธเธฑเนเธเธเธดเธงเธซเธเธฑเธเธเธตเนเนเธเธฅเธตเนเธขเธเนเธเธฅเธเนเธ เนเธเธทเนเธญเนเธขเธทเนเธญเธชเนเธงเธเธเธตเนเธกเธตเนเธชเนเธเธเธฃเธฐเธชเธฒเธ เธเนเธณเนเธซเธฅเธทเธญเธ เนเธฅเธฐเนเธเธเธเนเธชเนเธเนเธฅเธทเธญเธเธเธญเธขเธเธฃเธฐเธเธฒเธขเธญเธขเธนเนเธเธณเนเธซเนเธกเธญเธเนเธซเนเธเนเธเนเธเนเธฅเนเธเนเธเนเธเธชเธตเธญเธญเธเธเธกเธเธน เธเธฃเธเนเธเธเนเธฅเนเธเนเธเธทเนเธญเนเธขเธทเนเธญเธชเนเธงเธเธเธตเนเธเนเธญเธเธฑเธเนเธกเธเธฃเธดเธเธเนเธเธถเนเธเธเธณเธซเธเนเธฒเธเธตเนเธชเธฃเนเธฒเธเนเธฅเนเธ (nail matrix) เนเธเธขเธชเธฃเนเธฒเธเนเธเธฅเธฅเนเนเธซเธกเนเนเธเธดเธกเธฅเธเนเธเนเธเนเธเนเธฅเนเธ เนเธเธฅเธฅเนเธเธฒเธเธเธเธดเธเนเธเนเธกเธเธฃเธดเธเธเนเธกเธตเนเธเธฃเธเธตเธเนเธเธฃเธฒเนเธเนเธฎเธขเธฒเธฅเธดเธ (keratohyalin) เธญเธขเธนเนเนเธเนเธเนเธเธฃเธเธนเธฅเธเธถเนเธเธเธฐเนเธเธฅเธตเนเธขเธเนเธเนเธเนเธเธฃเธฒเธเธดเธเนเธเนเธเนเธเนเธฅเนเธ เนเธกเธเธฃเธดเธเธเนเธเธตเนเธกเธญเธเนเธซเนเธเนเธเนเธเนเธฒเธเนเธเนเธเนเธฅเนเธเธเธฃเธดเนเธงเธเธฅเธนเธเธนเธฅเธฒ (lunula) เธซเธฃเธทเธญเธฃเธนเธเธเธฃเธฐเธเธฑเธเธเธฃเนเนเธชเธตเนเธขเธง เธเธถเนเธเธฅเธนเธเธนเธฅเธฒเนเธซเนเธเนเธเนเธเธฑเธเธเธตเนเธเธดเนเธงเธซเธฑเธงเนเธกเนเธกเธทเธญเนเธฅเธฐเธเธดเนเธงเธซเธฑเธงเนเธกเนเนเธเนเธฒ เธเธเนเธเนเธเนเธฅเนเธเธชเนเธงเธเนเธเธเธเธฑเธเธเธฒเธเธฅเธนเธเธนเธฅเธฒเนเธเนเธเธเธฑเนเธเธซเธเธฑเธเธซเธเธฒเนเธช (cuticle) เธเนเธงเธขเธขเธถเธเนเธเธเนเธฅเนเธเนเธซเนเธเธดเธเธเธฑเธเนเธเธทเนเธญเนเธขเธทเนเธญเธเธเนเธเธเนเธฅเนเธ (proximal nail fold) เธชเนเธงเธเนเธเนเธเนเธฅเนเธเธเนเธฒเธเธเนเธฒเธเธเธฐเธเธฑเธเธเธฑเธงเธฅเธเนเธเนเธเธทเนเธญเนเธขเธทเนเธญเธเนเธฒเธเธเนเธฒเธเนเธเนเธเนเธฅเนเธ (lateral nail fold) เธเธฑเนเธเธชเธญเธเธเนเธฒเธ เธเธเนเธเนเธเนเธฅเนเธเธเนเธฒเธเธเธฅเธฒเธขเธเธดเนเธงเธกเธญเธเนเธซเนเธเนเธเธเนเธเธทเนเธญเนเธขเธทเนเธญเนเธเนเนเธเนเธเนเธฅเนเธเธชเนเธงเธเธฃเธดเธก (onychodermal band) เนเธเนเธเธชเธตเธเนเธณเธเธฒเธฅ เธเธฅเธฒเธขเนเธเนเธเนเธฅเนเธเธชเนเธงเธเธเธตเนเธเธญเธเธเนเธเนเธเธทเนเธญเนเธขเธทเนเธญเธเธดเธงเธซเธเธฑเธเธฃเธดเธกเธชเธธเธเนเธเนเนเธเนเธเนเธฅเนเธ (hyponychium) เนเธเนเธเธชเนเธงเธเธเธตเนเธเธฑเธเธเธดเนเธเนเธเน (free edge of nail) เนเธฅเนเธเธเธญเธเนเธซเธกเนเธเธฅเธญเธเนเธงเธฅเธฒเธเธฒเธเนเธกเธเธฃเธดเธเธเนเธเธตเนเธญเธขเธนเนเนเธเธเนเธฅเนเธ เนเธฅเนเธเธกเธทเธญเนเธเนเธเนเธซเธกเนเนเธเนเนเธงเธฅเธฒเธเธญเธเธเธฃเธฐเธกเธฒเธ 4-6 เนเธเธทเธญเธ เธชเนเธงเธเนเธฅเนเธเนเธเนเธฒเนเธเนเธเนเธซเธกเนเนเธเนเนเธงเธฅเธฒเธเธญเธเธเธฃเธฐเธกเธฒเธ 9-12 เนเธเธทเธญเธ เนเธฅเนเธเธซเธฑเธงเนเธกเนเธกเธทเธญเนเธฅเธฐเนเธฅเนเธเธซเธฑเธงเนเธกเนเนเธเนเธฒเนเธเนเนเธงเธฅเธฒเธเธฒเธเธเธงเนเธฒเนเธฅเนเธเธญเธทเนเธ เนเธฅเธฐเนเธเนเธเนเธเนเธฅเนเธเธเธญเธเนเธฃเนเธงเธเธงเนเธฒเธเธนเนเนเธซเธเน
 เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ (onychomycosis) เนเธเนเธเนเธฃเธเธเธตเนเนเธเธดเธเธเธฑเธเนเธฅเนเธเธเธเธดเธเธเธตเนเธเธเนเธเนเธกเธฒเธเธเธตเนเธชเธธเธ (เธเธเนเธกเนเธเนเธญเธขเธเธงเนเธฒ 50% เธเธญเธเนเธฃเธเธเธฑเนเธเธซเธกเธเธเธตเนเนเธเธดเธเธเธฑเธเนเธฅเนเธ) เธญเธฒเธเนเธเธดเธเธเธตเนเนเธเนเธเนเธฅเนเธ เนเธเธทเนเธญเนเธขเธทเนเธญเนเธเนเนเธเนเธเนเธฅเนเธ เธซเธฃเธทเธญเนเธกเธเธฃเธดเธเธเน เนเธเธเธฃเธฐเธเธฒเธเธฃเธเธฑเนเธงเนเธฅเธเธเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธฃเธฐเธกเธฒเธ 5.5% (เธเธฒเธกเธเนเธญเธกเธนเธฅเนเธกเธทเนเธญเนเธกเนเธเธฒเธเธกเธฒเธเธตเน) เธเนเธงเธเธญเธฒเธขเธธเนเธฅเธฐเธ เธนเธกเธดเธ เธฒเธเธเธตเนเธเนเธฒเธเธเธฑเธเธเนเธฒเธเธฑเธงเนเธฅเธเธเธตเนเนเธเธเธเนเธฒเธเธเธฑเธเนเธเน เธเธนเนเธชเธนเธเธญเธฒเธขเธธเธเธเนเธเนเธกเธฒเธเธเธงเนเธฒเธเธเธเธตเนเธญเธฒเธขเธธเธเนเธญเธข เนเธเธทเนเธญเธเนเธญเนเธฃเธเธชเนเธงเธเนเธซเธเนเนเธเนเธเนเธเธทเนเธญเธฃเธฒเนเธชเนเธเนเธข (molds เธซเธฃเธทเธญ moulds) เนเธเธเธฅเธธเนเธกเนเธเธญเธฃเนเธกเธฒเนเธเนเธเธเน (dermatophytes) เนเธเธขเนเธเธเธฒเธฐเธญเธขเนเธฒเธเธขเธดเนเธเนเธเธทเนเธญเธฃเธฒเนเธเธชเธเธธเธฅ (genus)
Trichophyton (
Trichophyton rubrum เนเธฅเธฐ
Trichophyton mentagrophytes เธเธเนเธเนเธกเธฒเธ) เธเธฒเธเธฃเธฒเธขเธเธฒเธเธฃเธฐเธเธธเธงเนเธฒเธเธฃเธฐเธกเธฒเธ 90% เธเธญเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเธฒเนเธฅเธฐ 50-75% เธเธญเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธกเธทเธญเนเธเธดเธเธเธฒเธเนเธเธทเนเธญเธฃเธฒเนเธเธเธฅเธธเนเธกเนเธเธญเธฃเนเธกเธฒเนเธเนเธเธเน เธเธถเนเธเธเธงเธเนเธเธญเธฃเนเธกเธฒเนเธเนเธเธเนเนเธเนเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธเธฃเธดเธเนเธเธดเธเนเธเนเธเธขเธญเธฒเธจเธฑเธขเนเธเธฃเธฒเธเธดเธเนเธเธซเธเธฑเธเธเธณเธเธฃเนเธฒ (เธเธฃเธเธตเนเธเธดเธเนเธฃเธเธเธตเนเธเธดเธงเธซเธเธฑเธ) เนเธฅเธฐเนเธเนเธฅเนเธเนเธเนเธเธญเธฒเธซเธฒเธฃ เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธถเนเธเนเธเธดเธเธเธฒเธเนเธเธทเนเธญเธฃเธฒเธเธฅเธธเนเธกเธเธตเนเธเธฑเธเธญเธขเธนเนเนเธเธเธฅเธธเนเธกเนเธฃเธ โเธเธดเนเธเธตเธข (tinea)โ เนเธเนเธเนเธเธตเธขเธงเธเธฑเธเนเธฃเธเธเธฅเธฒเธเนเธฅเธฐเนเธเธฅเธทเนเธญเธเธเธตเนเธเธดเธงเธซเธเธฑเธ เนเธเธเธฃเธเธตเนเธเธดเธเธเธตเนเนเธฅเนเธเนเธฃเธตเธขเธเธงเนเธฒ โtinea unguiumโ เธซเธฃเธทเธญ โเธเธฅเธฒเธเธเธตเนเนเธฅเนเธโ เธชเนเธงเธเนเธเธทเนเธญเธฃเธฒเธเธฅเธธเนเธกเธญเธทเนเธเธเธตเนเนเธเนเธเธชเธฒเนเธซเธเธธเธเธญเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเนเธเนเธเธเธฑเธเนเธเนเธเธเธเนเธญเธข เนเธเนเนเธเน เนเธเธทเนเธญเธฃเธฒเนเธชเนเธเนเธขเธเธตเนเนเธกเนเนเธเนเธเธงเธเนเธเธญเธฃเนเธกเธฒเนเธเนเธเธเน (เนเธเนเธ
Aspergillus spp.,
Fusarium spp.,
Scopulariopsis brevicaulis, Scytalidium dimidiatum) เนเธฅเธฐเธขเธตเธชเธเน (เนเธเนเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเธกเธตเธฅเธฑเธเธฉเธเธฐเธเธฅเธกเธซเธฃเธทเธญเธฃเธนเธเนเธเน) เนเธเนเธ เนเธเธเธเธดเธเธฒ (
Candida spp.) เธเธถเนเธเนเธเธทเนเธญเนเธเธเธเธดเธเธฒเนเธเนเธเธชเธฒเนเธซเธเธธเนเธเนเธฃเธฒเธง 1-2% เธเธญเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธฑเนเธเธซเธกเธ เนเธเนเนเธเธเธนเนเธเธตเนเธกเธตเธเธฒเธฃเธเธดเธเนเธเธทเนเธญเนเธเธเธเธดเธเธฒเธเธฃเธดเนเธงเธเธเธดเธงเธซเธเธฑเธเธเธตเนเธกเธตเธฃเธญเธขเธเธฑเธเธซเธฃเธทเธญเนเธขเธทเนเธญเนเธกเธทเธญเธเนเธเธเนเธฃเธทเนเธญเธฃเธฑเธ เธเธฅเธญเธเธเธเธเธนเนเธเธตเนเธกเธตเธ เธฒเธงเธฐเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเธเธเธเธฃเนเธญเธเธซเธฃเธทเธญเนเธเนเธฃเธฑเธเธขเธฒเธเธเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเธเธฐเธเธเธเธฒเธฃเธเธดเธเนเธเธทเนเธญเนเธเธเธเธดเธเธฒเธเธตเนเนเธฅเนเธเธกเธทเธญเนเธเนเธกเธฒเธเธเธถเนเธ เนเธเธขเธเธฑเนเธงเนเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเธฒเธเธเนเธเนเธเนเธญเธขเธเธงเนเธฒเธเธตเนเนเธฅเนเธเธกเธทเธญ 7-10 เนเธเนเธฒ (เธเธทเธญเธเธฃเธฐเธกเธฒเธ 90% เนเธเธดเธเธเธฑเธเนเธฅเนเธเนเธเนเธฒ) เนเธเธขเนเธเธเธฒเธฐเนเธฅเนเธเธซเธฑเธงเนเธกเนเนเธเนเธฒเนเธฅเธฐเธเธเนเธเนเธเนเธญเธขเธงเนเธฒเนเธเธดเธเธฃเนเธงเธกเธเธฑเธเนเธฃเธเธเธฅเธฒเธเธเธตเนเนเธเนเธฒ (เธซเธฃเธทเธญเนเธฃเธเธเนเธณเธเธฑเธเนเธเนเธฒ) เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเธฒเธเธเนเธเธเธนเนเธเธฒเธขเธกเธฒเธเธเธงเนเธฒเธเธนเนเธซเธเธดเธเนเธเธเธเธฐเธเธตเนเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธกเธทเธญเธเธเธดเธเธเธตเนเนเธเธดเธเธเธฒเธเนเธเธทเนเธญเนเธเธเธเธดเธเธฒเธเธเนเธเธเธนเนเธซเธเธดเธเธกเธฒเธเธเธงเนเธฒเธเธนเนเธเธฒเธข
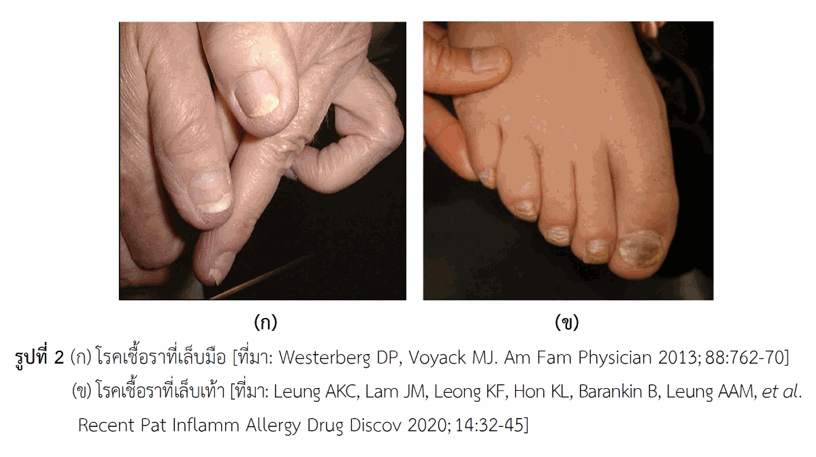
เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธญเธฒเธเนเธเธดเธเธเธฃเธดเนเธงเธเนเธเนเธเนเธฅเนเธ เนเธเธทเนเธญเนเธขเธทเนเธญเนเธเนเนเธเนเธเนเธฅเนเธ เธซเธฃเธทเธญเนเธกเธเธฃเธดเธเธเน (เนเธเธฃเธเธชเธฃเนเธฒเธเนเธซเธฅเนเธฒเธเธตเนเธกเธตเธเธฅเนเธฒเธงเนเธฅเนเธงเธเนเธฒเธเธเนเธ) เธฅเธฑเธเธฉเธเธฐเธเธฒเธเธเธฅเธดเธเธดเธเธเธญเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธกเธตเนเธเนเธซเธฅเธฒเธขเธญเธขเนเธฒเธ (เธฃเธนเธเธเธตเน 2) เนเธเนเธ เนเธเนเธเนเธฅเนเธเธกเธตเธฃเธญเธขเธเนเธฒเธเธชเธตเธเธฒเธง เธชเธตเนเธซเธฅเธทเธญเธ เธซเธฃเธทเธญเธชเธตเธเนเธณเธเธฒเธฅ, เธเธดเธงเธซเธเธฑเธเนเธเนเนเธฅเนเธเธซเธเธฒเธเธฑเธงเนเธเนเธเธเธธเธข (subungual hyperkeratosis), เนเธเนเธเนเธฅเนเธเนเธขเธ (onycholysis), เนเธฅเนเธเนเธเธฃเธดเธเธซเธเธฒเธเธดเธเธเธเธเธด (onychauxis) เธกเธตเธเธฒเธฃเธเธณเนเธเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธญเธญเธเนเธเนเธเธซเธฅเธฒเธขเธฃเธนเธเนเธเธเธเธฒเธกเธฅเธฑเธเธฉเธเธฐเธฃเธญเธขเนเธฃเธเธเธตเนเนเธเธดเธเธเธฑเธเนเธเนเธเนเธฅเนเธ เนเธเธทเนเธญเนเธขเธทเนเธญเธเธตเนเธกเธตเธเธฒเธฃเธเธดเธเนเธเธทเนเธญเนเธฅเธฐเธเธงเธฒเธกเธฃเธธเธเนเธฃเธเธเธญเธเนเธฃเธ เธเธฒเธฃเธขเธทเธเธขเธฑเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเนเธงเธขเธงเธดเธเธตเธเธฒเธเธซเนเธญเธเธเธเธดเธเธฑเธเธดเธเธฒเธฃเนเธเธขเนเธเนเธเธฑเธงเธญเธขเนเธฒเธเธเธตเนเนเธเนเธเธฒเธเธเธฒเธฃเธเธนเธเธซเธฃเธทเธญเธเธฑเธเนเธฅเนเธเธเธฃเธเธเธตเนเนเธเนเธเนเธฃเธเธเธณเนเธเนเธซเธฅเธฒเธขเธงเธดเธเธต เนเธเนเธ เธเธฒเธฃเธเธณเนเธเธซเธขเธเธเนเธงเธขเธชเธฒเธฃเธฅเธฐเธฅเธฒเธข 10-20% เนเธเนเธเธชเนเธเธตเธขเธกเนเธฎเธเธฃเธญเธเนเธเธเนเนเธฅเธฐเธเธนเธเนเธงเธขเธเธฅเนเธญเธเธเธธเธฅเธเธฃเธฃเธจเธเน, เธเธฒเธฃเนเธเธฒเธฐเนเธเธทเนเธญ, เธเธฒเธฃเธขเนเธญเธกเธชเธตเนเธเธเธเธดเนเธจเธฉ (periodic acid-Schiff เธซเธฃเธทเธญ PAS), เธเธฒเธฃเธงเธดเนเธเธฃเธฒเธฐเธซเนเนเธเธขเธงเธดเธเธตเธเธตเธเธตเธญเธฒเธฃเน (PCR test เธซเธฃเธทเธญ polymerase chain reaction assay) เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธดเธเธเนเธญเนเธเธขเธเธฒเธฃเธชเธฑเธกเธเธฑเธชเธเธฑเธเนเธเธทเนเธญเธเนเธญเนเธฃเธเนเธเธขเธเธฃเธ เธเธถเนเธเธญเธฒเธเธเธเนเธเธทเนเธญเนเธเนเธเธตเนเธเธฃเธกเธเธนเธเธทเนเธเนเธฃเธเนเธฃเธก เธชเธเธฒเธเธเธตเนเธญเธฒเธเธเนเธณเธชเธฒเธเธฒเธฃเธเธฐ เธเธทเนเธเธชเธฃเธฐเธงเนเธฒเธขเธเนเธณ เธญเธธเธเธเธฃเธเนเธเธณเนเธฅเนเธเธเธญเธเธฃเนเธฒเธเนเธชเธฃเธดเธกเธชเธงเธข เนเธเนเธเธเนเธ เธเธฃเธเธตเธเธญเธเธเธฒเธฃเนเธเธดเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเธฒ เธเธฑเธเธเธฑเธขเธเธตเนเนเธเธตเนเธขเธงเธเนเธญเธเธญเธฒเธเนเธเนเธเธชเธ เธฒเธเธญเธฑเธเธเธทเนเธเธเธฃเธฐเธเธญเธเธเธฑเธเธกเธตเนเธฃเธเธเธเธเธตเนเนเธฅเนเธเธเธเธเธญเธเธเนเธณเธเธฒเธเธเธฒเธฃเนเธชเนเธฃเธญเธเนเธเนเธฒเนเธฅเธฐเนเธเธดเธเธฃเธญเธขเนเธขเธเธเธตเนเนเธฅเนเธ เธชเธดเนเธเนเธซเธฅเนเธฒเธเธตเนเนเธเนเธเนเธซเธเธธเนเธซเนเนเธเธทเนเธญเธฃเธฒเนเธเนเธฒเธ เธฒเธขเนเธเนเธฅเนเธเนเธเน เธชเนเธงเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธกเธทเธญเธกเธฑเธเนเธเธดเธเธเธฒเธเธเธฒเธฃเธชเธฑเธกเธเธฑเธชเธชเธดเนเธเธเธตเนเนเธเธตเธขเธเธเธทเนเธเนเธเนเธเธเธฃเธฐเธเธณเนเธเธทเนเธญเธเธเธฒเธเธเธฒเธฃเธเธณเธเธฒเธ เธญเธขเนเธฒเธเนเธฃเธเนเธเธฒเธกเธเธนเนเธเธตเนเธกเธตเธชเธธเธเธ เธฒเธเธเธตเธเธฑเนเธงเนเธเธเธฒเธฃเธเธดเธเนเธเธทเนเธญเนเธเธดเธเธเธถเนเธเนเธกเนเธเนเธฒเธขเธเธฑเธ เนเธเนเธเธฒเธฃเธเธดเธเนเธเธทเนเธญเธญเธฒเธเนเธเธดเธเธเนเธฒเธขเธเธถเนเธเธซเธฒเธเนเธเนเธ เธเธนเนเธชเธนเธเธญเธฒเธขเธธ เธเธนเนเธเนเธงเธขเนเธฃเธเนเธเธฒเธซเธงเธฒเธเธซเธฃเธทเธญเนเธฃเธเนเธฃเธทเนเธญเธฃเธฑเธเธญเธทเนเธ เธเธนเนเธเธตเนเธกเธตเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเธเธเธเธฃเนเธญเธเธซเธฃเธทเธญเนเธเนเธฃเธฑเธเธขเธฒเธเธเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธ เนเธเนเธเธเนเธ เธเธฒเธฃเนเธเธดเธเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธกเธฑเธเนเธฃเธดเนเธกเธเนเธญเธเธฑเธงเธเธตเนเธเธดเธงเธซเธเธฑเธเนเธเนเนเธเนเธเนเธฅเนเธเธเธฃเธดเนเธงเธเธเนเธฒเธเธเนเธฒเธเนเธฅเนเธงเธฅเธฒเธกเนเธเธขเธฑเธเนเธเธทเนเธญเนเธขเธทเนเธญเนเธเนเนเธเนเธเนเธฅเนเธ เนเธฅเธฐเนเธเนเธเนเธฅเนเธ เนเธเธทเนเธญเธฃเธฒเนเธเธเธฅเธธเนเธกเนเธเธญเธฃเนเธกเธฒเนเธเนเธเธเนเธกเธตเนเธญเธเนเธเธกเนเธเธตเนเธชเธฒเธกเธฒเธฃเธเธขเนเธญเธขเธชเธฅเธฒเธขเนเธเธฃเธฒเธเธดเธเนเธฅเธฐเนเธเธกเธฑเธ เนเธกเธทเนเธญเธกเธตเธเธฒเธฃเธเธณเธเธฑเธเนเธเธฃเธฒเธเธดเธเธญเธญเธเนเธเนเธฅเนเธงเนเธเธทเนเธญเธฃเธฒเธชเธฒเธกเธฒเธฃเธเนเธเธฃเธเนเธเนเธฒเนเธเนเธฅเนเธเนเธเนเธเธตเธเธถเนเธเนเธฅเธฐเนเธเธฃเธดเธเธญเธขเธนเนเนเธเธเธฑเนเธ เธเธนเนเธเธตเนเนเธเนเธเนเธฃเธเธเธฅเธฒเธเธเธตเนเนเธเนเธฒ (เธซเธฃเธทเธญเนเธฃเธเธเนเธณเธเธฑเธเนเธเนเธฒ) เธเธงเธฃเธฃเธตเธเธฃเธฑเธเธฉเธฒเนเธเธทเนเธญเธเธเธฒเธเนเธเธทเนเธญเธฃเธฒเธญเธฒเธเธฅเธธเธเธฅเธฒเธกเนเธเธเธตเนเนเธฅเนเธเนเธเน
 เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
เธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธณเนเธเนเธซเธฅเธฒเธขเธงเธดเธเธต เนเธเนเธ เธเธฒเธฃเนเธเนเธขเธฒเธเนเธฒเธเนเธเธทเนเธญเธฃเธฒ, เธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเนเธงเธขเนเธชเธเนเธฅเนเธเธญเธฃเน, เธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเนเธงเธขเธชเธฒเธฃเนเธงเนเธชเธเธเธถเนเธเธเนเธญเธเนเธเนเธฃเนเธงเธกเธเธฑเธเนเธซเธฅเนเธเธเธณเนเธเธดเธเนเธชเธ (photodynamic therapy), เธเธฒเธฃเธเธญเธเนเธเนเธเนเธฅเนเธเธญเธญเธเนเธเธขเธเธฒเธฃเธเนเธฒเธเธฑเธเธซเธฃเธทเธญเธซเธฃเธทเธญเนเธเนเธชเธฒเธฃเนเธเธกเธต (เนเธเนเธ เธขเธนเนเธฃเธตเธขเนเธเนเธกเธเนเธ) เนเธเธเธฃเธเธตเธเธตเนเธฃเธฑเธเธฉเธฒเธเนเธงเธขเธขเธฒเธเธฐเนเธเนเนเธงเธฅเธฒเธเธฒเธเธเธถเธเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธญเธเธขเธฒเนเธฅเธฐเธชเธดเนเธเนเธเธฅเธทเธญเธเธเนเธฒเนเธเนเธเนเธฒเธข เนเธเธขเนเธเธเธฒเธฐเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเธฒเธเธฐเนเธเนเนเธงเธฅเธฒเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเธฒเธเธเธงเนเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธกเธทเธญ เธเนเธงเธขเนเธซเธเธธเธเธตเนเธเนเธญเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเธงเธฃเธเนเธฒเธเธเธฒเธฃเธขเธทเธเธขเธฑเธเนเธฃเธเธเนเธงเธขเธงเธดเธเธตเธเธฒเธเธซเนเธญเธเธเธเธดเธเธฑเธเธดเธเธฒเธฃ เนเธเธฃเธฒเธฐเธฃเธญเธขเธเธดเธเธเธเธเธดเธเธตเนเนเธเธดเธเธเธถเนเธเธเธเนเธเนเธเนเธฅเนเธเธญเธฒเธเนเธเธดเธเธเธฒเธเนเธซเธเธธเธญเธทเนเธ เธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเนเธเธขเธฒเธเธตเนเนเธฅเธทเธญเธเธเธณเธกเธฒเนเธเนเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธตเนเนเธเนเธเนเธเธฃเธฐเธเธฑเธเธเธฒเธเธเธฅเธฒเธเธเธถเธเธฃเธธเธเนเธฃเธ เธขเธฒเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเนเธเนเธเธฑเธเนเธฃเธเธเธตเนเนเธเนเธเนเธฅเนเธเธเนเธญเธขเธเธเธเธถเธเธเธฒเธเธเธฅเธฒเธ เนเธเธทเนเธญเธเธเธฒเธเธกเธตเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเนเธญเธขเธเธงเนเธฒเนเธฅเธฐเธเนเธญเธเนเธเนเธเธฒเธเธเธงเนเธฒเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธ เธญเธขเนเธฒเธเนเธฃเธเนเธเธฒเธกเนเธเธเธฑเธเธเธธเธเธฑเธเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธกเธตเธเธเธเธฒเธเธกเธฒเธเธเธถเนเธเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธกเธทเนเธญเนเธเนเธฃเนเธงเธกเธเธฑเธเธงเธดเธเธตเธเธฒเธฃเธญเธทเนเธ เนเธเนเธ เธเธฒเธฃเนเธเนเนเธชเธเนเธฅเนเธเธญเธฃเน เธเธฒเธฃเนเธเนเธชเธฒเธฃเนเธเธกเธต เธเธฒเธฃเธเธฑเธเนเธญเธฒเนเธฅเนเธเธเธฒเธเธชเนเธงเธเธญเธญเธ เธเธถเนเธเธงเธดเธเธตเธเธฒเธฃเนเธซเธฅเนเธฒเธเธตเนเธเนเธงเธขเนเธเธดเนเธกเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเธญเธเธขเธฒ เธเธญเธเธเธฒเธเธเธตเนเธญเธฒเธเนเธเนเธฃเนเธงเธกเธเธฑเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเธทเนเธญเนเธเธดเนเธกเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒ
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธ
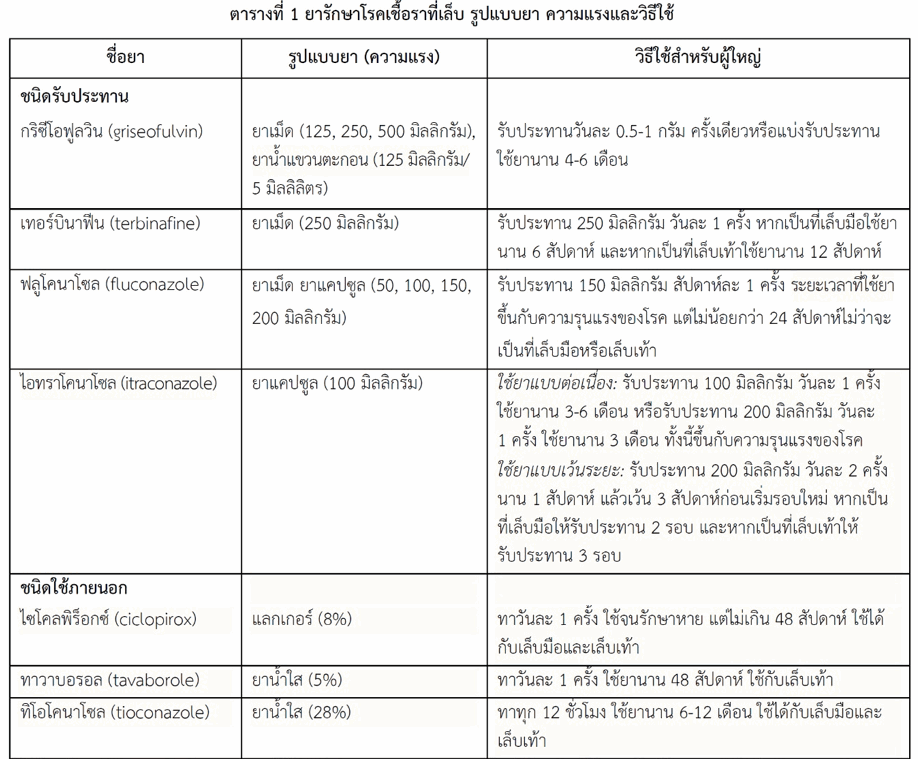
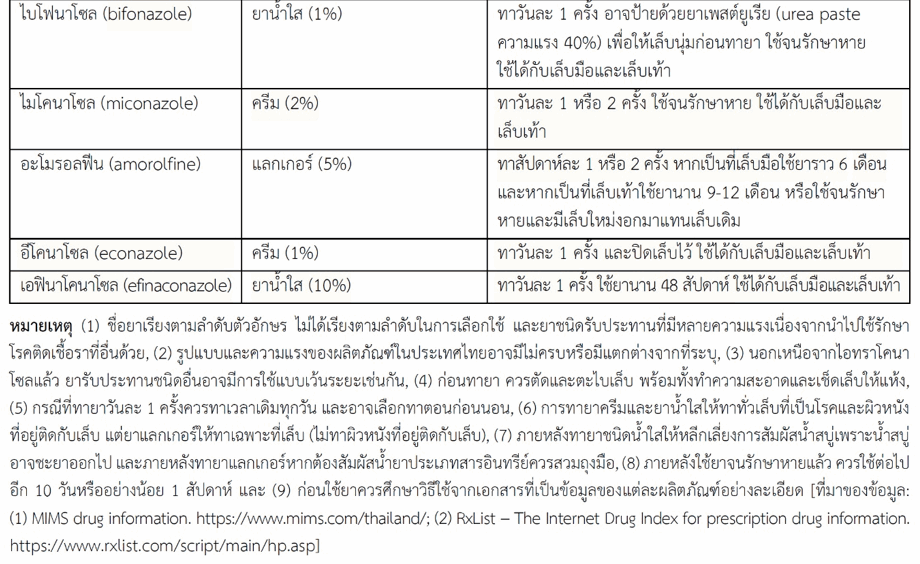
เธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเนเธเธขเธฒเธเธตเนเนเธฅเธทเธญเธเธเธณเธกเธฒเนเธเนเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธตเนเนเธเนเธเนเธเธฃเธฐเธเธฑเธเธเธฒเธเธเธฅเธฒเธเธเธถเธเธฃเธธเธเนเธฃเธเธเธฑเนเธเนเธเนเธเนเธเนเธฅเธฐเธเธนเนเนเธซเธเน เธกเธตเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธชเธนเธเธเธงเนเธฒเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเนเธฅเธฐเนเธเนเนเธงเธฅเธฒเธฃเธฑเธเธฉเธฒเธชเธฑเนเธเธเธงเนเธฒ เนเธเนเธกเธตเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธกเธฒเธเธเธงเนเธฒเธญเธตเธเธเธฑเนเธเธขเธฑเธเนเธเธดเธเธเธเธดเธเธดเธฃเธดเธขเธฒเธเธฑเธเธขเธฒเธญเธทเนเธเนเธเนเธกเธฒเธเธซเธฒเธเธกเธตเธเธฒเธฃเนเธเนเธฃเนเธงเธกเธเธฑเธ เธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเธเธธเธเธฃเธนเธเนเธเธ เนเธเธขเนเธเธเธฒเธฐเนเธกเธทเนเธญเนเธเธดเธเธเธตเนเนเธฅเนเธเนเธเนเธฒเธซเธฅเธฒเธขเนเธฅเนเธ (เธกเธฒเธเธเธงเนเธฒ 50%) เธซเธฃเธทเธญเนเธฃเธเธฅเธธเธเธฅเธฒเธกเนเธเธขเธฑเธเนเธกเธเธฃเธดเธเธเน เธซเธฃเธทเธญเธกเธตเธฃเธญเธขเนเธฃเธเธเธเนเธเนเธเนเธฅเนเธเนเธเนเธเนเธเธงเธขเธฒเธงเธซเธฃเธทเธญเนเธเนเธเธเธทเนเธเธชเธตเธเธฒเธงเธซเธฃเธทเธญเธชเธตเนเธซเธฅเธทเธญเธเธญเธฑเธเนเธเธดเธเธเธฒเธเนเธชเนเธเนเธขเนเธฅเธฐเธชเธเธญเธฃเนเธฃเธฒ (dermatophytoma) เนเธเธเธฒเธฃเนเธเนเธขเธฒเธญเธฒเธเนเธเนเธญเธขเนเธฒเธเธเนเธญเนเธเธทเนเธญเธเธซเธฃเธทเธญเนเธเนเนเธเธเนเธงเนเธเธฃเธฐเธขเธฐเนเธเธขเธกเธตเธเนเธงเธเธเธตเนเธซเธขเธธเธเธขเธฒ เธเธถเนเธเธเธถเนเธเธเธฑเธเธขเธฒเนเธเนเธฅเธฐเธเธเธดเธ เธเธฒเธฃเนเธเนเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธฃเนเธงเธกเธเธฑเธเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธญเธฒเธเนเธเธดเนเธกเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒ เนเธเธขเนเธเนเนเธเธเธฃเนเธญเธกเธเธฑเธเธซเธฃเธทเธญเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเนเธเนเธ เธฒเธขเธซเธฅเธฑเธเธซเธขเธธเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธกเธทเนเธญเนเธฃเธเธกเธตเธญเธฒเธเธฒเธฃเธเนเธญเธขเธฅเธเนเธฅเนเธง เธเธฑเนเธเธเธตเนเธเธงเธฃเธเธฃเธฑเธเธเธฒเธฃเนเธเนเธขเธฒเนเธซเนเนเธซเธกเธฒเธฐเธเธฑเธเธเธนเนเธเนเธงเธขเนเธเนเธฅเธฐเธฃเธฒเธข เนเธกเนเธงเนเธฒเธเธเธฐเธเธตเนเธเธฐเธกเธตเธขเธฒเธเนเธฒเธเนเธเธทเนเธญเธฃเธฒเธซเธฅเธฒเธขเธเธเธดเธเธเธตเนเธกเธตเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเธต เนเธเนเธเธฒเธฃเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเนเธญเธเนเธเนเธขเธฒเธเธฒเธเธเธณเนเธซเนเธกเธตเธเนเธญเธเธณเธเธฑเธเธเนเธฒเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธญเธเธขเธฒ เธเธถเธเธกเธตเธขเธฒเนเธเธตเธขเธเนเธกเนเธเธตเนเธเธเธดเธเธเธตเนเธเธณเธกเธฒเนเธเนเธเธฑเธเธเธตเนเธเธฐเธเธฅเนเธฒเธงเธเธถเธเธเนเธฒเธเธฅเนเธฒเธเธเธตเน (เธชเธณเธซเธฃเธฑเธเธเนเธญเธกเธนเธฅเนเธเธตเนเธขเธงเธเธฑเธเธฃเธนเธเนเธเธเธขเธฒ เธเธงเธฒเธกเนเธฃเธเนเธฅเธฐเธงเธดเธเธตเนเธเน เนเธซเนเธเธนเธเธฒเธฃเธฒเธเธเธตเน 1)
- เธเธฅเธธเนเธกเธญเธฑเธฅเธฅเธดเธฅเธฒเธกเธตเธ (allylamine antifungals) เนเธเนเนเธเน เนเธเธญเธฃเนเธเธดเธเธฒเธเธตเธ (terbinafine) เธเธถเนเธเนเธเนเธเธขเธฒเธเธตเนเนเธฅเธทเธญเธเนเธเนเนเธเนเธเธญเธฑเธเธเธฑเธเนเธฃเธเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ เธญเธญเธเธคเธเธเธดเนเธเนเธฒเนเธเธทเนเธญเธฃเธฒ (fungicidal) เนเธซเนเธเธฅเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเธตเธกเธตเธญเธฑเธเธฃเธฒเธซเธฒเธขเธชเธนเธ เธเธฅเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธซเนเธเนเธเนเธเธฑเธเนเธเธเธซเธฅเธฑเธเธเธฒเธเธเธณเธเธฑเธเนเธเธทเนเธญเธฃเธฒเนเธฅเธฐเธซเธขเธธเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฅเนเธงเธซเธฅเธฒเธขเนเธเธทเธญเธเนเธกเธทเนเธญเธกเธตเนเธฅเนเธเนเธซเธกเนเธเธญเธเธกเธฒเธเธเนเธเธ
- เธเธฅเธธเนเธกเนเธญเนเธเธฅ (azole antifungals) เนเธเนเธเธขเธฒเธเธฅเธธเนเธกเนเธซเธเน เธขเธฒเธเธตเนเธเธณเธกเธฒเนเธเนเธกเธตเธเธฑเนเธเธขเธฒเธเธงเธเธญเธเธธเธเธฑเธเธเนเธญเธดเธกเธดเธเธฒเนเธเธฅ (imidazole antifungals) เนเธฅเธฐเธญเธเธธเธเธฑเธเธเนเนเธเธฃเธญเธฐเนเธเธฅ (triazole antifungals) เธขเธฒเนเธซเธฅเนเธฒเธเธตเนเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเนเธเธฃเธดเธเนเธเธดเธเนเธเนเธฅเธฐเธเธฒเธฃเนเธเธดเนเธกเธเธณเธเธงเธเธเธญเธเนเธเธทเนเธญเธฃเธฒ (fungistatic) เธญเธขเนเธฒเธเนเธฃเธเนเธเธฒเธกเธกเธตเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเธตเธขเธเนเธกเนเธเธตเนเธเธเธดเธเธเธตเนเธเธณเธกเธฒเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ เธชเนเธงเธเนเธซเธเนเนเธเนเธเธเธงเธเธญเธเธธเธเธฑเธเธเนเนเธเธฃเธญเธฐเนเธเธฅ เธเธฑเธงเธญเธขเนเธฒเธเนเธเนเนเธเน เนเธญเธเธฃเธฒเนเธเธเธฒเนเธเธฅ (itraconazole) เนเธฅเธฐเธเธฅเธนเนเธเธเธฒเนเธเธฅ (fluconazole) เธขเธฒเนเธซเธฅเนเธฒเธเธตเนเธกเธตเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเนเธฅเธฐเนเธเธดเธเธเธเธดเธเธดเธฃเธดเธขเธฒเธเธฑเธเธขเธฒเธญเธทเนเธเนเธเนเธกเธฒเธเธเธงเนเธฒเนเธเธญเธฃเนเธเธดเธเธฒเธเธตเธ เนเธเนเนเธญเธเธฃเธฒเนเธเธเธฒเนเธเธฅเธญเธญเธเธคเธเธเธดเนเธเธฃเธญเธเธเธฅเธธเธกเนเธเธทเนเธญเธเนเธญเนเธฃเธเนเธเนเธเธงเนเธฒเธเธเธถเธเนเธเนเธเธขเธฒเธเธตเนเธเธณเธกเธฒเนเธเนเนเธกเธทเนเธญเนเธกเนเธญเธฒเธเนเธเนเนเธเธญเธฃเนเธเธดเธเธฒเธเธตเธ เธชเนเธงเธเธเธฅเธนเนเธเธเธฒเนเธเธฅเธกเธตเธเธญเธเนเธเธเนเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเนเธญเนเธเธทเนเธญเธฃเธฒเนเธเธเธเธงเนเธฒเนเธญเธเธฃเธฒเนเธเธเธฒเนเธเธฅเนเธเนเธกเธตเธเนเธญเธเธตเธเธตเนเธงเนเธฒเธขเธฒเธญเธญเธเธคเธเธเธดเนเนเธเนเธเธฒเธเธเธถเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเธตเธขเธเธชเธฑเธเธเธฒเธซเนเธฅเธฐ 1 เธเธฃเธฑเนเธ เธเธฅเธนเนเธเธเธฒเนเธเธฅเธเธณเธกเธฒเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธกเธทเนเธญเนเธกเนเธญเธฒเธเนเธเนเนเธเธญเธฃเนเธเธดเธเธฒเธเธตเธเนเธฅเธฐเนเธญเธเธฃเธฒเนเธเธเธฒเนเธเธฅ เธชเนเธงเธเธขเธฒเธญเธทเนเธ เน เธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเธตเนเธเธฐเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเนเธเนเธกเธฒเธเธฃเธงเธกเธเธถเธเธเธตเนเธเนเธเธเธฒเนเธเธฅ (ketoconazole) เธเธถเนเธเนเธเนเธเธขเธฒเธเธงเธเธญเธเธธเธเธฑเธเธเนเธญเธดเธกเธดเธเธฒเนเธเธฅ เธเธถเธเธเธงเธฃเธซเธฅเธตเธเนเธฅเธตเนเธขเธเนเธเธเธฒเธฃเธเธณเธกเธฒเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
- เธเธฃเธดเธเธตเนเธญเธเธนเธฅเธงเธดเธ (griseofulvin) เนเธเนเธเธขเธฒเธเธตเนเธกเธตเนเธเนเธกเธฒเธเธฒเธเนเธฅเนเธง เธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเนเธเธฃเธดเธเนเธเธดเธเนเธเนเธฅเธฐเธเธฒเธฃเนเธเธดเนเธกเธเธณเธเธงเธเธเธญเธเนเธเธทเนเธญเธฃเธฒ เธกเธตเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเนเธญเธขเธเธงเนเธฒเธขเธฒเธเธตเนเธเธฅเนเธฒเธงเธเนเธฒเธเธเนเธเธเธถเธเธเนเธญเธเนเธเนเนเธงเธฅเธฒเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเธฒเธเธเธงเนเธฒเธขเธฒเธญเธทเนเธ เธญเธตเธเธเธฑเนเธเธกเธตเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธกเธฒเธเธเธงเนเธฒเธเนเธงเธข เธเธฑเธเธเธธเธเธฑเธเธเธถเธเนเธเนเธขเธฒเธเธตเนเธเนเธญเธขเธฅเธ
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธ
เนเธฅเนเธเนเธเนเธเนเธเธฃเธเธชเธฃเนเธฒเธเธเธตเนเธเนเธญเธเธเนเธฒเธเนเธเนเธเนเธฅเธฐเธซเธเธฒเธเธณเนเธซเนเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธเนเธฒเธเนเธเนเธฒเนเธฅเนเธเนเธเนเนเธกเนเธเธต เนเธกเนเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธเธฐเธกเธตเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเนเธญเธขเธเธงเนเธฒเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเนเธขเธฒเธกเธตเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเนเธญเธขเธเธงเนเธฒเนเธฅเธฐเนเธเนเนเธงเธฅเธฒเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเธฒเธเธเธงเนเธฒ เธเธถเธเนเธเนเนเธเธฃเธฒเธขเธเธตเนเธกเธตเธญเธฒเธเธฒเธฃเธเนเธญเธขเธเธเธเธถเธเธญเธฒเธเธฒเธฃเธเธฒเธเธเธฅเธฒเธ เนเธเนเธ เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธเธดเธเนเธเนเธเธเธตเนเธเธดเธงเนเธฅเนเธ (superficial onychomycosis เธซเธฃเธทเธญ white superficial onychomycosis) เธเธตเนเนเธกเนเธฅเธธเธเธฅเธฒเธกเนเธเธเธถเธเนเธกเธเธฃเธดเธเธเน เนเธซเนเธเธฅเธเธตเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธตเนเนเธเธดเธเธเธฒเธเนเธเธทเนเธญเธฃเธฒเนเธเธเธฅเธธเนเธกเนเธเธญเธฃเนเธกเธฒเนเธเนเธเธเน เธญเธฒเธเธเธณเธกเธฒเนเธเนเนเธเธตเนเธขเธงเนเธกเธทเนเธญเธกเธตเธเนเธญเธซเนเธฒเธกเนเธเนเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธซเธฃเธทเธญเธเธเธเนเธญเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธญเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธกเนเนเธเน เธซเธฃเธทเธญเธเธณเธกเธฒเนเธเนเธฃเนเธงเธกเธเธฑเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเธทเนเธญเนเธเธดเนเธกเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒ เธญเธขเนเธฒเธเนเธฃเธเนเธเธฒเธกเนเธเธเธฒเธฃเนเธเนเธฃเนเธงเธกเธเธฑเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธเธฒเธเธเธฅเธดเธเธ เธฑเธเธเนเธญเธฒเธเนเธกเนเนเธเธฐเธเธณเนเธเธทเนเธญเธเธเธฒเธเธขเธฑเธเนเธกเนเธกเธตเธเธฅเธเธฒเธฃเธจเธถเธเธฉเธฒเธชเธเธฑเธเธชเธเธธเธ (เนเธเนเธ เนเธเนเธเธฅเธเธดเธฃเนเธญเธเธเนเธเธเธดเธเนเธฅเธเนเธเธญเธฃเนเธเธฒเนเธฅเนเธ 8%) เธเธฒเธฃเนเธเนเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธเธตเนเนเธกเธทเนเธญเนเธเนเธฃเนเธงเธกเธเธฑเธเธงเธดเธเธตเธเธฒเธฃเธญเธทเนเธ เนเธเนเธ เธเธฒเธฃเนเธเนเนเธชเธเนเธฅเนเธเธญเธฃเน เธเธฒเธฃเนเธเนเธชเธฒเธฃเนเธเธกเธต เธเธฒเธฃเธเธฑเธเนเธญเธฒเนเธฅเนเธเธเธฒเธเธชเนเธงเธเธญเธญเธ เธเธฐเธเนเธงเธขเนเธเธดเนเธกเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเธญเธเธขเธฒเธเธฑเธเนเธเนเธเธฅเนเธฒเธงเนเธฅเนเธงเธเนเธฒเธเธเนเธ เธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเนเธซเนเธเธฅเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธเนเธเนเธเธเธตเธเธงเนเธฒเธเธนเนเนเธซเธเน เนเธเธทเนเธญเธเธเธฒเธเนเธเนเธเธกเธตเนเธเนเธเนเธฅเนเธเธเธฒเธเธเธงเนเธฒเนเธฅเธฐเธกเธตเธญเธฑเธเธฃเธฒเธเธฒเธฃเนเธเธฃเธดเธเธเธญเธเนเธฅเนเธเนเธฃเนเธงเธเธงเนเธฒเธเธนเนเนเธซเธเนเธเธถเธเธกเธตเนเธฅเนเธเนเธซเธกเนเธเธญเธเธเธเนเธเธเนเธเนเนเธฃเนเธง เธขเธฒเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธกเธตเธเธฑเนเธเธขเธฒเธเธฃเธตเธก เธขเธฒเธเนเธณเนเธช เนเธฅเธฐเธขเธฒเนเธฅเธเนเธเธญเธฃเน (เธญเธฒเธเธกเธตเธฃเธนเธเนเธเธเธญเธทเนเธ เน เธญเธตเธ) เธเธถเนเธเธขเธฒเธเนเธณเนเธชเธเธฐเนเธเธฃเธเธเธถเธกเนเธเนเธเธตเธเธงเนเธฒเธขเธฒเธเธฒเธฃเธนเธเนเธเธเธญเธทเนเธ เธชเนเธงเธเธขเธฒเนเธฅเธเนเธเธญเธฃเนเธเธฐเธญเธขเธนเนเธเธตเนเนเธฅเนเธเนเธเนเธเธฒเธเธเธงเนเธฒ เธเธฒเธฃเธเธฒเธขเธฒเธเธฃเธตเธกเนเธฅเธฐเธขเธฒเธเนเธณเนเธชเนเธซเนเธเธฒเธเธฑเนเธงเนเธฅเนเธเธเธตเนเนเธเนเธเนเธฃเธเนเธฅเธฐเธเธดเธงเธซเธเธฑเธเธเธตเนเธญเธขเธนเนเธเธดเธเธเธฑเธเนเธฅเนเธ เนเธเนเธขเธฒเนเธฅเธเนเธเธญเธฃเนเนเธซเนเธเธฒเนเธเธเธฒเธฐเธเธตเนเนเธฅเนเธ (เนเธกเนเธเธฒเธเธดเธงเธซเธเธฑเธเธเธตเนเธญเธขเธนเนเธเธดเธเธเธฑเธเนเธฅเนเธ) เธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธเธตเนเธเธฐเธเธฅเนเธฒเธงเธเธถเธเธกเธตเธเธฑเธเธเธตเน (เธชเธณเธซเธฃเธฑเธเธเนเธญเธกเธนเธฅเนเธเธตเนเธขเธงเธเธฑเธเธฃเธนเธเนเธเธเธขเธฒ เธเธงเธฒเธกเนเธฃเธเนเธฅเธฐเธงเธดเธเธตเนเธเน เนเธซเนเธเธนเธเธฒเธฃเธฒเธเธเธตเน 1)
- เธเธฅเธธเนเธกเนเธญเนเธเธฅ (azole antifungals) เธเธเธดเธเธเธตเนเธเธณเธกเธฒเนเธเนเธ เธฒเธขเธเธญเธเธชเนเธงเธเนเธซเธเนเนเธเนเธเธขเธฒเธเธงเธเธญเธเธธเธเธฑเธเธเนเธญเธดเธกเธดเธเธฒเนเธเธฅ เนเธเนเธ เนเธกเนเธเธเธฒเนเธเธฅ (miconazole), เนเธเนเธเธเธฒเนเธเธฅ (bifonazole), เธเธดเนเธญเนเธเธเธฒเนเธเธฅ (tioconazole), เธญเธตเนเธเธเธฒเนเธเธฅ (econazole) เธกเธตเนเธเนเธเธชเนเธงเธเธเนเธญเธขเธเธตเนเนเธเนเธเธขเธฒเธเธงเธเธญเธเธธเธเธฑเธเธเนเนเธเธฃเธญเธฐเนเธเธฅ เนเธเนเธ เนเธญเธเธดเธเธฒเนเธเธเธฒเนเธเธฅ (efinaconazole)
- เธเธฅเธธเนเธกเธกเธญเธฃเนเนเธเธฅเธตเธ (morpholine antifungals) เนเธเนเธ เธญเธฐเนเธกเธฃเธญเธฅเธเธตเธ (amorolfine)
- เธเธฅเธธเนเธกเนเธฎเธเธฃเธญเธเธเธตเนเธเธฃเธดเธเธตเธ (hydroxypyridine antifungals) เนเธเนเธ เนเธเนเธเธฅเธเธดเธฃเนเธญเธเธเน (ciclopirox)
- เธเธฅเธธเนเธกเธญเธญเธเธเธฒเธเธญเธฃเธญเธฅ (oxaborole antifungals) เนเธเนเธ เธเธฒเธงเธฒเธเธญเธฃเธญเธฅ (tavaborole)
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธญเธญเธเธคเธเธเธดเนเธญเธขเนเธฒเธเนเธฃ?
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธกเธตเธเธฑเนเธเธเธเธดเธเธเธตเนเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเนเธเธฃเธดเธเนเธเธดเธเนเธเนเธฅเธฐเธเธฒเธฃเนเธเธดเนเธกเธเธณเธเธงเธเธเธญเธเนเธเธทเนเธญเธฃเธฒ เนเธฅเธฐเธเธเธดเธเธเธตเนเธญเธญเธเธคเธเธเธดเนเธเนเธฒเนเธเธทเนเธญเธฃเธฒ เธขเธฒเธเธฅเธธเนเธกเธเนเธฒเธ เน เธเธตเนเธเธฅเนเธฒเธงเธเนเธฒเธเธเนเธเธกเธตเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธซเธฅเธฒเธขเธญเธขเนเธฒเธ เธญเธฒเธเธฃเธเธเธงเธเธเธฒเธฃเธชเธฃเนเธฒเธเธซเธฃเธทเธญเธเธฒเธฃเธเธณเธซเธเนเธฒเธเธตเนเธเธญเธเนเธขเธทเนเธญเธซเธธเนเธกเนเธเธฅเธฅเน (cell membrane), เธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเธชเธฒเธฃเธชเธณเธเธฑเธเธเนเธญเธเธฒเธฃเธเธณเธฃเธเธเธตเธเธเธญเธเนเธเธทเนเธญเธฃเธฒ เนเธเนเธ เธเธฃเธเธเธดเธงเธเธฅเธตเธญเธดเธ, เนเธเธฃเธเธตเธ, เธชเธฒเธฃเนเธญเธญเธฃเนเนเธเธชเนเธเธญเธฃเธญเธฅ (ergosterol) เนเธเนเธเธเนเธ เธเธถเนเธเนเธญเธญเธฃเนเนเธเธชเนเธเธญเธฃเธญเธฅเธกเธตเธเธเธเธฒเธเธซเธฅเธฒเธขเธญเธขเนเธฒเธเธเนเธญเนเธเธฅเธฅเนเธฃเธฒเนเธฅเธฐเนเธเนเธเธญเธเธเนเธเธฃเธฐเธเธญเธเธชเธณเธเธฑเธเธเธญเธเนเธขเธทเนเธญเธซเธธเนเธกเนเธเธฅเธฅเน เธฃเธฒเธเธฐเธเธณเธฃเธเธเธตเธเนเธกเนเนเธเนเธเนเธฒเธเธฒเธเธชเธฒเธฃเธเธตเน เธเธฒเธฃเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเนเธญเธญเธฃเนเนเธเธชเนเธเธญเธฃเธญเธฅเธญเธฒเธจเธฑเธขเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธญเธเนเธเธกเนเธซเธฅเธฒเธขเธเธเธดเธ เนเธญเธเนเธเธกเนเนเธซเธฅเนเธฒเธเธฑเนเธเธเธถเธเนเธเนเธเนเธเนเธฒเธซเธกเธฒเธขเนเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเธขเธฒเธเนเธฒเธเนเธเธทเนเธญเธฃเธฒ เนเธเนเธ เธขเธฒเนเธเธเธฅเธธเนเธกเนเธญเนเธเธฅเนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเธเธงเธเธญเธเธธเธเธฑเธเธเนเธญเธดเธกเธดเธเธฒเนเธเธฅเธซเธฃเธทเธญเธญเธเธธเธเธฑเธเธเนเนเธเธฃเธญเธฐเนเธเธฅ (เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒเธกเธตเธเธฅเนเธฒเธงเนเธฅเนเธงเธเนเธฒเธเธเนเธ) เธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธญเธเนเธเธกเนเธฅเธฒเนเธเธชเนเธเธญเธฃเธญเธฅ-14-เนเธญเธฅเธเธฒ-เธเธตเนเธกเธเธดเนเธฅเธช (lanosterol 14-alpha-demethylase), เธญเธฐเนเธกเธฃเธญเธฅเธเธตเธเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธญเธเนเธเธกเนเธชเนเธเธญเธฃเธญเธฅ-เนเธเธฅเธเธฒ-14-เธฃเธตเธเธฑเธเนเธเธช (sterol Δ14-reductase) เนเธฅเธฐเนเธญเธเนเธเธกเนเธชเนเธเธญเธฃเธญเธฅ-เนเธเธฅเธเธฒ 8-เนเธเธฅเธเธฒ 7-เนเธญเนเธเนเธกเธญเนเธฃเธช (sterol Δ8,Δ7-isomerase), เนเธเธญเธฃเนเธเธดเธเธฒเธเธตเธเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธญเธเนเธเธกเนเธชเธเธงเธฒเธฅเธตเธเนเธกเนเธเธญเธญเธเธเธดเธเธตเนเธเธช (squalene monooxygenase) เธซเธฃเธทเธญเธกเธตเธเธทเนเธญเธญเธทเนเธเธงเนเธฒเธชเธเธงเธฒเธฅเธตเธเธญเธตเธเธญเธเธเธดเนเธเธช (squalene epoxidase) เนเธกเธทเนเธญเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธญเธเนเธเธกเนเนเธซเธฅเนเธฒเธเธตเนเธเธญเธเธเธฒเธเธเธณเนเธซเนเธเธฒเธเนเธญเธญเธฃเนเนเธเธชเนเธเธญเธฃเธญเธฅเนเธฅเนเธง เธขเธฑเธเธเธณเนเธซเนเนเธเธดเธเธชเธฐเธชเธกเธชเธฒเธฃเธเธถเนเธเนเธกเนเธเธนเธเนเธญเธเนเธเธกเนเธเธณเนเธเนเธเนเธเธเธเธณเนเธซเนเนเธเธดเธเธเธงเธฒเธกเนเธเนเธเธเธดเธฉเธเนเธญเนเธเธฅเธฅเนเธฃเธฒเนเธฅเธฐเธเธณเนเธซเนเธฃเธฒเธเธฒเธขเนเธเน (เนเธเนเธ เนเธเธญเธฃเนเธเธดเธเธฒเธเธตเธเธเธตเนเธญเธญเธเธคเธเธเธดเนเธเนเธฒเนเธเธทเนเธญเธฃเธฒเนเธเน) เธเธญเธเธเธฒเธเธเธตเนเธขเธฑเธเธกเธตเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธญเธขเนเธฒเธเธญเธทเนเธ เนเธเนเธ เธญเธเธธเธเธฑเธเธเนเธญเธดเธกเธดเธเธฒเนเธเธฅเธเธฒเธเธเธเธดเธเธกเธตเธคเธเธเธดเนเธฅเธเธเธฒเธฃเธญเธฑเธเนเธชเธเนเธเนเนเธเธขเธฅเธเธเธฒเธฃเธเธธเธกเธเธธเธกเธเธญเธเนเธกเนเธเนเธฅเธทเธญเธเธเธฒเธง, เธฅเธเธเธฒเธฃเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเธชเธฒเธฃเธเนเธญเธเธฒเธฃเธญเธฑเธเนเธชเธเธเธงเธเธฅเธดเธงเนเธเนเธเธฃเธญเธตเธ (leukotrienes) เนเธฅเธฐเธเธฃเธญเธชเธเธฒเนเธเธฅเธเธเธดเธ (prostaglandins), เธฅเธเธเธฒเธฃเธซเธฅเธฑเนเธเธฎเธตเธชเธเธฒเธกเธตเธ (histamine) เธเธฒเธเนเธกเธชเธเนเนเธเธฅเธฅเน (mast cells) เธเธถเนเธเธฎเธตเธชเธเธฒเธกเธตเธเธเธณเนเธซเนเธซเธฅเธญเธเนเธฅเธทเธญเธเธเธขเธฒเธขเนเธฅเธฐเธขเธฑเธเนเธเธตเนเธขเธงเธเนเธญเธเธเธฑเธเธญเธฒเธเธฒเธฃเธเธฑเธ เธเนเธงเธขเนเธซเธเธธเธเธตเนเธเธญเธเธเธฒเธเธขเธฒเธญเธญเธเธคเธเธเธดเนเธเธณเธเธฑเธเธเธทเนเธญเธฃเธฒเนเธฅเนเธงเธขเธฑเธเธเนเธงเธขเธเธธเนเธฅเธฒเธญเธฒเธเธฒเธฃเธเธญเธเนเธฃเธเธญเธตเธเธเนเธงเธข
เธชเนเธงเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเธขเธฒเธญเธทเนเธเธเธตเนเนเธกเนเนเธเธตเนเธขเธงเธเนเธญเธเธเธฑเธเธเธฑเนเธเธเธญเธเธเธฒเธฃเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเนเธญเธญเธฃเนเนเธเธชเนเธเธญเธฃเธญเธฅ เนเธเนเธ เธเธฃเธเธตเธเธญเธเธเธฃเธดเธเธตเนเธญเธเธนเธฅเธงเธดเธเธเธถเนเธเธคเธเธเธดเนเนเธเธเธฒเธฃเธซเธขเธธเธเธขเธฑเนเธเธเธฒเธฃเนเธเธฃเธดเธเนเธเธดเธเนเธเธเธญเธเนเธเธทเนเธญเธฃเธฒเธเธฑเนเธเธญเธฒเธเธญเธญเธเธคเธเธเธดเนเธฃเธเธเธงเธเธเธฒเธฃเธเธณเธซเธเนเธฒเธเธตเนเธเธญเธเนเธกเนเธเธฃเธเธดเธงเธเธนเธฅ (microtubule) เธเธณเนเธซเนเธซเธขเธธเธเธงเธเธเธฃเธเธตเธงเธดเธเธเธญเธเนเธเธทเนเธญเธฃเธฒ, เธเธฒเธงเธฒเธเธญเธฃเธญเธฅเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเนเธญเธเนเธเธกเนเธฅเธดเธงเธเธตเธฅ-เธเธตเธญเธฒเธฃเนเนเธญเนเธเนเธญเธเธดเธเนเธเนเธเธช (leucyl-tRNA synthetase) เธเธณเนเธซเนเนเธเธทเนเธญเธฃเธฒเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเนเธเธฃเธเธตเธเนเธกเนเนเธเน, เนเธเนเธเธฅเธเธดเธฃเนเธญเธเธเนเธญเธฒเธเธญเธญเธเธคเธเธเธดเนเธฃเธเธเธงเธเธเธฒเธฃเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเธเธฃเธเธเธดเธงเธเธฅเธตเธญเธดเธเนเธฅเธฐเธเธฒเธฃเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเนเธเธฃเธเธตเธ เธเธฅเธญเธเธเธเธญเธฒเธเธกเธตเธเธฅเนเธเธขเธเธฃเธเนเธเธเธฒเธฃเธฃเธเธเธงเธเธเธธเธเธชเธกเธเธฑเธเธดเธเธญเธเนเธขเธทเนเธญเธซเธธเนเธกเนเธเธฅเธฅเนเธเธเธเธณเธซเธเนเธฒเธเธตเนเนเธกเนเนเธเน
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธฒเธชเธนเนเธฃเธฐเธเธเธฃเนเธฒเธเธเธฒเธขเนเธเนเธกเธฒเธเธซเธฃเธทเธญเธเนเธญเธขเนเธเธตเธขเธเนเธ?
เธเธฃเธเธตเธเธตเนเนเธเนเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธ เธเนเธญเธเธเธฒเธฃเนเธซเนเธขเธฒเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธเธตเธเธฒเธเธเธฒเธเนเธเธดเธเธญเธฒเธซเธฒเธฃ เนเธเธทเนเธญเนเธซเนเธขเธฒเนเธเนเธฒเธชเธนเนเธเธฃเธฐเนเธชเนเธฅเธทเธญเธเนเธฅเธฐเธเธฃเธฐเธเธฒเธขเนเธเธขเธฑเธเนเธกเธเธฃเธดเธเธเน เนเธเธทเนเธญเนเธขเธทเนเธญเนเธเนเนเธเนเธเนเธฅเนเธ เนเธฅเธฐเธเธฃเธดเนเธงเธเธญเธทเนเธเธเธตเนเธเธดเธเนเธเธทเนเธญเธฃเธฒเธฃเธงเธกเธเธถเธเธเธฑเนเธเธเธตเนเธกเธตเนเธเธฃเธฒเธเธดเธเนเธเนเธฅเนเธ (เธขเธฒเธเธฒเธเธเธเธดเธเธชเธฐเธชเธกเธญเธขเธนเนเนเธเนเธเนเธเนเธฅเนเธเธซเธฅเธฒเธขเนเธเธทเธญเธเธซเธฅเธฑเธเธซเธขเธธเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธ) เธเธณเนเธซเนเธขเธฒเธกเธตเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเธตเนเธเนเธเธฐเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเนเธญเธฃเธฐเธเธเธเธฑเนเธงเธฃเนเธฒเธเธเธฒเธขเนเธเน เธเธถเนเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธเธฒเธกเธเธตเนเธเธฅเนเธฒเธงเธเนเธฒเธเธเนเธ (เนเธเธญเธฃเนเธเธดเธเธฒเธเธตเธ เนเธญเธเธฃเธฒเนเธเธเธฒเนเธเธฅ เธเธฅเธนเนเธเธเธฒเนเธเธฅเนเธฅเธฐเธเธฃเธดเธเธตเนเธญเธเธนเธฅเธงเธดเธ) เธฅเนเธงเธเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธเธตเธเธฒเธเธเธฒเธเนเธเธดเธเธญเธฒเธซเธฒเธฃ เธเธฒเธฃเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธเธฃเนเธญเธกเธญเธฒเธซเธฒเธฃเนเธกเนเธฃเธเธเธงเธเธเธฒเธฃเธเธนเธเธเธถเธกเธขเธฒเนเธซเธฅเนเธฒเธเธตเน เธเธญเธเธเธฒเธเธเธตเนเธญเธฒเธซเธฒเธฃเธขเธฑเธเธเนเธงเธขเนเธเธดเนเธกเธเธฒเธฃเธเธนเธเธเธถเธกเนเธญเธเธฃเธฒเนเธเธเธฒเนเธเธฅเนเธฅเธฐเธเธฃเธดเธเธตเนเธญเธเธนเธฅเธงเธดเธเนเธเธขเนเธเธเธฒเธฐเธญเธฒเธซเธฒเธฃเธเธตเนเธกเธตเนเธเธกเธฑเธเธชเธนเธ
เธชเนเธงเธเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธ เธเนเธญเธเธเธฒเธฃเนเธซเนเธขเธฒเธชเธฒเธกเธฒเธฃเธเนเธเธฃเธเธเธถเธกเนเธเธเธฑเนเธงเนเธเนเธเนเธฅเนเธเธเธตเนเนเธเนเธเนเธฃเธเธฃเธงเธกเธเธถเธเนเธเธทเนเธญเนเธขเธทเนเธญเนเธเนเนเธเนเธเนเธฅเนเธ เนเธเนเนเธกเนเธเนเธญเธเธเธฒเธฃเนเธซเนเธขเธฒเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธฒเธชเธนเนเธเธฃเธฐเนเธชเนเธฅเธทเธญเธ เนเธเธทเนเธญเธซเธฅเธตเธเนเธฅเธตเนเธขเธเธเธฒเธฃเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเนเธญเธฃเธฐเธเธเธเธฑเนเธงเธฃเนเธฒเธเธเธฒเธข เธเนเธงเธขเนเธซเธเธธเธเธตเนเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธเธถเธเนเธซเนเธเธฅเนเธกเนเนเธเธตเธขเธเธเธญเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธซเธฒเธเนเธเนเธเธฃเธธเธเนเธฃเธ เธขเธฒเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธเธตเนเธเธฅเนเธฒเธงเนเธเธเธเธเธงเธฒเธกเธเธตเนเธซเธฅเธฒเธขเธเธเธดเธเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธฒเธชเธนเนเธฃเนเธฒเธเธเธฒเธขเนเธเนเธเนเธญเธขเธซเธฃเธทเธญเธเนเธญเธขเธกเธฒเธเธเธเนเธกเนเธกเธตเธเธฑเธขเธชเธณเธเธฑเธเธเธตเนเธเธฐเธเธณเนเธซเนเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเนเธญเธฃเธฐเธเธเธเธฑเนเธงเธฃเนเธฒเธเธเธฒเธข เธกเธตเนเธเธตเธขเธเธเธฒเธเธเธเธดเธเธเธตเนเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธเธต เธญเธขเนเธฒเธเนเธฃเธเนเธเธฒเธกเนเธกเธทเนเธญเนเธเนเนเธเธฃเธนเธเนเธเธ เธเธงเธฒเธกเนเธฃเธเนเธฅเธฐเธงเธดเธเธตเนเธเนเธเธฒเธกเธเธตเนเธฃเธฐเธเธธเนเธงเนเนเธเธเธฒเธฃเธฒเธเธเธตเน 1 เธเธฑเนเธ เธขเธฒเธเธฐเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธฒเธชเธนเนเธฃเนเธฒเธเธเธฒเธขเนเธเธเธฃเธดเธกเธฒเธเธเนเธญเธขเนเธฅเธฐเธกเธตเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเนเธญเธฃเธฐเธเธเธเธฑเนเธงเธฃเนเธฒเธเธเธฒเธขเนเธเธตเธขเธเนเธฅเนเธเธเนเธญเธข
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธเนเธเธฒเธเนเธเธตเธขเธเนเธ?
เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธฃเธฑเธเธฉเธฒเธซเธฒเธขเนเธเนเนเธเนเธเธฐเนเธเนเนเธงเธฅเธฒเธเธฒเธเธซเธฅเธฒเธขเนเธเธทเธญเธเธซเธฃเธทเธญเธญเธฒเธเธเธฒเธเนเธเนเธเธเธต เธเธถเธเธเธงเธฃเนเธเนเธขเธฒเธเธฒเธกเธเธเธฒเธเนเธฅเธฐเธฃเธฐเธขเธฐเนเธงเธฅเธฒเธเธตเนเธเธณเธซเธเธเนเธงเนเธชเธณเธซเธฃเธฑเธเนเธเนเธฅเธฐเธเธฅเธดเธเธ เธฑเธเธเน เธเธฃเธเธตเธเธตเนเนเธเนเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธเนเธเธฒเธเธฃเธฒเธง 3-6 เนเธเธทเธญเธ เธชเนเธงเธเธขเธฒเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเนเธเนเธเธฒเธเธฃเธฒเธง 6-12 เนเธเธทเธญเธ เธเธถเนเธเธเธถเนเธเธเธฑเธเธเธเธดเธเธเธญเธเธขเธฒ เนเธฅเนเธเธกเธทเธญเธซเธฃเธทเธญเนเธฅเนเธเนเธเนเธฒเธเธตเนเนเธเธดเธเธเธฒเธฃเธเธดเธเนเธเธทเนเธญเนเธฅเธฐเธเธงเธฒเธกเธฃเธธเธเนเธฃเธเธเธญเธเนเธฃเธ เธ เธฒเธขเธซเธฅเธฑเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเธเนเธเธทเนเธญเธฃเธฒเธซเธกเธเนเธฅเนเธงเนเธซเนเนเธเนเธขเธฒเธเนเธญเนเธเธญเธตเธ 10 เธงเธฑเธเธซเธฃเธทเธญเธญเธขเนเธฒเธเธเนเธญเธข 1 เธชเธฑเธเธเธฒเธซเน เธชเนเธงเธเธชเธ เธฒเธเนเธฅเนเธเธเธฐเนเธเนเธเธเธเธเธดเธเนเธญเนเธกเธทเนเธญเธกเธตเนเธฅเนเธเนเธซเธกเนเธเธญเธเธกเธฒเธเธเนเธเธ
เธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธญเธเธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธซเธฃเธทเธญเธขเธฒเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธฅเนเธงเธเธเนเธญเธเนเธเนเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเธซเธฅเธฒเธขเนเธเธทเธญเธเธซเธฃเธทเธญเธญเธฒเธเธเธฒเธเนเธเนเธเธเธต เธเธถเธเธญเธฒเธเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเนเธฒเธ เน เนเธเน
เธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธญเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธ เธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธญเธญเธเธคเธเธเธดเนเธเนเธญเธฃเธฐเธเธเธเธฑเนเธงเธฃเนเธฒเธเธเธฒเธขเนเธเน เธเธถเธเธญเธฒเธเนเธเธดเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเนเธเนเธซเธฅเธฒเธขเธญเธขเนเธฒเธ เนเธเนเธ
-- เธเธฒเธฃเนเธเนเธขเธฒ (เนเธเธดเธเธเธทเนเธเธเธถเนเธ เธฅเธกเธเธดเธฉ เธฃเธดเธกเธเธตเธเธฒเธเธเธงเธก เธเธญเธเธเธฒเธเธงเธก เนเธเนเธเธเนเธ) เธญเธฒเธเนเธเธดเธเธเธฅเธธเนเธกเธญเธฒเธเธฒเธฃเธชเธเธตเนเธงเธเธชเนเธเธญเธซเนเธเธชเธฑเธ (Steven-Johnson syndrome) เธเธฅเธญเธเธเธเนเธเธดเธเธญเธฒเธเธฒเธฃเธเธฒเธเธเธดเธงเธซเธเธฑเธเธฃเธธเธเนเธฃเธเนเธเธฃเธนเธเนเธเธเธเนเธฒเธ เน เธเธถเนเธเธญเธฒเธเนเธเนเธเธญเธฑเธเธเธฃเธฒเธขเธเธถเธเธเธตเธงเธดเธเนเธเนเธเธเธเนเธญเธข เธซเธฒเธเนเธเธดเธเธญเธฒเธเธฒเธฃเธเธฑเธเธเธฅเนเธฒเธงเนเธซเนเธซเธขเธธเธเธขเธฒเธเธฑเธเธเธตเนเธฅเธฐเนเธเนเธฒเธฃเธฑเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒ เนเธฅเธฐเนเธกเนเนเธเนเธขเธฒเธเธเธดเธเธเธฑเนเธเธญเธตเธ
-- เธเธฒเธฃเนเธเนเธขเธฒเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเธญเธฒเธเธฃเธเธเธงเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธเธฑเธเนเธฅเธฐเนเธ เนเธฅเธฐเธขเธฒเธเธฒเธเธเธเธดเธเธญเธฒเธเธเธณเนเธซเนเนเธกเนเธเนเธฅเธทเธญเธเธเธฒเธงเธเนเธญเธขเธฅเธ
-- เธญเธฒเธเธฒเธฃเธญเธทเนเธ เนเธเนเธ เธเธฅเธทเนเธเนเธชเน, เธญเธฒเนเธเธตเธขเธ, เนเธเธทเนเธญเธญเธฒเธซเธฒเธฃ, เนเธชเธเธญเธ, เธเธฒเธเนเธเธดเธเธญเธฒเธซเธฒเธฃเธเธฑเนเธเธเนเธงเธ, เธเนเธญเธเนเธเธดเธเธซเธฃเธทเธญเธเนเธญเธเธเธนเธ, เธเธงเธเธจเธตเธฃเธฉเธฐ, เธเธฒเธฃเธฃเธฑเธเธฃเธชเนเธเธฅเธตเนเธขเธเนเธเธฅเธ, เนเธงเธตเธขเธเธจเธตเธฃเธฉเธฐ, เธญเนเธญเธเธฅเนเธฒ, เธเนเธงเธเธเธญเธเธซเธฃเธทเธญเธเธญเธเนเธกเนเธซเธฅเธฑเธ, เธชเธฑเธเธชเธ, เธญเธฒเธฃเธกเธเนเนเธเธฅเธตเนเธขเธเนเธเธฅเธ, เธเธงเธฒเธกเธฃเธนเนเธชเธถเธเธชเธฑเธกเธเธฑเธชเนเธเธตเนเธขเธ (paresthesia), เธเธงเธฒเธกเธเธฑเธเนเธฅเธซเธดเธเนเธเธฅเธตเนเธขเธเนเธเธฅเธ, เธ เธฒเธงเธฐเนเธเธกเธฑเธเนเธเนเธฅเธทเธญเธเธเธดเธเธเธเธเธด, เธเธงเธเธเธฅเนเธฒเธกเนเธเธทเนเธญ
-- เธเธญเธเธเธฒเธเธเธตเนเธญเธฒเธเนเธเธดเธเธเธเธดเธเธดเธฃเธดเธขเธฒเธเธฑเธเธขเธฒเธญเธทเนเธเธเธตเนเนเธเนเธฃเนเธงเธกเธเธฑเธ เธเธถเนเธเธเนเธญเธเธฃเธฐเธงเธฑเธเธญเธขเนเธฒเธเธกเธฒเธเนเธกเธทเนเธญเนเธเนเธฃเนเธงเธกเธเธฑเธเธขเธฒเธเธฒเธเธเธเธดเธ เนเธเนเธ เธขเธฒเธเนเธฒเธเธเธฒเธฃเนเธเนเธเธเธฑเธงเธเธญเธเนเธฅเธทเธญเธ เนเธฅเธฐเธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธญเธฒเธเธฃเธเธเธงเธเธเธฃเธฐเธชเธดเธเธเธดเธ เธฒเธเธเธญเธเธขเธฒเธเธธเธกเธเธณเนเธเธดเธเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธ
เธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธญเธเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธ เธขเธฒเธเธตเนเธชเธฑเธกเธเธฑเธชเธเธดเธงเธซเธเธฑเธเธฃเธญเธเนเธฅเนเธเธญเธฒเธเธเธณเนเธซเนเนเธเธดเธเธญเธฒเธเธฒเธฃเธฃเธฐเธเธฒเธขเธเธดเธง เธเธดเธงเนเธซเนเธ เธเธดเธงเนเธเธ เนเธชเธเธฃเนเธญเธ เธเธฑเธ เธชเนเธงเธเธญเธฒเธเธฒเธฃเธเธตเนเธฃเธธเธเนเธฃเธ เนเธเนเธ เธเธดเธงเธซเธเธฑเธเธญเธฑเธเนเธชเธเธเธฒเธเธเธฒเธฃเนเธเนเธขเธฒ (allergic contact dermatitis) เธเธทเนเธเธเธถเนเธ เธฅเธกเธเธดเธฉ เนเธเธดเธเธเธธเนเธกเธเธญเธ เธเธเนเธเนเธขเธฒเธ เธซเธฒเธเนเธเธดเธเธญเธฒเธเธฒเธฃเธเธตเนเธฃเธธเธเนเธฃเธเนเธซเธฅเนเธฒเธเธตเนเนเธกเนเธเธงเธฃเนเธเนเธขเธฒเธเธเธดเธเธเธฑเนเธเธญเธตเธ เธชเนเธงเธเธเธตเนเนเธเนเธเนเธฅเนเธเธญเธฒเธเธเธเธงเนเธฒเนเธฅเนเธเธกเธตเธชเธตเนเธเธฅเธตเนเธขเธเนเธ เนเธฅเนเธเธกเธตเธฃเธญเธขเนเธขเธ เนเธฅเธฐเนเธฅเนเธเธซเธฑเธเธเนเธฒเธข เธชเธณเธซเธฃเธฑเธเธขเธฒเธเธฒเธเธญเธขเนเธฒเธเธเธตเนเธเธนเธเธเธนเธเธเธถเธกเนเธเนเธฒเธชเธนเนเธฃเนเธฒเธเธเธฒเธขเนเธเนเธเนเธฒเธ เธญเธฒเธเธกเธตเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเนเธญเธฃเธฐเธเธเธเธฑเนเธงเธฃเนเธฒเธเธเธฒเธขเนเธซเธกเธทเธญเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธเธตเนเธเธฅเนเธฒเธงเธเนเธฒเธเธเนเธเนเธเน
เธเนเธญเนเธเธฐเธเธณเนเธเธเธฒเธฃเนเธเนเธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธ
- เนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธฃเธฑเธเธฉเธฒเธซเธฒเธขเนเธเนเนเธเนเธเนเธญเธเนเธเนเนเธงเธฅเธฒเธเธฒเธเนเธเนเธเนเธเธทเธญเธเธซเธฃเธทเธญเธญเธฒเธเนเธเนเธเธเธต เธญเธตเธเธเธฑเนเธเธขเธฑเธเธเธฅเธฑเธเธกเธฒเนเธเนเธเธเนเธณเนเธเน เธเธถเธเธเธงเธฃเนเธซเนเธเธงเธฒเธกเธฃเนเธงเธกเธกเธทเธญเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธญเธขเนเธฒเธเธเนเธญเนเธเธทเนเธญเธ เนเธเธขเนเธเนเธขเธฒเธเธฒเธกเธเธเธฒเธเนเธฅเธฐเธฃเธฐเธขเธฐเนเธงเธฅเธฒเธเธตเนเธเธณเธซเธเธเนเธงเนเธชเธณเธซเธฃเธฑเธเธขเธฒเนเธเนเธฅเธฐเธเธเธดเธ เนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธซเธฃเธทเธญเธขเธฒเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธ
- เธเธงเธฃเนเธเนเธเนเธเธเธขเนเธซเธฃเธทเธญเนเธ เธชเธฑเธเธเธฃเธซเธฒเธเธกเธตเธเธฒเธฃเนเธเนเธขเธฒเนเธเธญเธขเธนเนเธเนเธญเธ เนเธเธฃเธฒเธฐเธญเธฒเธเนเธเธดเธเธเธเธดเธเธดเธฃเธดเธขเธฒเธเธฑเธเธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธทเนเธญเธฃเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธซเธฒเธเนเธเนเธฃเนเธงเธกเธเธฑเธ
- เธเธฒเธฃเนเธเนเธขเธฒเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเธกเธตเธเนเธญเธเธงเธฃเธเธเธดเธเธฑเธเธดเธเธฑเธเธเธตเน
-- เธเนเธญเธเธเธฒเธขเธฒ เธเธงเธฃเธเธฑเธเนเธฅเธฐเธเธฐเนเธเนเธฅเนเธ เธเธฃเนเธญเธกเธเธฑเนเธเธเธณเธเธงเธฒเธกเธชเธฐเธญเธฒเธเนเธฅเธฐเนเธเนเธเนเธฅเนเธเนเธซเนเนเธซเนเธ
-- เธเธฒเธฃเธเธฒเธขเธฒเธเธฃเธตเธกเนเธฅเธฐเธขเธฒเธเนเธณเนเธชเนเธซเนเธเธฒเธเธฑเนเธงเนเธฅเนเธเธเธตเนเนเธเนเธเนเธฃเธเนเธฅเธฐเธเธดเธงเธซเธเธฑเธเธเธตเนเธญเธขเธนเนเธเธดเธเธเธฑเธเนเธฅเนเธ เนเธเนเธขเธฒเนเธฅเธเนเธเธญเธฃเนเนเธซเนเธเธฒเนเธเธเธฒเธฐเธเธตเนเนเธฅเนเธ (เนเธกเนเธเธฒเธเธดเธงเธซเธเธฑเธเธเธตเนเธญเธขเธนเนเธเธดเธเธเธฑเธเนเธฅเนเธ)
-- เธซเธฒเธเธเธฒเธขเธฒเธงเธฑเธเธฅเธฐ 1 เธเธฃเธฑเนเธเธเธงเธฃเธเธฒเนเธงเธฅเธฒเนเธเธดเธกเธเธธเธเธงเธฑเธ เนเธฅเธฐเธญเธฒเธเนเธฅเธทเธญเธเธเธฒเธเธญเธเธเนเธญเธเธเธญเธ
-- เธ เธฒเธขเธซเธฅเธฑเธเธเธฒเธขเธฒเธเธเธดเธเธเนเธณเนเธชเนเธซเนเธซเธฅเธตเธเนเธฅเธตเนเธขเธเธเธฒเธฃเธชเธฑเธกเธเธฑเธชเธเนเธณเธชเธเธนเนเนเธเธฃเธฒเธฐเธเนเธณเธชเธเธนเนเธญเธฒเธเธเธฐเธขเธฒเธญเธญเธเนเธ เนเธฅเธฐเธ เธฒเธขเธซเธฅเธฑเธเธเธฒเธขเธฒเนเธฅเธเนเธเธญเธฃเนเธซเธฒเธเธเนเธญเธเธชเธฑเธกเธเธฑเธชเธเนเธณเธขเธฒเธเธฃเธฐเนเธ เธเธชเธฒเธฃเธญเธดเธเธเธฃเธตเธขเนเธเธงเธฃเธชเธงเธกเธเธธเธเธกเธทเธญ
-- เธญเธขเนเธฒเนเธซเนเธขเธฒเธชเธฑเธกเธเธฑเธชเธเธฒ เธเธกเธนเธ เธเธฒเธ เธซเธฃเธทเธญเนเธขเธทเนเธญเนเธกเธทเธญเธเธเนเธฒเธ เน เนเธกเนเธงเนเธฒเธเธฐเธชเธฑเธกเธเธฑเธชเธขเธฒเนเธเธขเธเธฃเธเธซเธฃเธทเธญเธชเธฑเธกเธเธฑเธชเธขเธฒเธเธตเนเธเธฒเธเธเนเธฅเนเธเธกเธทเธญ
-- เธขเธฒเธญเธฒเธเธกเธตเธชเนเธงเธเธเธชเธกเธเธญเธเนเธญเธฅเธเธญเธฎเธญเธฅเน เธเธถเธเนเธกเนเธเธงเธฃเธญเธขเธนเนเนเธเธฅเนเธเธงเธฒเธกเธฃเนเธญเธเธซเธฃเธทเธญเนเธเธฅเธงเนเธ เนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเธเธเธฐเธเธตเนเธเธฒเธขเธฒเธซเธฃเธทเธญเธเธฒเธฃเนเธเนเธเธขเธฒ
-- เธเธฅเธดเธเธ เธฑเธเธเนเนเธเนเธฅเธฐเธเธเธดเธเธกเธตเธเธงเธฒเธกเนเธเธเธเนเธฒเธเธเธฑเธ เธเนเธญเธเนเธเนเธขเธฒเธเธงเธฃเธจเธถเธเธฉเธฒเธงเธดเธเธตเนเธเนเธเธฒเธเนเธญเธเธชเธฒเธฃเธเธตเนเนเธเนเธเธเนเธญเธกเธนเธฅเธเธญเธเนเธเนเธฅเธฐเธเธฅเธดเธเธ เธฑเธเธเนเธญเธขเนเธฒเธเธฅเธฐเนเธญเธตเธขเธ
- เธซเธฒเธเนเธเนเธขเธฒเธเธเธดเธเนเธเนเธกเนเนเธซเนเนเธเนเธขเธฒเธเธฑเนเธเธญเธตเธ เธเธฃเธเธตเนเธเนเธเธขเธฒเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธเนเธซเนเธฃเธตเธเนเธเนเธเธขเธฒเธเธตเนเธเธฒเธเธฑเนเธเธญเธญเธเนเธ
- เนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเธขเธฒเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเนเธฅเธฐเธเธเธดเธเธเธตเนเนเธเนเธ เธฒเธขเธเธญเธ เธ เธฒเธขเธซเธฅเธฑเธเนเธเนเธขเธฒเธเธเธฃเธฑเธเธฉเธฒเธซเธฒเธขเนเธฅเนเธง เธเธงเธฃเนเธเนเธเนเธญเนเธเธญเธตเธ 10 เธงเธฑเธเธซเธฃเธทเธญเธญเธขเนเธฒเธเธเนเธญเธข 1 เธชเธฑเธเธเธฒเธซเน
- เนเธเนเธฒเธฃเธฑเธเธเธฒเธฃเธเธฃเธงเธเธฃเนเธฒเธเธเธฒเธขเธเธฒเธกเธเธฑเธเนเธกเนเธเธฐเนเธเนเธฃเธฑเธเธเธเธดเธเนเธเธดเธก เนเธเธทเนเธญเนเธเนเธฒเธฃเธฐเธงเธฑเธเธเธฅเนเธกเนเธเธถเธเธเธฃเธฐเธชเธเธเนเธเธญเธเธขเธฒเธเธตเนเธญเธฒเธเนเธเธดเธเธเธถเนเธ
- เธเธญเธเนเธซเธเธทเธญเธเธฒเธเธเธฒเธฃเนเธเนเธขเธฒ เธเธงเธฃเธฃเธฑเธเธฉเธฒเธชเธธเธเธญเธเธฒเธกเธฑเธขเธชเนเธงเธเธเธธเธเธเธฅ เธซเธกเธฑเนเธเธเธฑเธเนเธฅเนเธเนเธซเนเธชเธฑเนเธเนเธฅเธฐเธเธฑเธเธญเธขเนเธฒเธเธเธนเธเธงเธดเธเธต (เนเธกเนเธเธฑเธเนเธเธฒเธฐเธเนเธฒเธเธเนเธฒเธ) เธเธนเนเธฅเนเธฅเนเธเนเธกเนเนเธซเนเธญเธฑเธเธเธทเนเธ เนเธชเนเธฃเธญเธเนเธเนเธฒเธเธตเนเธฃเธฐเธเธฒเธขเธญเธฒเธเธฒเธจเนเธเนเธเธตเนเธฅเธฐเนเธกเนเนเธเนเธฃเธญเธเนเธเนเธฒเธฃเนเธงเธกเธเธฑเธเธเธนเนเธญเธทเนเธ เธฃเธฑเธเธฉเธฒเนเธเนเธฒเนเธซเนเนเธซเนเธเธญเธขเธนเนเนเธชเธกเธญ เธซเธฒเธเธเนเธญเธเธชเธงเธกเธเธธเธเนเธเนเธฒเธเธงเธฃเนเธเนเธเธเธธเธเนเธเนเธฒเธเธธเนเธกเธเธตเนเธเธฑเธเธเธงเธฒเธกเธเธทเนเธเนเธเนเธเธต เนเธเธทเนเธญเธฃเธฒเธเธตเนเนเธฅเนเธเธเธดเธเธเนเธญเนเธเนเนเธเธขเธเธฒเธฃเธชเธฑเธกเธเธฑเธชเธเธถเธเนเธกเนเธเธงเธฃเนเธเธดเธเนเธเนเธฒเนเธเธฅเนเธฒเนเธเธขเนเธเธเธฒเธฐเนเธเธชเธเธฒเธเธเธตเนเธชเธฒเธเธฒเธฃเธเธฐ เนเธฅเธฐเธซเธฒเธเนเธเนเธเธเธฅเธฒเธเธเธตเนเนเธเนเธฒเธซเธฃเธทเธญเนเธฃเธเธเนเธณเธเธฑเธเนเธเนเธฒ เธเธงเธฃเธฃเธตเธเธฃเธฑเธเธฉเธฒเนเธเธทเนเธญเธเธเธฒเธเนเธเธทเนเธญเธฃเธฒเธญเธฒเธเธฅเธธเธเธฅเธฒเธกเธกเธฒเธเธตเนเนเธฅเนเธเนเธเน
เนเธญเธเธชเธฒเธฃเธญเนเธฒเธเธญเธดเธ
- Fungal infections of the skin, hair, and nails. In: Wolff K, Johnson R, Saavedra AP, Roh EK, eds. Fitzpatrick's Color Atlas and Synopsis of Clinical Dermatology, 8e. McGraw Hill, 2017. https://accessmedicine.mhmedical.com/content.aspx?bookid=2043§ionid=154894494. Accessed: October 8, 2021.
- Leung AKC, Lam JM, Leong KF, Hon KL, Barankin B, Leung AAM, et al. Onychomycosis: an updated review. Recent Pat Inflamm Allergy Drug Discov 2020; 14:32-45.
- Kovitwanichkanont T, Chong AH. Superficial fungal infections. Aust J Gen Pract 2019; 48:706-11.
- Bodman MA, Krishnamurthy K. Onychomycosis, updated: August 3, 2021. In: StatPearls. Treasure Island (FL): StatPearls Publishing; 2021 Janโ. https://www.ncbi.nlm.nih.gov/books/NBK441853/. Accessed: October 8, 2021.
- Johnson C, Sinkler MA, Schmieder GJ. Anatomy, shoulder and upper limb, nails, updated: June 12, 2021. In: StatPearls. Treasure Island (FL): StatPearls Publishing; 2021 Janโ. https://www.ncbi.nlm.nih.gov/books/NBK534769/. Accessed: October 8, 2021.
- Westerberg DP, Voyack MJ. Onychomycosis: current trends in diagnosis and treatment. Am Fam Physician 2013; 88:762-70.
- de Berker D. Nail anatomy. Clin Dermatol 2013; 31:509-15.
- Gupta AK, Mays RR, Versteeg SG, Piraccini BM, Takwale A, Shemer A, et al. Global perspectives for the management of onychomycosis. Int J Dermatol 2019; 58:1118-29.
- Gupta AK, Stec N. Recent advances in therapies for onychomycosis and its management. F1000Res 2019. doi: 10.12688/f1000research.18646.1. Accessed: October 8, 2021.
- Gupta AK, Stec N, Summerbell RC, Shear NH, Piguet V, Tosti A, et al. Onychomycosis: a review. J Eur Acad Dermatol Venereol 2020; 34:1972-90.
- Sprenger AB, Purim KSM, Sprenger F, Queiroz-Telles F. A week of oral terbinafine pulse regimen every three months to treat all dermatophyte onychomycosis. J Fungi (Basel) 2019. doi: 10.3390/jof5030082. Accessed: October 8, 2021.
- Aggarwal R, Targhotra M, Kumar B, Sahoo PK, Chauhan MK. Treatment and management strategies of onychomycosis. J Mycol Med 2020. doi: 10.1016/j.mycmed.2020.100949. Accessed: October 8, 2021.
- Shen JJ, Jemec GBE, Arendrup MC, Saunte DML. Photodynamic therapy treatment of superficial fungal infections: a systematic review. Photodiagnosis Photodyn Ther 2020. doi: 10.1016/j.pdpdt.2020.101774. Accessed: October 8, 2021.
- MIMS drug information. https://www.mims.com/thailand/. Accessed: October 8, 2021.
- RxList - The Internet Drug Index for prescription drug information. https://www.rxlist.com/script/main/hp.asp. Accessed: October 8, 2021.