ยาแก้ปวดเป็นยาที่ใช้กันมากเพื่อบรรเทาอาการปวดจากสาเหตุต่าง ๆ เช่น ปวดข้อ ปวดจากแผลผ่าตัด ปวดฟัน ปวดประจำเดือน ปวดศีรษะ ยาบางชนิดใช้ลดไข้และบรรเทาอาการอักเสบอีกด้วย เมื่อใช้ยาแก้ปวดมักเป็นที่กังวลว่ายาอาจมีผลเสียต่อทางเดินอาหารโดยทำให้เกิดเลือดออกหรือเกิดโรคแผลในกระเพาะอาหาร (หรือ “โรคกระเพาะ”) โดยเฉพาะยาในกลุ่มเอ็นเสด (NSAIDs) ที่รู้จักกันในชื่อว่า “ยาแก้ปวดข้อ” หรือ “ยาแก้ข้ออักเสบ” ยาในกลุ่มนี้มีหลายชนิดและมีความเสี่ยงที่จะทำให้เกิดเลือดออกหรือเกิดโรคแผลในกระเพาะอาหารได้แตกต่างกัน ยาแก้ปวดในบทความนี้จึงกล่าวถึงยาในกลุ่มเอ็นเสดเป็นหลัก โดยจะให้ข้อมูลถึงกลไกที่ยาทำให้เกิดโรคแผลในกระเพาะอาหาร การเปรียบเทียบความเสี่ยงของยาต่อการเกิดโรคแผลในกระเพาะอาหาร ปัจจัยส่งเสริมการเกิดโรคแผลในกระเพาะอาหารจากยา และข้อแนะนำในการใช้ยาเพื่อลดความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหาร
ภาพจาก :
https://www.premiermedicalhv.com/wp-content/uploads/2019/06/ulcer-pain.jpg
โรคแผลในกระเพาะอาหารจากยาแก้ปวด
ยาแก้ปวดมีมากมาย ซึ่งนอกจากพาราเซตามอลที่รู้จักกันดีและใช้กันแพร่หลายแล้ว ยังมียาในกลุ่มกลุ่มโอปิออยด์ (opioids) เช่น ทรามาดอล (tramadol), เฟนทานีล (fentanyl), โคเดอีน (codeine), มอร์ฟีน (morphine) ซึ่งมีบทบาทมากในการบรรเทาอาการปวดเฉียบพลันและอาการปวดเรื้อรัง โดยทั่วไปทั้งพาราเซตามอลและยาในกลุ่มโอปิออยด์ถือว่ามีความเสี่ยงต่ำที่จะทำให้เกิดโรคแผลในกระเพาะอาหารหรือ “โรคกระเพาะ” ต่างจากยาในกลุ่มเอ็นเสด ซึ่งยาหลายชนิดในกลุ่มเอ็นเสดมีความเสี่ยงที่จะทำให้เกิดเลือดออกในทางเดินอาหาร ตลอดจนเกิดโรคแผลในกระเพาะอาหารได้โดยเฉพาะเมื่อใช้ยาเป็นเวลานาน
เอ็นเสดเป็น “ยาบรรเทาอาการอักเสบที่ไม่ใช่สเตียรอยด์ (non-steroidal antiinflammatory drugs หรือ NSAIDs)” ที่รู้จักกันในชื่อว่า “ยาแก้ปวดข้อ” หรือ “ยาแก้ข้ออักเสบ” ยาในกลุ่มนี้ล้วนออกฤทธิ์ยับยั้งเอนไซม์ "ไซโคลออกซิจีเนส" หรือ "ค็อกซ์" (cyclooxygenase หรือ COX) ซึ่งเป็นเอนไซม์ที่ใช้ในการสร้างสารพรอสตาแกลนดิน (ดูข้อมูลเพิ่มเติมเรื่อง
ยาแก้ปวดข้อ ข้ออักเสบ-กลุ่มเอ็นเสด) เอนไซม์มีทั้งชนิด “ค็อกซ์-1” และ “ค็อกซ์-2” ซึ่งการยับยั้งค็อกซ์-1 จะสัมพันธ์กับการทำให้เกิดโรคแผลในกระเพาะอาหาร ยาในกลุ่มเอ็นเสดมีความเสี่ยงที่จะทำให้เกิดโรคแผลในกระเพาะอาหารได้แตกต่างกัน ยาที่ยับยั้งค็อกซ์-1 ได้ดี เช่น อินโดเมทาซิน (indomethacin), ไพร็อกซิแคม (piroxicam), นาพร็อกเซน (naproxen) มีความเสี่ยงในการทำให้เกิดโรคแผลในกระเพาะอาหารได้มากกว่ายาที่เลือกยับยั้งค็อกซ์-2 หรือยาที่เจาะจงยับยั้งค็อกซ์-2 เช่น เซเลค็อกสิบ (celecoxib), เอทอริค็อกสิบ (etoricoxib)
ยาทำให้เกิดโรคแผลในกระเพาะอาหารได้อย่างไร?
ยาแก้ปวดในกลุ่มเอ็นเสดทำให้เกิดโรคแผลในกระเพาะอาหารหรือ “โรคกระเพาะ” ได้ด้วยกลไกหลายอย่าง เช่น ทำให้เกิดการระคายเนื้อเยื่อบุผิว (epithelium) ในกระเพาะอาหารโดยตรง ทำอันตรายต่อชั้นเยื่อเมือก (mucosa) ผ่านการชักนำให้เกิดการสร้างอนุมูลอิสระ ทำให้หลอดเลือดขนาดเล็กที่ชั้นเยื่อเมือกเสียหาย เกิดการรั่วของเม็ดเลือดขาวและสารอื่น ส่งผลให้เกิดการขัดขวางการไหลเวียนเลือดบริเวณนั้นและเกิดแผลเรื้อรังได้ แต่กลไกที่สำคัญเชื่อว่าเกี่ยวข้องกับฤทธิ์ยับยั้งเอนไซม์ชนิดค็อกซ์-1 จึงยับยั้งการสร้างสารพรอสตาแกลนดินที่กระเพาะอาหาร ซึ่งที่กระเพาะอาหารนี้สารพรอสตาแกลนดินมีฤทธิ์ยับยั้งการหลั่งกรด ยับยั้งการหลั่งแกสตริน (gastrin) ซึ่งเป็นฮอร์โมนที่มีฤทธิ์กระตุ้นการหลั่งกรด และยังกระตุ้นการหลั่งไบคาร์บอเนตและเมือก (สิ่งเหล่านี้ช่วยเคลือบกระเพาะอาหาร) ดังนั้นสารพรอสตาแกลนดินจึงมีบทบาทในการช่วยปกป้องผนังกระเพาะอาหาร นอกจากนี้ยังช่วยให้เกล็ดเลือดเกาะกลุ่ม ทำให้เลือดที่ไหลออกมากลายเป็นลิ่มเลือดและหยุดไหล ด้วยเหตุนี้การใช้ยาในกลุ่มเอ็นเสดซึ่งยับยั้งการสร้างพรอสตาแกลนดินจึงขาดสิ่งที่ช่วยลดการหลั่งกรดและสิ่งที่ช่วยปกป้องผนังกระเพาะอาหารดังกล่าว จึงเป็นเหตุชักนำให้เกิดโรคแผลในกระเพาะอาหารได้
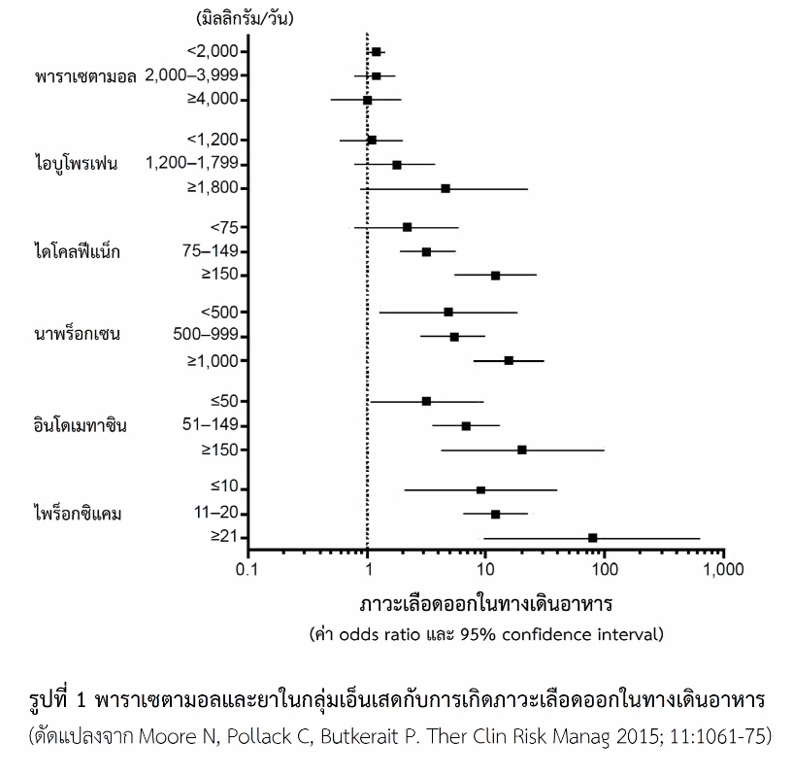
เปรียบเทียบความเสี่ยงของยาแก้ปวดในการทำให้เกิดโรคแผลในกระเพาะอาหาร
ยาพาราเซตามอล ยาในกลุ่มโอปิออยด์และยาในกลุ่มเอ็นเสดที่เลือกออกฤทธิ์ยับยั้งหรือเจาะจงยับยั้งเอนไซม์ชนิดค็อกซ์-2 (ตัวอย่างยามีกล่าวข้างต้น) ถือว่ามีความเสี่ยงต่ำในการทำให้เกิดโรคแผลในกระเพาะอาหารหรือ “โรคกระเพาะ” ต่างจากยาในกลุ่มเอ็นเสดที่ออกฤทธิ์ยับยั้งเอนไซม์ชนิดค็อกซ์-1 ได้ดี มีการศึกษาเกี่ยวกับยาในกลุ่มเอ็ดเสดชนิดที่ใช้กันมาก ได้แก่ ไอบูโพรเฟน ไดโคลฟีแน็ก นาพร็อกเซน ไพร็อกซิแคม และอินโดเมทาซิน ถึงโอกาสในการทำให้เกิดเลือดออกในทางเดินอาหารโดยเปรียบเทียบกับพาราเซตามอล (ดูรูปที่ 1) จากข้อมูลดังกล่าวถือได้ว่าพาราเซตามอลไม่ว่าจะใช้ในขนาดต่ำคือน้อยกว่า 2,000 มิลลิกรัม/วัน จนถึงใช้ในขนาดที่สูงกว่า 4,000 มิลลิกรัม/วัน มีโอกาสน้อยในการทำให้เกิดเลือดออกในทางเดินอาหาร เช่นเดียวกันกับไอบูโพรเฟนในขนาดน้อยกว่า 1,200 มิลลิกรัม/วัน แต่ถ้าใช้ไอบูโพรเฟนในขนาดสูงขึ้นมีโอกาสเกิดเลือดออกในทางเดินอาหารมากขึ้น ส่วนยาอื่นที่กล่าวข้างต้นแม้ใช้ในขนาดต่ำ กล่าวคือ ไดโคลฟีแน็กขนาดน้อยกว่า 75 มิลลิกรัม/วัน นาพร็อกเซนขนาดน้อยกว่า 500 มิลลิกรัม/วัน อินโดเมทาซินขนาดไม่เกิน 50 มิลลิกรัม/วัน และไพร็อกซิแคมขนาดไม่เกิน 10 มิลลิกรัม/วัน ล้วนมีโอกาสทำให้เกิดเลือดออกในทางเดินอาหารสูงกว่าพาราเซตามอล โดยโอกาสเพิ่มขึ้นตามขนาดยาที่ใช้มากขึ้น และในบรรดายาที่กล่าวมาดังในรูปจะเห็นได้ว่าไพร็อกซิแคมในขนาดที่เกินกว่า 20 มิลลิกรัม/วัน มีโอกาสมากที่สุดในการทำให้เกิดเลือดออกในทางเดินอาหาร
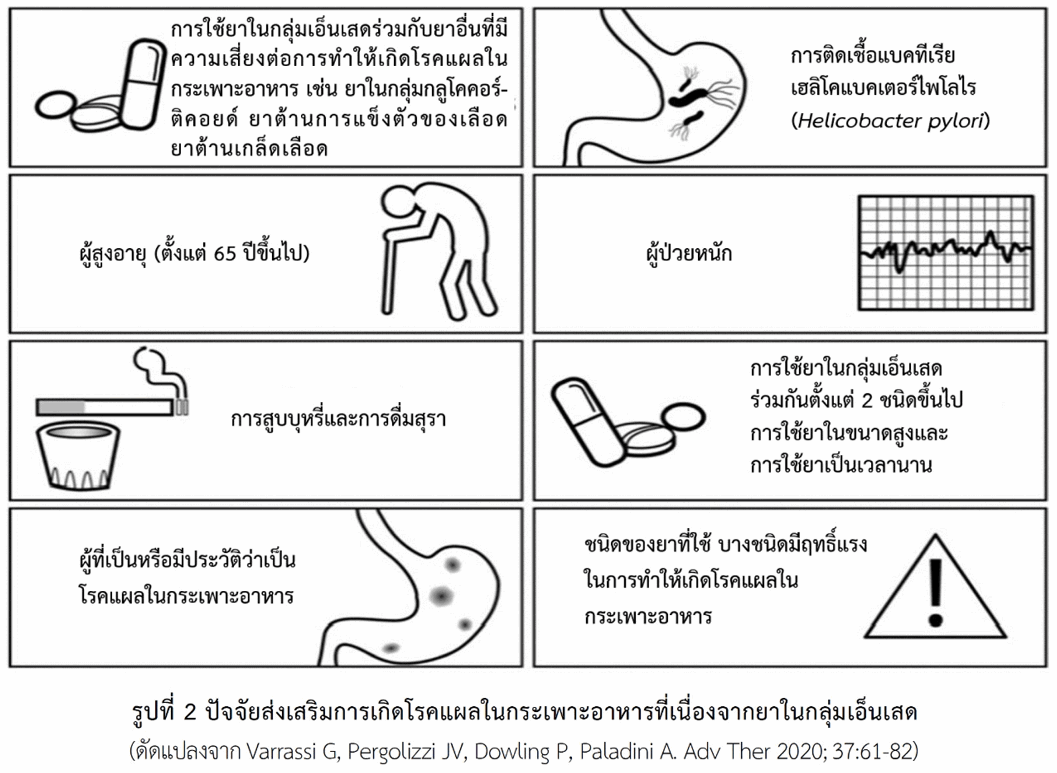
 ปัจจัยส่งเสริมการเกิดโรคแผลในกระเพาะอาหารจากยา
ปัจจัยส่งเสริมการเกิดโรคแผลในกระเพาะอาหารจากยา
มีปัจจัยหลายอย่างที่ส่งเสริมการเกิดโรคแผลในกระเพาะอาหารหรือ “โรคกระเพาะ” อันเนื่องจากการใช้ยาในกลุ่มเอ็นเสด (ดูรูปที่ 2) ดังกล่าวข้างล่างนี้
- ชนิดของยาที่ใช้ ยาในกลุ่มเอ็นเสดมีความเสี่ยงที่จะทำให้เกิดโรคแผลในกระเพาะอาหารได้แตกต่างกัน ซึ่งการเกิดโรคแผลในกระเพาะอาหารสัมพันธ์กับฤทธิ์ของยาในการยับยั้งเอนไซม์ชนิดค็อกซ์-1
- การใช้ยาในกลุ่มเอ็นเสดร่วมกันตั้งแต่ 2 ชนิดขึ้นไป การใช้ยาในขนาดสูงและการใช้ยาเป็นเวลานาน
- การใช้ยาในกลุ่มเอ็นเสดร่วมกับยาอื่นที่มีความเสี่ยงต่อการทำให้เกิดโรคแผลในกระเพาะอาหาร เช่น ยาในกลุ่มกลูโคคอร์ติคอยด์ (glucocorticoids) หรือที่รู้จักกันว่า “ยาสเตียรอยด์” ซึ่งเป็นยาลดการอักเสบและกดภูมิคุ้มกัน, ยากดภูมิคุ้มกัน (immunosuppressive drugs) ซึ่งใช้กดปฏิกิริยาการปฏิเสธเนื้อเยื่อในผู้ที่มีการปลูกถ่ายอวัยวะและใช้รักษาโรคมะเร็งบางชนิด, ยาต้านการแข็งตัวของเลือดหรือยากันเลือดเป็นลิ่ม (anticoagulants), ยาต้านเกล็ดเลือด (antiplatelets)
- ผู้สูงอายุ (ตั้งแต่ 65 ปีขึ้นไป) ซึ่งผู้สูงอายุจะมีความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหารจากยาได้มากกว่าคนหนุ่มสาว
- ผู้ป่วยหนัก
- ผู้ที่เป็นหรือมีประวัติว่าเป็นโรคแผลในกระเพาะอาหาร
- การติดเชื้อแบคทีเรียชื่อเฮลิโคแบคเตอร์ไพโลไร (Helicobacter pylori) ในกระเพาะอาหาร
- การดื่มสุรา สุราทำให้ความต้านทานของชั้นเยื่อเมือกในกระเพาะอาหารลดลง จึงเพิ่มความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหารจากยา
- การสูบบุหรี่ อาจเพิ่มความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหารจากยา นอกจากนี้ยังอาจทำให้การรักษาโรคแผลในกระเพาะอาหารให้ประสิทธิผลไม่ดีเท่าที่ควร
 ข้อแนะนำในการใช้ยาเพื่อลดความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหาร
ข้อแนะนำในการใช้ยาเพื่อลดความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหาร
เพื่อลดความเสี่ยงของยาแก้ปวดในการทำให้เกิดโรคแผลในกระเพาะอาหารหรือ “โรคกระเพาะ” มีข้อแนะนำในการใช้ยาดังนี้
- การรับประทานยาพร้อมอาหารหรือหลังอาหารทันทีช่วยลดการระคายกระเพาะอาหารได้บางส่วน
- ไม่ใช้ยาในกลุ่มเอ็นเสดร่วมกันเอง และไม่ใช้ร่วมกับยาอื่นที่มีความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหารได้เช่นกัน (ดังที่กล่าวข้างต้น) นอกจากนี้ยาต้านการแข็งตัวของเลือดหรือยากันเลือดเป็นลิ่มและยาต้านเกล็ดเลือดยังทำให้เสี่ยงต่อการเกิดภาวะเลือดไหล (bleeding) หากมีแผลในกระเพาะอาหารเกิดขึ้น
- หากจำเป็นต้องใช้ยาในกลุ่มเอ็นเสดเป็นเวลานานเพื่อรักษาโรคเรื้อรัง อาจใช้ยาชนิดที่เลือกยับยั้งหรือมีความเจาะจงในการยับยั้งเอนไซม์ชนิดค็อกซ์-2 เพราะมีความเสี่ยงที่จะทำให้เกิดโรคแผลในกระเพาะอาหารได้ต่ำกว่ากลุ่มที่ยับยั้งค็อกซ์-1 ได้ดี อย่างไรก็ตามยาเหล่านั้นจะเพิ่มความเสี่ยงต่อการเกิดลิ่มเลือดในหลอดเลือดได้
- ผู้ที่มีความเสี่ยงต่อการเกิดโรคแผลในกระเพาะอาหาร หากจำเป็นต้องใช้ยาในกลุ่มเอ็นเสดเป็นเวลานาน อาจใช้ร่วมกับยายับยั้งการหลั่งกรดกลุ่มที่ออกฤทธิ์ยับยั้งการทำงานของโปรตอนปั๊ม (proton pump inhibitors) โดยอยู่ในดุลยพินิจของแพทย์ผู้ให้การรักษา ทั้งนี้ไม่แนะนำให้หาซื้อยายับยั้งการหลั่งกรดมาใช้เองเพราะยากลุ่มดังกล่าวก็มีผลไม่พึงประสงค์มากเช่นกัน
เอกสารอ้างอิง
- Bjarnason I, Scarpignato C, Holmgren E, Olszewski M, Rainsford KD, Lanas A. Mechanisms of damage to the gastrointestinal tract from nonsteroidal anti-inflammatory drugs. Gastroenterology 2018; 154:500-14.
- Drini M. Peptic ulcer disease and non-steroidal anti-inflammatory drugs. Aust Prescr 2017; 40:91-3.
- Moore N, Scheiman JM. Gastrointestinal safety and tolerability of oral non-aspirin over-the-counter analgesics. Postgrad Med 2018; 130:188-99.
- Moore N, Pollack C, Butkerait P. Adverse drug reactions and drug-drug interactions with over-the-counter NSAIDs. Ther Clin Risk Manag 2015; 11:1061-75.
- Varrassi G, Pergolizzi JV, Dowling P, Paladini A. Ibuprofen safety at the golden anniversary: are all NSAIDs the same? A narrative review. Adv Ther 2020; 37:61-82.
- Chan FKL, Ching JYL, Tse YK, Lam K, Wong GLH, Ng SC, et al. Gastrointestinal safety of celecoxib versus naproxen in patients with cardiothrombotic diseases and arthritis after upper gastrointestinal bleeding (CONCERN): an industry-independent, double-blind, double-dummy, randomised trial. Lancet 2017; 389:2375-82.
- Qureshi O, Dua A. COX Inhibitors, updated: October 11, 2020. In: StatPearls. Treasure Island (FL): StatPearls Publishing, 2020. https://www.ncbi.nlm.nih.gov/books/NBK549795/. Accessed: November 30, 2020.