เธเธฑเธเธเธฑเธขเนเธชเธตเนเธขเธเธเธญเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธกเธตเธซเธฅเธฒเธขเธญเธขเนเธฒเธ เธเธฑเนเธเนเธฃเธทเนเธญเธเธเธฑเธเธเธธเธเธฃเธฃเธก เธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธฃเธฐเธเธเธเนเธญเธกเนเธฃเนเธเนเธญ เธเธคเธเธดเธเธฃเธฃเธกเธเธฒเธฃเธเธณเธฃเธเธเธตเธงเธดเธ (เนเธเนเธ เธเธฒเธฃเธเธฃเธดเนเธ เธเธญเธฒเธซเธฒเธฃ เธเธฒเธฃเธญเธญเธเธเธณเธฅเธฑเธเธเธฒเธข เธเธฒเธฃเธชเธนเธเธเธธเธซเธฃเธตเน เธเธฒเธฃเธเธทเนเธกเธชเธธเธฃเธฒ) เธเธฒเธฃเนเธเนเธขเธฒ เนเธเนเธเธเนเธ เนเธเธเธฃเธเธตเธเธตเนเนเธเธตเนเธขเธงเธเธฑเธเธเธฒเธฃเนเธเนเธขเธฒเธเธฑเนเธเธกเธตเธขเธฒเธซเธฅเธฒเธขเธญเธขเนเธฒเธเธเธตเนเธชเนเธเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธ เธซเธฒเธเนเธเนเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเธญเธฒเธเธเธณเนเธซเนเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเนเธเธดเนเธกเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธ เนเธเธเธเธเธงเธฒเธกเธเธตเนเธเธฐเนเธซเนเธเนเธญเธกเธนเธฅเธเธฑเนเธงเนเธเนเธเธตเนเธขเธงเธเธฑเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ เธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เธขเธฒเธเธตเนเธญเธฒเธเธเธณเนเธซเนเนเธเธดเธเธเธญเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ เธเธฅเนเธเธชเธณเธเธฑเธเธเธตเนเธขเธฒเธเธณเนเธซเนเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ เธเธฑเธเธเธฑเธขเธชเนเธเนเธชเธฃเธดเธกเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธฒเธเธขเธฒ เนเธฅเธฐเธเนเธญเนเธเธฐเธเธณเนเธกเธทเนเธญเธเนเธญเธเนเธเนเธขเธฒเธเธตเนเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ
เธ เธฒเธเธเธฒเธ :
https://image.makewebeasy.net/makeweb/0/xPMNyI11J/content/bone.jpg
เนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ
เนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ (osteoporosis) เนเธเนเธเธเธงเธฒเธกเธเธดเธเธเธเธเธดเนเธเธตเนเธขเธงเธเธฑเธเธฅเธฑเธเธฉเธเธฐเนเธเธฃเธเธชเธฃเนเธฒเธเธเธญเธเธเธฃเธฐเธเธนเธเธเธตเนเนเธเธฅเธตเนเธขเธเนเธเธฅเธเนเธ เนเธเธขเธกเธตเธเธงเธฒเธกเธเธฃเธธเธเธกเธฒเธเธเธถเนเธ เธเธงเธฒเธกเนเธเนเธเนเธฃเธเนเธฅเธฐเธเธธเธเธ เธฒเธเธเธญเธเธเธฃเธฐเธเธนเธเธฅเธเธฅเธ เธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธ (bone mineral density เธซเธฃเธทเธญ BMD) เธฅเธเธฅเธเธญเธขเนเธฒเธเธกเธฒเธ เธชเธดเนเธเนเธชเธเธเธญเธญเธเธเธฒเธเธเธฅเธดเธเธดเธเธเธตเนเธชเธณเธเธฑเธเธเธทเธญเธเธฃเธฐเธเธนเธเธซเธฑเธ เนเธเธขเนเธเธเธฒเธฐเธเธฒเธฃเธซเธฑเธเธเธตเนเธเธฃเธฐเธเธนเธเธชเธฑเธเธซเธฅเธฑเธ (vertebral fracture) เนเธฅเธฐเธเธฒเธฃเธซเธฑเธเธเธตเนเธเธฃเธฐเธเธนเธเธชเธฐเนเธเธ (hip fracture) เนเธกเนเธงเนเธฒเธญเธฒเธเธเธเธเธฒเธฃเธซเธฑเธเธเธญเธเธเธฃเธฐเธเธนเธเธเธตเนเธญเธทเนเธเนเธเนเธเนเธงเธข เนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธเธกเธฒเธเนเธเธเธนเนเธซเธเธดเธเธงเธฑเธขเธซเธกเธเธเธฃเธฐเธเธณเนเธเธทเธญเธ เธญเธเธเนเธเธฒเธฃเธญเธเธฒเธกเธฑเธขเนเธฅเธ (WHO) เธเธดเธเธฒเธฃเธเธฒเธเธงเธฒเธกเธเธดเธเธเธเธเธดเธเธญเธเธเธฃเธฐเธเธนเธเธเธตเนเธเธฐเธเธณเนเธเธชเธนเนเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธฒเธเธเนเธฒเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธเธตเนเธงเธฑเธเธเนเธงเธขเนเธเธฃเธทเนเธญเธเธกเธทเธญเธเธตเนเนเธเนเธฃเธฑเธเธชเธตเนเธญเนเธเธเน 2 เธเธฅเธฑเธเธเธฒเธ (dual-energy X-ray absorptiometry เธซเธฃเธทเธญ DEXA เธซเธฃเธทเธญ DXA) เนเธเธขเธญเธฒเธจเธฑเธขเธเธฑเธงเธเธตเนเธงเธฑเธเธเธทเธญเธเนเธฒ โเธเธตเธชเธเธญเธฃเน (T-score)โ เธเธถเนเธเธเธฑเธงเนเธฅเธเธเธตเนเธฃเธฐเธเธธเธเธฑเนเธเนเธเนเธเธเนเธฒเธเธงเธฒเธกเนเธเธตเนเธขเธเนเธเธเธกเธฒเธเธฃเธเธฒเธ (standard deviation เธซเธฃเธทเธญ SD) เธเธตเนเธเนเธณเธเธงเนเธฒเธเนเธฒเนเธเธฅเธตเนเธขเธเธญเธเธเธเธงเธฑเธขเธชเธฒเธงเธเธตเนเนเธเนเธเธเธฒเธงเธเธดเธงเธเธฒเธง (เธเธฒเธก WHO-1 เธเธต เธ.เธจ. 1994) เธซเธฒเธเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธเนเธณเธเธงเนเธฒเธเนเธฒเนเธเธฅเธตเนเธขเนเธเธดเธเธเธงเนเธฒ 2.5 SD (เธซเธฃเธทเธญเธเนเธฒเธเธตเธชเธเธญเธฃเนเธเนเธณเธเธงเนเธฒ โ2.5) เธเธทเธญเธงเนเธฒเนเธเนเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ เธเธถเนเธเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธ เธญเธขเนเธฒเธเนเธฃเธเนเธเธฒเธก เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธกเนเนเธเนเธเธถเนเธเธญเธขเธนเนเธเธฑเธเธเนเธฒเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเนเธเธตเธขเธเธญเธขเนเธฒเธเนเธเธตเธขเธงเนเธเธทเนเธญเธเธเธฒเธเธขเธฑเธเธกเธตเธเธฑเธเธเธฑเธขเธญเธตเธเธซเธฅเธฒเธขเธญเธขเนเธฒเธเธฃเนเธงเธกเธเนเธงเธข เธเนเธงเธขเนเธซเธเธธเธเธตเนเธเธถเธเธกเธตเธเธฒเธฃเธเธณเนเธเธฃเธทเนเธญเธเธกเธทเธญเธญเธทเนเธเธกเธฒเธเนเธงเธขเนเธเธเธฒเธฃเธเธฃเธฐเนเธกเธดเธเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเธเนเธงเธข เธฃเธงเธกเธเธถเธเนเธเธฃเธทเนเธญเธเธกเธทเธญ โเนเธเธฃเนเธเธเน (FRAX
®)โ เธเธถเนเธเธเธณเธเธฑเธเธเธฑเธขเนเธชเธตเนเธขเธเธเนเธฒเธเน เธเธญเธเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเธฃเธงเธกเธเธถเธเธเนเธณเธซเธเธฑเธเธเธฑเธงเนเธฅเธฐเธชเนเธงเธเธชเธนเธเธกเธฒเนเธเนเนเธเธเธฒเธฃเธเธณเธเธงเธเธเนเธงเธข เนเธเธฃเธทเนเธญเธเธกเธทเธญเธเธตเนเธชเธฒเธกเธฒเธฃเธเนเธเนเธฒเนเธเนเธเธฒเธเนเธเนเธเธฅเธญเธเนเธงเธฅเธฒ เธเธถเธเธกเธตเธเธงเธฒเธกเธชเธฐเธเธงเธเนเธฅเธฐเนเธกเนเธชเธดเนเธเนเธเธฅเธทเธญเธเธเนเธฒเนเธเนเธเนเธฒเธข (เธเธนเธเนเธญเธกเธนเธฅเนเธเธดเนเธกเนเธเธดเธกเนเธเนเนเธเธเธเธเธงเธฒเธกเนเธฃเธทเนเธญเธ
เธเธฃเธฐเนเธกเธดเธเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธ (เนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ) เธเนเธงเธขเธเธเนเธญเธ...เธเธฑเธเนเธเธฃเธทเนเธญเธเธกเธทเธญ โเนเธเธฃเนเธเธเน (FRAX®)โ) เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเธตเนเธเธฐเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธถเธเธกเธตเธเธฒเธฃเธเธฃเธฑเธเธเธฃเธธเธเธเธณเธเธณเธเธฑเธเธเธงเธฒเธกเนเธซเธกเน (เธเธฒเธก WHO-2 เธเธต 2008) เนเธเธขเธเธณเธเธถเธเธเธถเธเธเธฑเธเธเธฑเธขเนเธชเธตเนเธขเธเธเธฒเธเธญเธขเนเธฒเธเนเธฅเธฐเธเธณเธเนเธฒเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเธฒเธเธเธฒเธฃเธเธฃเธฐเนเธกเธดเธเธเนเธงเธขเนเธเธฃเธทเนเธญเธเธกเธทเธญ โเนเธเธฃเนเธเธเนโ เธกเธฒเนเธเนเธเนเธงเธข
เธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธเนเธเธดเธเธเธถเนเธเธเธฅเธญเธเธเนเธงเธเธเธตเธงเธดเธ เธซเธฒเธเธเธฒเธฃเธชเธฅเธฒเธขเนเธเธดเธเธกเธฒเธเธเธงเนเธฒเธเธฒเธฃเธชเธฃเนเธฒเธ เธกเธงเธฅเธเธฃเธฐเธเธนเธเธเธฐเธเนเธญเธขเธฅเธเธเธเธญเธฒเธเธเธณเนเธเธชเธนเนเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเน เธเธฑเธเธเธฑเธขเนเธชเธตเนเธขเธเธเธญเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธกเธตเธซเธฅเธฒเธขเธญเธขเนเธฒเธ (เธฃเธงเธกเธเธฅเนเธฒเธงเนเธงเนเนเธเธซเธฑเธงเธเนเธญ
เธเธฑเธเธเธฑเธขเธชเนเธเนเธชเธฃเธดเธกเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธฒเธเธขเธฒ) เธกเธตเธขเธฒเธซเธฅเธฒเธขเธญเธขเนเธฒเธเธเธตเนเธเธณเธกเธฒเนเธเนเธเนเธญเธเธเธฑเธเนเธฅเธฐเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ เนเธเนเธ (1) เธขเธฒเนเธเธเธฅเธธเนเธกเธเธดเธชเธเธญเธชเนเธเนเธเธ (bisphosphonates) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เธญเธฐเนเธฅเธเนเธเธฃเนเธเธ (alendronate), เนเธญเนเธเธเนเธเธฃเนเธเธ (ibandronate), เนเธฃเนเธเนเธเธฃเนเธเธ (risedronate), (2) เนเธเธญเธฃเธดเธเธฒเธฃเธฒเนเธเธเน (teriparatide), (3) เธเธตเนเธเธเธนเนเธกเธ (denosumab), (4) เธขเธฒเธเธตเนเนเธฅเธทเธญเธเธญเธญเธเธคเธเธเธดเนเธเธตเนเธเธฑเธงเธฃเธฑเธเนเธญเธชเนเธเธฃเนเธเธเนเธเธเธฒเธฐเธเธฒเธเนเธเธทเนเธญเนเธขเธทเนเธญ (selective estrogen receptor modulators เธซเธฃเธทเธญ SERMs) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เธฃเธฒเธฅเนเธญเธเธเธดเธเธตเธ (raloxifene) เธเธญเธเธเธฒเธเธเธตเนเธขเธฑเธเธกเธตเธขเธฒเนเธซเธกเนเธญเธตเธเธกเธฒเธเธกเธฒเธข เธขเธฒเนเธซเธฅเนเธฒเธเธตเนเธกเธตเธเธฅเนเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเนเธเธเธเนเธฒเธเธเธฑเธ เนเธฅเธฐเธซเธฅเธฒเธขเธเธเธดเธเธเธณเธกเธฒเนเธเนเธเนเธญเธเธเธฑเธเนเธฅเธฐเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธตเนเนเธเธดเธเธเธฒเธเธขเธฒเธเนเธงเธข
เธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ
เธเธฃเธฐเธเธนเธเนเธเนเธเนเธเธทเนเธญเนเธขเธทเนเธญเนเธเธตเนเธขเธงเธเธฑเธ (connective tissue) เธเธเธดเธเธซเธเธถเนเธเธเธถเนเธเธกเธตเธฅเธฑเธเธฉเธเธฐเนเธเธเธฒเธฐ เธกเธตเธชเนเธงเธเธเธฃเธฐเธเธญเธเธเธตเนเนเธเนเธเธชเธฒเธฃเธญเธดเธเธเธฃเธตเธขเน (organic components) เธเธฃเธฐเธกเธฒเธ 30% เนเธฅเธฐเนเธเนเธเธชเธฒเธฃเธญเธเธดเธเธเธฃเธตเธขเน (inorganic components) เธเธฃเธฐเธกเธฒเธ 70% เธเธงเธเธเธตเนเนเธเนเธเธชเธฒเธฃเธญเธดเธเธเธฃเธตเธขเน เนเธเนเนเธเน เนเธเธฅเธฅเนเธเนเธฒเธ เน เธเธถเนเธเธกเธตเธเธฑเนเธเธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (osteoblast) เธซเธฃเธทเธญเนเธเธฅเธฅเนเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธ, เธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (osteoclast) เธซเธฃเธทเธญเนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เนเธฅเธฐเธญเธญเธชเธเธดเนเธญเนเธเธเน (osteocyte) เธซเธฃเธทเธญเนเธเธฅเธฅเนเธเธฃเธฐเธเธนเธ เนเธฅเธฐเนเธกเธเธฃเธดเธเธเน (matrix) เธเธถเนเธเธชเนเธงเธเนเธซเธเนเนเธเนเธเธเธญเธฅเธฅเธฒเนเธเธ (collagen type 1) เนเธฅเธฐเธกเธตเนเธเธฃเธเธตเธเธญเธทเนเธเนเธฅเนเธเธเนเธญเธข เธเธถเนเธเนเธเธฃเธเธตเธเนเธซเธฅเนเธฒเธเธตเนเธกเธตเธเธเธเธฒเธเนเธเธเธฒเธฃเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเธชเธฐเธชเธกเนเธเนเธเนเธเธทเนเธญเธเธฃเธฐเธเธนเธ เนเธเนเธ เธญเธญเธชเธเธตเนเธญเนเธเธฅเธเธดเธ (osteocalcin), เธญเธญเธชเธเธตเนเธญเนเธเธเธเธดเธ (osteonectin), เธญเธญเธชเธเธตเนเธญเธเธญเธเธเธดเธ (osteopontin) เธชเนเธงเธเธเธงเธเธเธตเนเนเธเนเธเธชเธฒเธฃเธญเธเธดเธเธเธฃเธตเธขเนเธชเนเธงเธเนเธซเธเนเนเธเนเธเนเธเธฅเนเธเธตเธขเธกเนเธฅเธฐเธเธญเธชเธเธญเธฃเธฑเธชเธเธถเนเธเธญเธขเธนเนเนเธเธฃเธนเธเธเธฅเธถเธเนเธฎเธเธฃเธญเธเธเธตเธญเธฐเธเธฒเนเธเธเน (hydroxyapatite เธซเธฃเธทเธญ Ca
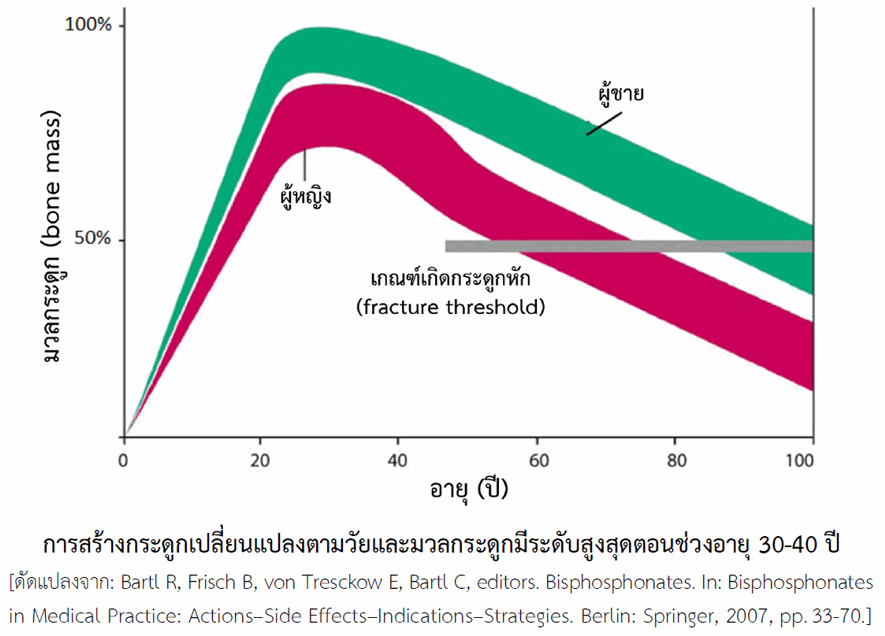
10(PO
4)
6(OH)
2) เธกเธตเธเธฒเธเธธเธญเธทเนเธเนเธเธตเธขเธเนเธฅเนเธเธเนเธญเธข เนเธเนเธ เนเธกเธเธเธตเนเธเธตเธขเธก เนเธเนเธเธตเธขเธก เนเธเนเธเธชเนเธเธตเธขเธก เธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธเนเธเนเธเธเธฃเธฐเธเธงเธเธเธฒเธฃเธเธฑเธเธเนเธญเธเนเธฅเธฐเนเธเธดเธเธเธถเนเธเธเธฅเธญเธเธเนเธงเธเธเธตเธงเธดเธ เนเธเธขเนเธเธงเธฑเธขเนเธเนเธเธเธฒเธฃเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธเนเธเธดเธเธกเธฒเธเธเธงเนเธฒเธเธฒเธฃเธชเธฅเธฒเธข เธกเธงเธฅเธเธฃเธฐเธเธนเธ (bone mass) เธเธถเธเนเธเธดเนเธกเธเธถเนเธเธเธฒเธกเธญเธฒเธขเธธเธเธเธกเธตเธฃเธฐเธเธฑเธเธชเธนเธเธชเธธเธเธเธญเธเธเนเธงเธเธญเธฒเธขเธธ 30-40 เธเธต (เธเธนเธฃเธนเธ) เธเธฒเธเธเธฑเนเธเนเธกเธทเนเธญเธญเธฒเธขเธธเธกเธฒเธเธเธถเนเธเธเธฒเธฃเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธเนเธเธดเธเธเนเธญเธขเธฅเธเนเธฅเธฐเนเธกเนเธชเธกเธเธธเธฅเธเธฑเธเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เธเธณเนเธซเนเธกเธงเธฅเธเธฃเธฐเธเธนเธเธฅเธเธฅเธเนเธฃเธทเนเธญเธข เน เธเธเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเธขเนเธเธเธฒเธฐเนเธเธเธนเนเธซเธเธดเธเธซเธฅเธฑเธเธซเธกเธเธเธฃเธฐเธเธณเนเธเธทเธญเธ เธชเนเธงเธเธเธนเนเธเธฒเธขเธกเธตเธกเธงเธฅเธเธฃเธฐเธเธนเธเธชเธฐเธชเธกเนเธงเนเธกเธฒเธเธเธงเนเธฒเธเธนเนเธซเธเธดเธเนเธเธเธธเธเธเนเธงเธเธญเธฒเธขเธธ เธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธเนเธเธจเนเธเธเธนเนเธเธฒเธขเธชเธนเธเธญเธฒเธขเธธเนเธกเนเธเธฐเธฅเธเธฅเธเนเธเนเธขเธฑเธเธเธเธกเธตเธฃเธฐเธเธฑเธเธชเธนเธเธเธเธเธถเธเธญเธฒเธขเธธเธเธงเนเธฒ 70 เธเธต เธเนเธงเธขเนเธซเธเธธเธเธตเนเธเธนเนเธเธฒเธขเธเธถเธเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเนเธญเธขเธเธงเนเธฒเธเธนเนเธซเธเธดเธ
เธเธฑเธเธเธฑเธขเธเธตเนเนเธเธตเนเธขเธงเธเนเธญเธเธเธฑเธเธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ
เธกเธตเธเธฑเธเธเธฑเธขเธซเธฅเธฒเธขเธญเธขเนเธฒเธเธเธตเนเนเธเธตเนเธขเธงเธเนเธญเธเธเธฑเธเธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เนเธเธเธตเนเธเธตเนเธเธฐเธเธฅเนเธฒเธงเธเธถเธเธเธฑเธเธเธฑเธขเธเธฒเธเธญเธขเนเธฒเธเธเธตเนเธชเธฑเธกเธเธฑเธเธเนเธเธฑเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเธขเธฒเธเธตเนเธเธณเนเธซเนเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ (เธเธถเนเธเธเธฐเธเธฅเนเธฒเธงเธเนเธญเนเธ) เนเธงเนเธเธฑเธเธเธตเน
- เธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (เธซเธฃเธทเธญเนเธเธฅเธฅเนเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธ) เธเธณเธซเธเนเธฒเธเธตเนเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธ เนเธเธขเธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเนเธเธฒเธเธชเนเธงเธเนเธเธฃเธดเธเนเธเนเธเธญเธญเธชเธเธดเนเธญเนเธเธเน (เธซเธฃเธทเธญเนเธเธฅเธฅเนเธเธฃเธฐเธเธนเธ)
- เธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (เธซเธฃเธทเธญเนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ) เนเธเธเธฒเธฃเธเธฃเธฑเธเนเธเนเธเธฃเธนเธเธเธฃเธฐเธเธนเธ (bone remodeling) เนเธเธทเนเธญเธเธฒเธฃเนเธเธฃเธดเธเนเธเธดเธเนเธเธซเธฃเธทเธญเนเธเธทเนเธญเธเธเธชเธ เธฒเธเนเธเธเธฒเธฃเธเธณเธซเธเนเธฒเธเธตเน เธญเธฒเธจเธฑเธขเธเธฒเธฃเธเธณเธเธฒเธเธฃเนเธงเธกเธเธฑเธเธเธญเธเนเธเธฅเธฅเนเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธเนเธฅเธฐเนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ
- เนเธเธฅเนเธเธตเธขเธก เนเธเนเธเธญเธเธเนเธเธฃเธฐเธเธญเธเธเธตเนเธชเธณเธเธฑเธเธเธญเธเธเธฃเธฐเธเธนเธ เนเธเธขเนเธเธฅเนเธเธตเธขเธกเธชเนเธงเธเนเธซเธเนเธเธฐเธเธฑเธเธเธฑเธเธเธญเธชเธเธญเธฃเธฑเธชเนเธเธดเธเนเธเนเธเธเธฅเธถเธเนเธฎเธเธฃเธญเธเธเธตเธญเธฐเธเธฒเนเธเธเน เธฃเนเธฒเธเธเธฒเธขเธเนเธญเธเนเธเนเธฃเธฑเธเนเธเธฅเนเธเธตเธขเธกเธญเธขเนเธฒเธเนเธเธตเธขเธเธเธญเธเธฒเธกเธงเธฑเธข
- เธงเธดเธเธฒเธกเธดเธเธเธต เธเนเธงเธขเธเธนเธเธเธถเธกเนเธเธฅเนเธเธตเธขเธก (เนเธฅเธฐเธเธญเธชเธเธญเธฃเธฑเธช) เธเธฒเธเธเธฒเธเนเธเธดเธเธญเธฒเธซเธฒเธฃ เนเธฅเธฐเธฅเธเธเธฒเธฃเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเธญเธญเธเธเธฒเธเธเธฑเธชเธชเธฒเธงเธฐ เธเธณเนเธซเนเธฃเธฐเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเนเธเนเธฅเธทเธญเธเนเธเธดเนเธกเธเธถเนเธ เธเธถเธเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธซเธฅเธฑเนเธเธเธฒเธฃเธฒเนเธเธฃเธญเธขเธเนเธฎเธญเธฃเนเนเธกเธเธเธถเนเธเธฎเธญเธฃเนเนเธกเธเธเธตเนเธกเธตเธคเธเธเธดเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เธฃเนเธฒเธเธเธฒเธขเธชเธฃเนเธฒเธเธงเธดเธเธฒเธกเธดเธเธเธตเธฃเธนเธเธเธตเนเธกเธตเธคเธเธเธดเน (เธเธทเธญ 1,25-dihydroxycholecalciferol เธซเธฃเธทเธญ calcitriol เธซเธฃเธทเธญ 1,25(OH)2D3) เนเธเนเธเธตเนเนเธ เธเธนเนเธชเธนเธเธญเธฒเธขเธธเนเธเธชเธฃเนเธฒเธเธงเธดเธเธฒเธกเธดเธเธเธตเนเธเนเธเนเธญเธขเธฅเธ
- เธฎเธญเธฃเนเนเธกเธเนเธเธจ เนเธเธเธนเนเธซเธเธดเธเธซเธกเธฒเธขเธเธถเธเธฎเธญเธฃเนเนเธกเธเนเธเธเธฅเธธเนเธกเนเธญเธชเนเธเธฃเนเธเธ (estrogens) เธเธเธดเธเธเธตเนเธชเธณเธเธฑเธเนเธเธฃเนเธฒเธเธเธฒเธข เธเธทเธญ เนเธญเธชเธเธฃเธฒเนเธญเธญเธญเธฅ (estradiol) เธชเนเธงเธเนเธเธเธนเนเธเธฒเธขเธซเธกเธฒเธขเธเธถเธเธฎเธญเธฃเนเนเธกเธเนเธเธเธฅเธธเนเธกเนเธญเธเนเธเธฃเนเธเธ (androgens) เธเธเธดเธเธเธตเนเธชเธณเธเธฑเธเนเธเธฃเนเธฒเธเธเธฒเธข เธเธทเธญ เนเธเธชเนเธเธชเนเธเธญเนเธฃเธ (testosterone) เธฎเธญเธฃเนเนเธกเธเนเธเธจเธฅเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (เนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ) เธเธถเธเธฅเธเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เนเธฅเธฐเธญเธฒเธเธกเธตเธเธเธเธฒเธเธญเธขเนเธฒเธเธญเธทเนเธเธญเธตเธเธเธตเนเธชเนเธเธเธฅเธเธตเธเนเธญเธเธฃเธฐเธเธนเธ เธเนเธงเธขเนเธซเธเธธเธเธตเนเธเธนเนเธเธตเนเธกเธตเธ เธฒเธงเธฐเธเนเธญเธกเนเธเธจเธเธณเธเธฒเธเธเนเธญเธข (hypogonadism) เนเธฅเธฐเธเธนเนเธชเธนเธเธญเธฒเธขเธธเธเธถเนเธเธกเธตเธฎเธญเธฃเนเนเธกเธเนเธเธจเธฅเธเธฅเธเธเธถเธเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ
- เนเธเธฅเธเธดเนเธเธเธดเธ (calcitonin) เนเธเนเธเธฎเธญเธฃเนเนเธกเธเธเธตเนเธเนเธงเธขเธฃเธฑเธเธฉเธฒเธชเธกเธเธธเธฅเนเธเธฅเนเธเธตเธขเธกเนเธเนเธฅเธทเธญเธ เธซเธฒเธเธกเธตเธฃเธฐเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเนเธเนเธฅเธทเธญเธเธชเธนเธเธเธฐเธเธฃเธฐเธเธธเนเธเนเธเธฅเธฅเนเธเธต (C cell) เธเธตเนเธเนเธญเธกเนเธเธฃเธญเธขเธเนเนเธซเนเธซเธฅเธฑเนเธเนเธเธฅเธเธดเนเธเธเธดเธ เธฎเธญเธฃเนเนเธกเธเธเธตเนเธกเธตเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (เนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ) เธฅเธเธเธฒเธฃเธซเธฅเธฑเนเธเธเธฒเธฃเธฒเนเธเธฃเธญเธขเธเนเธฎเธญเธฃเนเนเธกเธ เนเธฅเธฐเนเธเธดเนเธกเธเธฒเธฃเธเธฑเธเธเนเธฒเธขเนเธเธฅเนเธเธตเธขเธก (เนเธฅเธฐเธเธญเธชเนเธเธ) เธญเธญเธเธเธฒเธเธเธฑเธชเธชเธฒเธงเธฐ เธชเธดเนเธเนเธซเธฅเนเธฒเธเธตเนเธเธณเนเธซเนเธฃเธฐเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเนเธเนเธฅเธทเธญเธเธฅเธเธฅเธ
- เธเธฒเธฃเธฒเนเธเธฃเธญเธขเธเนเธฎเธญเธฃเนเนเธกเธ (parathyroid hormone เธซเธฃเธทเธญ PTH) เธเนเธงเธขเธฃเธฑเธเธฉเธฒเธชเธกเธเธธเธฅเนเธเธฅเนเธเธตเธขเธกเนเธเนเธฅเธทเธญเธ เธซเธฒเธเธกเธตเธฃเธฐเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเนเธเนเธฅเธทเธญเธเธเนเธณเธเธฐเธเธฃเธฐเธเธธเนเธเธเนเธญเธกเธเธฒเธฃเธฒเนเธเธฃเธญเธขเธเนเนเธซเนเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธ เธฎเธญเธฃเนเนเธกเธเธเธตเนเนเธเธดเนเธกเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ (เธเธณเธเธฒเธเธเธฃเธเธเธฑเธเธเนเธฒเธกเธเธฑเธเนเธเธฅเธเธดเนเธเธเธดเธ) เธฅเธเธเธฒเธฃเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเธญเธญเธเธเธฒเธเธเธฑเธชเธชเธฒเธงเธฐ เธเธฃเธฐเธเธธเนเธเธเธฒเธฃเธชเธฃเนเธฒเธเธงเธดเธเธฒเธกเธดเธเธเธตเธเธตเนเนเธเนเธซเนเธญเธขเธนเนเนเธเธฃเธนเธเธเธตเนเธกเธตเธคเธเธเธดเน เธเธฑเนเธเธเธตเนเนเธเธทเนเธญเธเธณเนเธซเนเธฃเธฐเธเธฑเธเนเธเธฅเนเธเธตเธขเธกเนเธเนเธฅเธทเธญเธเนเธเธดเนเธกเธเธถเนเธ
เธขเธฒเธเธตเนเธกเธตเธเธฅเธเธณเนเธซเนเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ
เธกเธตเธขเธฒเธซเธฅเธฒเธขเธเธเธดเธเธเธตเนเธญเธฒเธเธเธณเนเธซเนเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเนเธเธดเนเธกเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเนเนเธกเธทเนเธญเนเธเนเนเธเนเธเนเธงเธฅเธฒเธเธฒเธ เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเธเธฃเธฐเธเธนเธเธซเธฑเธเธเธตเนเนเธเธดเธเธเธฒเธเธขเธฒเธเธเนเธเนเธเธฑเนเธเนเธเธเธนเนเธเธฒเธขเนเธฅเธฐเธเธนเนเธซเธเธดเธ เธเธนเนเธชเธนเธเธญเธฒเธขเธธเนเธฅเธฐเธเธเธซเธเธธเนเธกเธชเธฒเธง เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒเธเธตเนเธเธฐเธเธฅเนเธฒเธงเธเธถเธเธกเธตเธเธฑเธเธเธตเน
- เธเธฅเธธเนเธกเธเธฅเธนเนเธเธเธญเธฃเนเธเธดเธเธญเธขเธเน (glucocorticoids) เธซเธฃเธทเธญเธเธตเนเธฃเธนเนเธเธฑเธเธเธฑเธเธงเนเธฒ โเธขเธฒเธชเนเธเธตเธขเธฃเธญเธขเธเนโ เนเธเนเธเธขเธฒเธเธตเนเนเธเนเธเธฑเธเธกเธฒเธเนเธเธทเนเธญเธเธเธฒเธเธกเธตเธเธฃเธฐเนเธขเธเธเนเธเธฒเธเธเธฒเธฃเนเธเธเธขเนเธเธงเนเธฒเธเธเธงเธฒเธ เนเธเนเธฅเธเธเธฒเธฃเธญเธฑเธเนเธชเธ เธฅเธเธญเธฒเธเธฒเธฃเนเธเน เนเธฅเธฐเธเธเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเนเธเนเธฃเธเธเนเธฒเธ เน เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธเธเธเธฒเนเธกเธเธฒเนเธเธ (dexamethasone), เนเธเธฃเธเธเธดเนเธเธ (prednisone), เนเธเธฃเธเธเธดเนเธเนเธฅเธ (prednisolone) เธเธนเนเธเธตเนเนเธเนเธขเธฒเนเธเธเธฅเธธเนเธกเธเธฅเธนเนเธเธเธญเธฃเนเธเธดเธเธญเธขเธเนเธเธเธดเธเธฃเธฑเธเธเธฃเธฐเธเธฒเธเธซเธฃเธทเธญเธเธเธดเธเธเธตเธเธญเธขเนเธฒเธเธเนเธญเนเธเธทเนเธญเธเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเธเธเธงเนเธฒเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธชเธนเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธ เธเธถเนเธเนเธเธดเธเนเธเนเนเธกเนเนเธเนเธขเธฒเธเธเธฒเธเธขเธฒเธเนเธณ (เนเธเธตเธขเธเนเธเนเธฒเนเธเธฃเธเธเธดเนเธเธเธเธเธฒเธ 3-10 เธกเธดเธฅเธฅเธดเธเธฃเธฑเธก) เธเธงเธฒเธกเนเธชเธตเนเธขเธเนเธเธดเนเธกเธเธถเนเธเธเธฒเธกเธเธเธฒเธเธขเธฒเนเธฅเธฐเธฃเธฐเธขเธฐเนเธงเธฅเธฒเธเธตเนเนเธเนเธขเธฒ เนเธฃเธดเนเธกเธเธเนเธเนเธเธฑเนเธเนเธเนเนเธเนเธขเธฒเธญเธขเนเธฒเธเธเนเธญเนเธเธทเนเธญเธเธเธฒเธ 3-6 เนเธเธทเธญเธ เนเธฅเธฐเธเธเธกเธฒเธเธเนเธงเธ 6-12 เนเธเธทเธญเธเนเธฃเธเธเธตเนเนเธเนเธขเธฒ เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธชเธฑเธเธซเธฅเธฑเธเธซเธฑเธเธเธเนเธเนเธกเธฒเธเธเธงเนเธฒเธเธฃเธฐเธเธนเธเธชเธฐเนเธเธเนเธฅเธฐเธเธฃเธฐเธเธนเธเธเธตเนเธญเธทเนเธ เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเธดเธเธเนเธญเธเธเธตเนเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธเธฐเธฅเธเธเนเธณเธกเธฒเธ เธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเธดเธเธเธถเนเธเนเธเนเนเธกเนเธเนเธฒเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธชเธนเธเธเธงเนเธฒเนเธเธซเธเธดเธเธงเธฑเธขเธซเธกเธเธเธฃเธฐเธเธณเนเธเธทเธญเธเธเธตเนเนเธเนเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ เธเธณเนเธซเนเนเธเธทเนเธญเธงเนเธฒเธเธญเธเธเธฒเธเธเธฒเธฃเธเธฃเธฐเธเธธเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (เธซเธฃเธทเธญเนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ) เนเธฅเธฐเธฅเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (เธซเธฃเธทเธญเนเธเธฅเธฅเนเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธ) เนเธฅเนเธง เธขเธฒเธขเธฑเธเธญเธฒเธเธกเธตเธคเธเธเธดเนเนเธเธขเธเธฃเธเนเธเธเธฒเธฃเธเธณเนเธซเนเนเธเธฅเธฅเนเธเธฃเธฐเธเธนเธเธเธฒเธข
- เธขเธฒเธเนเธฒเธเธเธฑเธ (antiepileptic drugs เธซเธฃเธทเธญ anticonvulsants) เนเธเนเธเธฃเธฐเนเธขเธเธเนเธเธฒเธเธเธฒเธฃเนเธเธเธขเนเธเธงเนเธฒเธเธเธงเธฒเธ เธเธถเนเธเธเธญเธเธเธฒเธเนเธเนเธเนเธญเธเธเธฑเธเนเธฅเธฐเธฃเธฑเธเธฉเธฒเธญเธฒเธเธฒเธฃเธเธฑเธเนเธฅเนเธงเธขเธฑเธเนเธเนเธเธฃเธฐเนเธขเธเธเนเนเธเนเธฃเธเธญเธทเนเธ เนเธเนเธ เนเธฃเธเนเธกเนเธเธฃเธ, เนเธฃเธเธเธฒเธเธเธดเธ (psychiatric disorders), เนเธฃเธเธเธตเนเธกเธตเธญเธฒเธเธฒเธฃเธเธงเธเนเธฃเธทเนเธญเธฃเธฑเธ, เนเธฃเธเนเธชเนเธเธเธฃเธฐเธชเธฒเธเธญเธฑเธเนเธชเธ (neuropathy) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธเธเธดเนเธเธญเธดเธ (phenytoin), เธเธตเนเธเธเธฒเธฃเนเธเธดเธเธฒเธฅ (phenobarbital), เธเธฒเธฃเนเธเธฒเธกเธฒเนเธเธเธตเธ (carbamazepine), เนเธเธฃเธกเธดเนเธเธ (primidone), เนเธเธฅเธเธฒเธเธตเนเธเธก (clonazepam), เธเธฒเธเธฒเนเธเธเธเธดเธ (gabapentin), เนเธเธเธดเธฃเธฒเนเธกเธ (topiramate), เธฅเธฒเนเธกเธเธฃเธดเธเธตเธ (lamotrigine) เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเธชเธนเธเนเธชเธตเธขเธกเธงเธฅเธเธฃเธฐเธเธนเธเนเธเธดเนเธกเนเธเนเธ 2 เนเธเนเธฒเธเธญเธเธเธเธเธฑเนเธงเนเธ เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเธฃเธเธฑเธเธเธฒเธกเธฃเธฐเธขเธฐเนเธงเธฅเธฒเธเธตเนเนเธเนเธขเธฒเนเธฅเธฐเธเธเธฒเธเธขเธฒเธชเธฐเธชเธก (cumulative dose) เธชเธณเธซเธฃเธฑเธเธงเธฒเธฅเนเธเธฃเนเธญเธ (valproate) เธเธเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธขเธเธงเนเธฒ
- เธขเธฒเธเนเธฒเธเธเธฒเธฃเธซเธฅเธฑเนเธเธเธฃเธเธเธฅเธธเนเธกเธเธตเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธเธฃเธเธญเธเธเธฑเนเธก (proton pump inhibitors) เนเธเนเธเธขเธฒเธเธตเนเนเธเนเธเธฑเธเธกเธฒเธเนเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธฅเนเธเธเธฃเธฐเนเธเธฒเธฐเธญเธฒเธซเธฒเธฃเนเธฅเธฐเธฅเธณเนเธชเน เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธญเนเธกเธเธฃเธฒเนเธเธฅ (omeprazole), เนเธญเธชเนเธเนเธกเธเธฃเธฒเนเธเธฅ (esomeprazole), เนเธฅเธเนเธเธเธฃเธฒเนเธเธฅ (lansoprazole), เนเธเนเธเธเนเนเธฅเธเนเธเธเธฃเธฒเนเธเธฅ (dexlansoprazole), เนเธเธเนเธเธเธฃเธฒเนเธเธฅ (pantoprazole), เธฃเธฒเนเธเธเธฃเธฒเนเธเธฅ (rabeprazole) เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเธเธฃเธฐเธเธนเธเธซเธฑเธเธเธฑเนเธเธเธฃเธฐเธเธนเธเธชเธฐเนเธเธเนเธฅเธฐเธเธฃเธฐเธเธนเธเธชเธฑเธเธซเธฅเธฑเธเนเธเธดเนเธกเธเธถเนเธเนเธกเธทเนเธญเนเธเนเธขเธฒเธเธฒเธเธเธงเนเธฒ 1 เธเธต เธเธงเธฒเธกเนเธชเธตเนเธขเธเนเธเธดเนเธกเธเธฒเธกเธเธเธฒเธเธขเธฒเนเธฅเธฐเธฃเธฐเธขเธฐเนเธงเธฅเธฒเธเธตเนเนเธเนเธขเธฒ
- เธขเธฒเธเนเธฒเธเธเธถเธกเนเธจเธฃเนเธฒเธเธฅเธธเนเธกเธเธตเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเนเธเนเธเธเธฅเธฑเธเธเธญเธเธเธตเนเธฃเนเธเธเธดเธ เนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเธเธเธดเธเธเธตเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเนเธเนเธเธเธฅเธฑเธเนเธเธเธฒเธฐเธเธตเนเธฃเนเธเธเธดเธ (selective serotonin reuptake inhibitors เธซเธฃเธทเธญ SSRIs) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เธเธฅเธนเธญเนเธญเธเนเธเธเธตเธ (fluoxetine), เนเธเธญเธฃเนเธเธฃเธฒเธฅเธตเธ (sertraline), เธเธฒเธฃเนเธญเธเนเธเธเธตเธ (paroxetine), เธเธฅเธนเธงเนเธญเธเธเธฒเธกเธตเธ (fluvoxamine), เนเธเธเธฒเนเธฅเนเธเธฃเธก (citalopram) เธซเธฃเธทเธญเธเธเธดเธเธเธตเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเนเธเนเธเธเธฅเธฑเธเธเธฑเนเธเธเธตเนเธฃเนเธเธเธดเธเนเธฅเธฐเธเธญเธฃเนเนเธญเธเธดเนเธเธเธฃเธดเธ (serotonin and norepinephrine reuptake inhibitors เธซเธฃเธทเธญ SNRIs) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เธเธนเธฅเนเธญเธเนเธเธเธตเธ (duloxetine) เธขเธฒเนเธซเธฅเนเธฒเธเธตเนเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธถเธกเนเธจเธฃเนเธฒ (depression), เนเธฃเธเธงเธดเธเธเธเธฑเธเธงเธฅ (anxiety disorders), เธเธฅเธธเนเธกเธญเธฒเธเธฒเธฃเธเนเธญเธเธกเธตเธเธฃเธฐเธเธณเนเธเธทเธญเธ (premenstrual syndrome), เนเธฃเธเธเธฅเธฒเธขเธเธฃเธฐเธชเธฒเธเธญเธฑเธเนเธชเธ (peripheral neuropathy), เนเธเนเธเธฃเนเธกเธญเธฑเธฅเนเธเธตเธข (fibromyalgia) เนเธฅเธฐเธญเธฒเธเธฒเธฃเธเธงเธเธเธฅเนเธฒเธกเนเธเธทเนเธญเนเธฅเธฐเธเธฃเธฐเธเธนเธเนเธฃเธทเนเธญเธฃเธฑเธ (chronic musculoskeletal pain) เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเธชเธนเธเนเธชเธตเธขเธกเธงเธฅเธเธฃเธฐเธเธนเธเนเธฅเธฐเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเธดเธเธเธฑเธเธเธฃเธฐเธเธนเธเธชเธฐเนเธเธเธซเธฃเธทเธญเธเธฃเธฐเธเธนเธเธเธตเนเธญเธทเนเธเธกเธฒเธเธเธงเนเธฒเธเธฃเธฐเธเธนเธเธชเธฑเธเธซเธฅเธฑเธ เนเธเธขเธกเธตเธเธงเธฒเธกเธชเธฑเธกเธเธฑเธเธเนเธเธฑเธเธเธเธฒเธเธขเธฒเนเธฅเธฐเธฃเธฐเธขเธฐเนเธงเธฅเธฒเธเธตเนเนเธเนเธขเธฒ เธเธเนเธเนเธเธฑเนเธเนเธเนเธเธฒเธฃเนเธเนเธขเธฒเธเนเธญเธขเธเธงเนเธฒ 6 เธชเธฑเธเธเธฒเธซเน เนเธเธเธเธเธถเธเธเธฒเธฃเนเธเนเธขเธฒเธเธฒเธ 3-5 เธเธตเธซเธฃเธทเธญเธเธฒเธเธเธงเนเธฒเธเธตเน เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเธดเธเนเธเนเนเธกเนเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเนเธกเนเนเธเนเธเนเธณเธกเธฒเธเธเธฑเธ
- เธขเธฒเธฅเธเธเนเธณเธเธฒเธฅเนเธเนเธฅเธทเธญเธเธเธฅเธธเนเธกเนเธเธญเธฐเนเธเธฅเธดเธเธตเธเนเธเนเธญเธ (thiazolidinediones) เนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเนเธเธฒเธซเธงเธฒเธเนเธเธเธเธตเน 2 เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธฃเธชเธดเธเธฅเธดเธเธฒเนเธเธ (rosiglitazone), เนเธเนเธญเธเธฅเธดเธเธฒเนเธเธ (pioglitazone) เธเนเธญเธกเธนเธฅเธเธฑเนเธเนเธเธเธเนเธฅเธฐเธชเธฑเธเธงเนเธเธเธงเนเธฒเธขเธฒเธฅเธเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเธเธตเนเธเธฃเธฐเธเธนเธเธชเธฑเธเธซเธฅเธฑเธเธซเธฃเธทเธญเธเธฃเธฐเธเธนเธเธชเธฐเนเธเธ เนเธฅเธฐเนเธเธดเนเธกเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเธเธนเนเธซเธเธดเธเธเธตเนเนเธเนเธเนเธฃเธเนเธเธฒเธซเธงเธฒเธเนเธเธเธเธตเน 2 เนเธกเนเธญเธขเธนเนเนเธเธงเธฑเธขเธชเธฒเธง
- เธขเธฒเธฎเธญเธฃเนเนเธกเธเธเธธเธกเธเธณเนเธเธดเธเธเธฅเธธเนเธกเนเธเธฃเนเธเธชเธเธดเธ (progestins) เนเธเธฃเนเธเธชเธเธดเธเนเธเนเธเธชเธฒเธฃเธชเธฑเธเนเธเธฃเธฒเธฐเธซเนเนเธฅเธตเธขเธเนเธเธเธฎเธญเธฃเนเนเธกเธเนเธเธฃเนเธเธชเนเธเธญเนเธฃเธเนเธเธฃเนเธฒเธเธเธฒเธข เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธกเธเธฃเนเธญเธเธเธตเนเธเธฃเนเธเธชเนเธเธญเนเธฃเธเนเธญเธเธตเนเธเธ (medroxyprogesterone acetate) เธเธญเธเธเธฒเธเนเธเนเนเธเนเธเธขเธฒเธเธตเธเธเธธเธกเธเธณเนเธเธดเธเนเธฅเนเธง เธขเธฑเธเนเธเนเธฃเธฑเธเธฉเธฒเธ เธฒเธงเธฐเนเธขเธทเนเธญเธเธธเนเธเธฃเธเธกเธเธฅเธนเธเนเธเธฃเธดเธเธเธดเธเธเธตเน (endometriosis) เธเธฒเธฃเนเธเนเธขเธฒเนเธเธเธฅเธธเนเธกเนเธเธฃเนเธเธชเธเธดเธเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเนเธเธขเธฅเธณเธเธฑเธ (เนเธกเนเนเธเนเธเธชเธกเธฃเนเธงเธกเธเธฑเธเธขเธฒเนเธเธเธฅเธธเนเธกเนเธญเธชเนเธเธฃเนเธเธ) เธญเธฒเธเธเธณเนเธซเนเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธฅเธเธฅเธเนเธฅเนเธเธเนเธญเธข
- เธขเธฒเนเธเธกเธตเธเธณเธเธฑเธเธเธฅเธธเนเธกเธเธตเนเธฅเธเธเธฒเธฃเธชเธฃเนเธฒเธ เธเธฒเธฃเธซเธฅเธฑเนเธ เธซเธฃเธทเธญเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเธฎเธญเธฃเนเนเธกเธเนเธเธจ เธฎเธญเธฃเนเนเธกเธเนเธเธจเธฅเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธญเธญเธชเธเธดเนเธญเธเธฅเธฒเธชเธเน (เนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ) เธเธถเธเธฅเธเธเธฒเธฃเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เนเธฅเธฐเธญเธฒเธเธกเธตเธเธเธเธฒเธเธญเธขเนเธฒเธเธญเธทเนเธเธญเธตเธเธเธตเนเธชเนเธเธเธฅเธเธตเธเนเธญเธเธฃเธฐเธเธนเธ เธเนเธงเธขเนเธซเธเธธเธเธตเนเธเธฒเธฃเนเธเนเธขเธฒเนเธเธกเธตเธเธณเธเธฑเธเธเธฅเธธเนเธกเธเธตเนเธเธฅเนเธฒเธงเธเธถเธเธเนเธฒเธเธฅเนเธฒเธเธเธถเธเธชเนเธเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธเนเธเน
- เธขเธฒเธขเธฑเธเธขเธฑเนเธเธญเธฐเนเธฃเธกเธฒเนเธเธช (aromatase inhibitors) เธญเธฐเนเธฃเธกเธฒเนเธเธชเนเธเนเธเนเธญเธเนเธเธกเนเธเธตเนเนเธเนเนเธเธเธฒเธฃเนเธเธฅเธตเนเธขเธเธฎเธญเธฃเนเนเธกเธเธเธงเธเนเธญเธเนเธเธฃเนเธเธเนเธเนเธเนเธเธฎเธญเธฃเนเนเธกเธเธเธงเธเนเธญเธชเนเธเธฃเนเธเธ เนเธเนเธ เนเธเธฅเธตเนเธขเธเนเธเธชเนเธเธชเนเธเธญเนเธฃเธเนเธเนเธเนเธญเธชเธเธฃเธฒเนเธญเธญเธญเธฅ เธเธฒเธฃเธขเธฑเธเธขเธฑเนเธเนเธญเธเนเธเธกเนเธเธฑเธเธเธฅเนเธฒเธงเธเธถเธเธฅเธเธเธฃเธดเธกเธฒเธเนเธญเธชเนเธเธฃเนเธเธ เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธฅเนเธเธฃเนเธเธฅ (letrozole), เธญเธฐเนเธเธชเนเธเธฃเนเธเธฅ (anastrozole), เนเธญเนเธเนเธเนเธกเธชเนเธเธ (exemestane) เนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเธกเธฐเนเธฃเนเธเนเธเนเธฒเธเธกเธเธเธดเธเธเธตเนเธเธเธเธฑเธงเธฃเธฑเธเนเธญเธชเนเธเธฃเนเธเธเนเธเธเธนเนเธซเธเธดเธเธงเธฑเธขเธซเธกเธเธเธฃเธฐเธเธณเนเธเธทเธญเธ
- เธขเธฒเธฅเธเธเธฒเธฃเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธเธเธตเนเธเธงเธเธเธธเธกเธเธฒเธฃเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธเนเธเธจ (gonadotropin-releasing hormone agonists/antagonists) เธเธฒเธฃเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธเนเธเธจเนเธกเนเธงเนเธฒเธเธฐเนเธเนเธเนเธเธชเนเธเธชเนเธเธญเนเธฃเธเนเธเธเธนเนเธเธฒเธขเธซเธฃเธทเธญเนเธญเธชเธเธฃเธฒเนเธญเธญเธญเธฅเนเธเธเธนเนเธซเธเธดเธเธเธนเธเธเธงเธเธเธธเธกเนเธเธขเนเธเธเธฒเนเธเนเธเธฃเธเธดเธ (gonadotropins) เธเธถเนเธเนเธเนเธเธฎเธญเธฃเนเนเธกเธเธเธตเนเธซเธฅเธฑเนเธเธเธฒเธเธเนเธญเธกเนเธเนเธชเธกเธญเธเธชเนเธงเธเธซเธเนเธฒ (anterior pituitary) เธขเธฒเธฅเธเธเธฒเธฃเธซเธฅเธฑเนเธเนเธเธเธฒเนเธเนเธเธฃเธเธดเธเธเธฐเธเธณเนเธซเนเธเธฃเธดเธกเธฒเธเนเธเธชเนเธเธชเนเธเธญเนเธฃเธเนเธเธเธนเนเธเธฒเธขเธซเธฃเธทเธญเนเธญเธชเธเธฃเธฒเนเธญเธญเธญเธฅเนเธเธเธนเนเธซเธเธดเธเธฅเธเธฅเธเธเนเธงเธข เธเธถเธเธชเนเธเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธ เธขเธฒเธฅเธเธเธฒเธฃเธซเธฅเธฑเนเธเนเธเธเธฒเนเธเนเธเธฃเธเธดเธเธกเธตเธเธฑเนเธเธเธเธดเธเธเธตเนเธญเธญเธเธคเธเธเธดเนเธเธฃเธฐเธเธธเนเธเธเธฑเธงเธฃเธฑเธ (เธเธฑเธงเธฃเธฑเธเธเธญเธ gonadotropin-releasing hormone เธเธตเนเธเนเธญเธกเนเธเนเธชเธกเธญเธเธชเนเธงเธเธซเธเนเธฒ) เธญเธขเนเธฒเธเธกเธฒเธเนเธเธเธญเธเนเธฃเธเธเธเธเนเธญเธกเธฒเธเธฑเธงเธฃเธฑเธเนเธกเนเธเธญเธเธชเธเธญเธ (เธเธทเธญเธเธฅเธธเนเธก gonadotropin-releasing hormone agonists) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เธฅเธดเธงเนเธเธฃเนเธฃเธฅเธดเธ (leuprorelin) เธซเธฃเธทเธญเธฅเธดเธงเนเธเธฃเนเธฅเธเน (leuprolide), เนเธเนเธเธญเนเธฃเธฅเธดเธ (goserelin) เนเธฅเธฐเธเธเธดเธเธเธตเนเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฑเธงเธฃเธฑเธเธเธฑเธเธเธฅเนเธฒเธง (เธเธทเธญเธเธฅเธธเนเธก gonadotropin-releasing hormone antagonists) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธเนเธเธญเนเธฃเธฅเธดเธ (ganirelix), เนเธเธเธฒเนเธฃเธฅเธดเธ (degarelix) เนเธเธเธนเนเธเธฒเธขเธขเธฒเนเธซเธฅเนเธฒเธเธตเนเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเธกเธฐเนเธฃเนเธเธเนเธญเธกเธฅเธนเธเธซเธกเธฒเธ เธชเนเธงเธเนเธเธเธนเนเธซเธเธดเธเนเธเนเธฃเธฑเธเธฉเธฒเธ เธฒเธงเธฐเนเธขเธทเนเธญเธเธธเนเธเธฃเธเธกเธเธฅเธนเธเนเธเธฃเธดเธเธเธดเธเธเธตเน, เธ เธฒเธงเธฐเธเธธเธเธเนเธณเธซเธฅเธฒเธขเนเธเนเธเธฃเธฑเธเนเธเน (polycystic ovary syndromes), เนเธฃเธเธกเธฐเนเธฃเนเธเนเธเนเธฒเธเธก, เนเธฃเธเนเธเธทเนเธญเธเธญเธเธกเธเธฅเธนเธ เนเธเนเธเธเนเธ
- เธขเธฒเธเนเธฒเธเนเธญเธเนเธเธฃเนเธเธ (anti-androgens) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เธเธฅเธนเธเธฒเนเธกเธเน (flutamide), เนเธเธเธฒเธฅเธนเธเธฒเนเธกเธเน (bicalutamide) เนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเธกเธฐเนเธฃเนเธเธเนเธญเธกเธฅเธนเธเธซเธกเธฒเธ เธขเธฒเนเธซเธฅเนเธฒเธเธตเนเธญเธญเธเธคเธเธเธดเนเนเธขเนเธเธเธฑเธเธเธตเนเธเธฑเธงเธฃเธฑเธเธเธญเธเนเธเธชเนเธเธชเนเธเธญเนเธฃเธ (เธเธถเนเธเนเธเนเธเนเธญเธเนเธเธฃเนเธเธ) เธเธถเธเนเธซเนเธเธฑเธเธเธงเธฒเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเนเธเธชเนเธเธชเนเธเธญเนเธฃเธเธเธฃเธเนเธเธทเนเธญเนเธขเธทเนเธญเธเธตเนเธกเธตเธเธฑเธงเธฃเธฑเธเธเธฑเธเธเธฅเนเธฒเธงเธฃเธงเธกเธเธถเธเธเธตเนเธเธฃเธฐเธเธนเธ
- เธขเธฒเธเนเธฒเธเธเธฒเธฃเนเธเนเธเธเธฑเธงเธเธญเธเนเธฅเธทเธญเธ (anticoagulants) เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธฎเธเธฒเธฃเธดเธ (heparin), เธงเธฒเธฃเนเธเธฒเธฃเธดเธ (warfarin) เนเธเนเธเนเธญเธเธเธฑเธเนเธฅเธฐเธฃเธฑเธเธฉเธฒเธ เธฒเธงเธฐเธฅเธดเนเธกเนเธฅเธทเธญเธเธญเธธเธเธซเธฅเธญเธเนเธฅเธทเธญเธเธเธณ เธเธฒเธฃเนเธเนเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเธญเธฒเธเธเธณเนเธซเนเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธฅเธเธฅเธเนเธฅเธฐเนเธเธดเนเธกเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเนเนเธกเนเนเธเธเธเธซเธเธธเนเธกเธชเธฒเธง
- เธขเธฒเธเธเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเธเธฅเธธเนเธกเธเธตเนเธขเธฑเธเธขเธฑเนเธเนเธเธฅเธเธดเธเธดเธงเธฃเธดเธ (calcineurin inhibitors) เนเธเธฅเธเธดเธเธดเธงเธฃเธดเธเนเธเนเธเนเธญเธเนเธเธกเนเนเธเธฃเธฐเธเธเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเธเธตเนเธเธฃเธฐเธเธธเนเธเธเธฒเธฃเนเธเธฃเธดเธเนเธฅเธฐเธเธฒเธฃเธเธญเธเธชเธเธญเธเธเธญเธเธเธต-เธฅเธดเธกเนเธเนเธเธเน (T-lymphocyte เธซเธฃเธทเธญ T-cell) เธขเธฒเธเธตเนเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเนเธเธฅเธเธดเธเธดเธงเธฃเธดเธเธเธถเธเนเธเนเนเธเนเธเธขเธฒเธเธเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเนเธเธเธฒเธฃเธเธฅเธนเธเธเนเธฒเธขเธญเธงเธฑเธขเธงเธฐเธซเธฃเธทเธญเนเธเธทเนเธญเนเธขเธทเนเธญเนเธฅเธฐเธฃเธฑเธเธฉเธฒเนเธฃเธเธ เธนเธกเธดเธเนเธฒเธเธเธเนเธญเธ เธเธฑเธงเธญเธขเนเธฒเธเธขเธฒ เนเธเนเธ เนเธเนเธเธฅเธชเธเธญเธฃเธตเธ (cyclosporine), เธเธฒเนเธเธฃเธฅเธดเธกเธฑเธช (tacrolimus) เธเธฒเธฃเนเธเนเธขเธฒเนเธซเธฅเนเธฒเธเธตเนเนเธเธเธเธฒเธเธชเธนเธเนเธฅเธฐเนเธเนเนเธเนเธเนเธงเธฅเธฒเธเธฒเธ เนเธเนเธเธเธฒเธฃเนเธเนเนเธเนเธเธฅเธชเธเธญเธฃเธตเธเธเธฒเธเธเธงเนเธฒ 2 เธเธต เธเธณเนเธซเนเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธฅเธเธฅเธเนเธเน
- เธขเธฒเธญเธทเนเธ เนเธเนเธ เนเธกเนเธเนเธเธฃเธเนเธเธ (methotrexate), เนเธเนเธเธฅเธเธญเธชเธเธฒเนเธกเธเน (cyclophosphamide) เธเธถเนเธเธขเธฒเธชเธญเธเธเธเธดเธเธเธตเนเนเธเนเธเธขเธฒเธเธเธ เธนเธกเธดเธเธธเนเธกเธเธฑเธเนเธฅเธฐเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเธกเธฐเนเธฃเนเธเธเธฒเธเธเธเธดเธ, เนเธญเธเธญเธชเธเธฒเนเธกเธเน (ifosfamide) เนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเธกเธฐเนเธฃเนเธ, เธขเธฒเนเธเธฃเธญเธขเธเนเธฎเธญเธฃเนเนเธกเธ เนเธเนเธ เนเธฅเนเธงเนเธเธฃเธญเธเธเธดเธ (levothyroxine) เนเธเนเนเธเธฃเธฒเธขเธเธตเนเธเธฒเธเนเธเธฃเธญเธขเธเนเธฎเธญเธฃเนเนเธกเธ เธเธฒเธฃเนเธเนเธขเธฒเนเธซเธฅเนเธฒเธเธตเนเนเธเธเธเธฒเธเธชเธนเธเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเธญเธฒเธเธเธณเนเธซเนเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธฅเธเธฅเธเนเธเน
เธขเธฒเธเธณเนเธซเนเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธเนเธญเธขเนเธฒเธเนเธฃ?
เธขเธฒเธเธตเนเธเธฅเนเธฒเธงเธเนเธฒเธเธเนเธเธญเธฒเธเธเธณเนเธซเนเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเนเธเธดเนเธกเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธกเธทเนเธญเนเธเนเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเนเธเนเธเนเธงเธขเธเธฅเนเธเธซเธฅเธฒเธขเธญเธขเนเธฒเธเธเธฑเธเธเธตเน
- เธเธณเนเธซเนเนเธเธฅเธฅเนเธเธฃเธฐเธเธนเธเธเธฒเธข เธชเนเธเธเธฅเนเธซเนเธเธฃเธฐเธเธนเธเธซเธฑเธเนเธเนเนเธกเนเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธญเธฒเธเธเนเธณเนเธกเนเธกเธฒเธเธเธฑเธ เนเธเนเธ เธเธฅเธธเนเธกเธเธฅเธนเนเธเธเธญเธฃเนเธเธดเธเธญเธขเธเน
- เธเธฃเธฐเธเธธเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เนเธฅเธฐ/เธซเธฃเธทเธญ เธฅเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธเธฅเธฅเนเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธ เนเธเนเธ เธเธฅเธธเนเธกเธเธฅเธนเนเธเธเธญเธฃเนเธเธดเธเธญเธขเธเน, เธเธฅเธธเนเธกเนเธเธญเธฐเนเธเธฅเธดเธเธตเธเนเธเนเธญเธ, เธขเธฒเธขเธฑเธเธขเธฑเนเธเนเธเธฅเธเธดเธเธดเธงเธฃเธดเธ, เธขเธฒเธเนเธฒเธเธเธฒเธฃเนเธเนเธเธเธฑเธงเธเธญเธเนเธฅเธทเธญเธ (เนเธฎเธเธฒเธฃเธดเธ), เธขเธฒเนเธเธฃเธญเธขเธเนเธฎเธญเธฃเนเนเธกเธ, เธขเธฒเธเนเธฒเธเธเธฑเธ, เนเธกเนเธเนเธเธฃเธเนเธเธ
- เธฅเธเธเธฃเธดเธกเธฒเธเธซเธฃเธทเธญเธเธฑเธเธเธงเธฒเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเธฎเธญเธฃเนเนเธกเธเนเธเธจ เธขเธฒเธเธตเนเธฅเธเธเธฃเธดเธกเธฒเธเนเธญเธชเนเธเธฃเนเธเธเนเธเนเธฅเธทเธญเธ เนเธเนเนเธเน เนเธกเธเธฃเนเธญเธเธเธตเนเธเธฃเนเธเธชเนเธเธญเนเธฃเธเนเธญเธเธตเนเธเธเนเธฅเธฐเธขเธฒเธขเธฑเธเธขเธฑเนเธเธญเธฐเนเธฃเธกเธฒเนเธเธช, เธขเธฒเธเธตเนเธเธฑเธเธเธงเธฒเธเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธญเธเนเธญเธเนเธเธฃเนเธเธ เนเธเนเนเธเน เธขเธฒเธเนเธฒเธเนเธญเธเนเธเธฃเนเธเธ เนเธฅเธฐเธขเธฒเธเธตเนเธฅเธเธเธฃเธดเธกเธฒเธเธเธฑเนเธเนเธญเธชเนเธเธฃเนเธเธ (เนเธกเธทเนเธญเนเธเนเนเธเธเธนเนเธซเธเธดเธ) เนเธฅเธฐเนเธญเธเนเธเธฃเนเธเธ (เนเธกเธทเนเธญเนเธเนเนเธเธเธนเนเธเธฒเธข) เนเธเนเนเธเน เธขเธฒเธฅเธเธเธฒเธฃเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธเธเธตเนเธเธงเธเธเธธเธกเธเธฒเธฃเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธเนเธเธจ เธเธญเธเธเธฒเธเธเธตเนเธขเธฒเธเนเธฒเธเธกเธฐเนเธฃเนเธเธเธฒเธเธเธเธดเธ เนเธเนเธ เนเธเนเธเธฅเธเธญเธชเธเธฒเนเธกเธเน เธญเธฒเธเธฅเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเธเนเธญเธกเนเธเธจเธเธณเนเธซเนเธซเธฅเธฑเนเธเธฎเธญเธฃเนเนเธกเธเธฅเธเธฅเธ
- เธเธฑเธเธเธณเธเธฒเธฃเธชเธฃเนเธฒเธเนเธญเธเนเธเธกเนเธเธฅเธธเนเธกเนเธเนเธเนเธเธฃเธกเธเธต 450 (cytochrome P450 isoenzymes) เธเธถเนเธเนเธเนเนเธเนเธเธฅเธตเนเธขเธเนเธเธฅเธเธงเธดเธเธฒเธกเธดเธเธเธตเนเธฅเธฐเนเธญเธชเนเธเธฃเนเธเธเนเธเนเธเนเธเธชเธฒเธฃเธญเธทเนเธเธเธตเนเนเธกเนเธกเธตเธคเธเธเธดเนเธซเธฃเธทเธญเธกเธตเธคเธเธเธดเนเธฅเธเธฅเธ เนเธเนเธ เธขเธฒเธเนเธฒเธเธเธฑเธเธเธฒเธเธเธเธดเธเนเธเธขเนเธเธเธฒเธฐเนเธเธเธดเนเธเธญเธดเธ, เธเธตเนเธเธเธฒเธฃเนเธเธดเธเธฒเธฅเนเธฅเธฐเธเธฒเธฃเนเธเธฒเธกเธฒเนเธเธเธตเธ
- เนเธเธดเนเธกเธเธฒเธฃเธเธฑเธเธเธญเธชเนเธเธเธเธดเนเธเธเธฒเธเนเธ เธเธณเนเธซเนเธเธญเธชเนเธเธเนเธเนเธฅเธทเธญเธเธเนเธณ เนเธเนเธ เธงเธฒเธฅเนเธเธฃเนเธญเธ, เนเธญเธเธญเธชเธเธฒเนเธกเธเน เธเธถเนเธเธเธฒเธฃเนเธเธดเธเธเธญเธชเนเธเธเนเธเนเธฅเธทเธญเธเธเนเธณเนเธฃเธทเนเธญเธฃเธฑเธเธเธณเธเธธเธเธ เธฒเธเธเธฃเธฐเธเธนเธเนเธเธฅเธตเนเธขเธเนเธเธฅเธเนเธฅเธฐเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธฅเธเธฅเธ
- เธฅเธเธเธฒเธฃเธเธนเธเธเธถเธกเนเธเธฅเนเธเธตเธขเธกเธเธฒเธเธเธฒเธเนเธเธดเธเธญเธฒเธซเธฒเธฃ เนเธเนเธ เธขเธฒเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธซเธฅเธฑเนเธเธเธฃเธเธเธฅเธธเนเธกเธเธตเนเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธเธฃเธเธญเธเธเธฑเนเธก
- เธฅเธเธเธฃเธดเธกเธฒเธเธซเธฃเธทเธญเธเธฒเธฃเธเธณเธซเธเนเธฒเธเธตเนเธเธญเธเธญเธญเธชเธเธตเนเธญเนเธเธฅเธเธดเธ เนเธเนเธ เธขเธฒเธขเธฑเธเธขเธฑเนเธเนเธเธฅเธเธดเธเธดเธงเธฃเธดเธ, เธงเธฒเธฃเนเธเธฒเธฃเธดเธ
- เนเธเธดเนเธกเธเธฒเธฃเธซเธฅเธฑเนเธเธเธฒเธฃเธฒเนเธเธฃเธญเธขเธเนเธฎเธญเธฃเนเนเธกเธ (เธญเธฒเธเนเธเธทเนเธญเธเธเธฃเธดเธกเธฒเธเธกเธตเธงเธดเธเธฒเธกเธดเธเธเธตเธฅเธเธฅเธ) เนเธเนเธ เธขเธฒเธขเธฑเธเธขเธฑเนเธเนเธเธฅเธเธดเธเธดเธงเธฃเธดเธ, เธขเธฒเธเนเธฒเธเธเธฑเธเธเธฒเธเธเธเธดเธเธเธตเนเธกเธตเธคเธเธเธดเนเธเธฑเธเธเธณเธเธฒเธฃเธชเธฃเนเธฒเธเนเธญเธเนเธเธกเนเธเธฅเธธเนเธกเนเธเนเธเนเธเธฃเธกเธเธต 450
- เธญเธทเนเธ เน เนเธเนเธ เธเธฒเธฃเธเธตเนเธเธเธเธฑเธงเธฃเธฑเธเธเธญเธเธเธตเนเธฃเธเธดเธเธเธตเนเนเธเธฅเธฅเนเธชเธฃเนเธฒเธเธเธฃเธฐเธเธนเธเนเธฅเธฐเนเธเธฅเธฅเนเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธ เธเธฒเธเธงเนเธฒเธขเธฒเธเนเธฒเธเธเธถเธกเนเธจเธฃเนเธฒเธเธฅเธธเนเธกเธเธตเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเนเธเนเธเธเธฅเธฑเธเธเธญเธเธเธตเนเธฃเนเธเธเธดเธเธญเธฒเธเธกเธตเธเธฅเนเธเธขเธเธฃเธเธเนเธญเธเธฃเธฐเธเธนเธเธเนเธฒเธเธเธฑเธงเธฃเธฑเธเธเธฑเธเธเธฅเนเธฒเธงเธซเธฃเธทเธญเธเนเธฒเธเธเธฒเธเธงเธดเธเธตเธเธฃเธฐเธชเธฒเธเธเธตเนเธฃเนเธเธเธดเธเธเธตเนเธกเธฒเธเธงเธเธเธธเธกเธชเธกเธเธธเธฅเธเธฃเธฐเธเธนเธ
เธเธฑเธเธเธฑเธขเธชเนเธเนเธชเธฃเธดเธกเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธฒเธเธขเธฒ
เธเธฑเธเธเธฑเธขเธชเนเธเนเธชเธฃเธดเธกเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธฒเธเธขเธฒเธกเธตเธซเธฅเธฒเธขเธญเธขเนเธฒเธเธเธฑเธเธเธตเน
- เธเธเธดเธเธเธญเธเธขเธฒ เธขเธฒเนเธเนเธฅเธฐเธเธเธดเธเธกเธตเธเธฒเธฃเธญเธญเธเธคเธเธเธดเนเธเธตเนเนเธเธเธเนเธฒเธเธเธฑเธ เธเธถเธเธชเนเธเธเธฅเธเนเธญเธเธฃเธฐเธเธงเธเธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธเธเธฑเนเธเธเธฒเธเธเธฃเธเนเธฅเธฐเธเธฒเธเธญเนเธญเธก เธเธฅเธญเธเธเธเธเธฅเธเธฃเธฐเธเธเธญเธทเนเธเธเนเธญเธเธฃเธฐเธเธนเธเนเธเนเนเธเธเธเนเธฒเธเธเธฑเธเนเธ
- เธเธเธฒเธเธขเธฒ เธเธฒเธฃเนเธเนเธขเธฒเนเธเธเธเธฒเธเธชเธนเธเธชเนเธเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธเนเธเนเธกเธฒเธเธเธงเนเธฒเธเธเธฒเธเธเนเธณ
- เธฃเธฐเธขเธฐเนเธงเธฅเธฒเธเธตเนเนเธเนเธขเธฒ เธเธฃเธฐเธเธงเธเธเธฒเธฃเธชเธฃเนเธฒเธเนเธฅเธฐเธชเธฅเธฒเธขเธเธฃเธฐเธเธนเธเธเธณเนเธเธดเธเนเธเธญเธขเนเธฒเธเธเนเธฒ เน เธขเธฒเธเธตเนเธเธฐเธชเนเธเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธเธเธเธเธณเนเธเธชเธนเนเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธถเธเนเธเนเนเธงเธฅเธฒ เธเธฒเธฃเนเธเนเธขเธฒเนเธเนเธเนเธงเธฅเธฒเธเธฒเธเนเธเธทเนเธญเธฃเธฑเธเธฉเธฒเนเธฃเธเธซเธฃเธทเธญเธเธงเธฒเธกเธเธดเธเธเธเธเธดเนเธฃเธทเนเธญเธฃเธฑเธเธเธถเธเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธกเธฒเธเธเธงเนเธฒเธเธฒเธฃเนเธเนเธฃเธฐเธขเธฐเธชเธฑเนเธ
- เธเธฒเธฃเนเธเนเธฃเนเธงเธกเธเธฑเธเธขเธฒเธญเธทเนเธ เธซเธฒเธเนเธเนเธขเธฒเธเธตเนเธกเธตเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธเธฃเนเธงเธกเธเธฑเธ เธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธฐเนเธเธดเนเธกเธเธถเนเธ
- เธเธนเนเธเธตเนเนเธเนเธขเธฒ เนเธเนเธเธเธนเนเธเธตเนเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเธตเนเธเธฐเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธญเธขเธนเนเนเธฅเนเธง เนเธเนเธ เธเธนเนเธชเธนเธเธญเธฒเธขเธธ (เธเธถเนเธเธกเธตเธฎเธญเธฃเนเนเธกเธเนเธเธจเธฅเธเธฅเธเนเธฅเธฐเนเธเธชเธฃเนเธฒเธเธงเธดเธเธฒเธกเธดเธเธเธตเธเธเธดเธเธเธตเนเธกเธตเธคเธเธเธดเนเนเธเนเธเนเธญเธขเธฅเธ) เธเธนเนเธซเธเธดเธเธเธญเธกเนเธฅเธฐเธเธดเธงเธเธฒเธง เธเธนเนเธซเธเธดเธเนเธเธงเธฑเธขเธซเธกเธเธเธฃเธฐเธเธณเนเธเธทเธญเธ เธเธนเนเธเธตเนเธกเธตเธเธฃเธฐเธงเธฑเธเธดเธงเนเธฒเธเธเนเธเธเธฃเธญเธเธเธฃเธฑเธงเธกเธตเธชเธฐเนเธเธเธซเธฑเธ เธเธนเนเธเธตเนเธกเธตเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธญเธขเธนเนเนเธเนเธเธเธเนเธเนเธณ เธเธนเนเธเธตเนเนเธเนเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธญเธขเธนเนเนเธฅเนเธงเนเธฅเธฐเนเธกเนเนเธเนเธฃเธฑเธเธเธฒเธฃเธฃเธฑเธเธฉเธฒ เธเธนเนเธเธตเนเธกเธตเธ เธฒเธงเธฐเธเนเธญเธกเนเธเธจเธเธณเธเธฒเธเธเนเธญเธข (เธเธณเนเธซเนเธกเธตเธฎเธญเธฃเนเนเธกเธเนเธเธจเธเนเธญเธข) เธเธนเนเธเธตเนเธกเธตเธ เธฒเธงเธฐเธเนเธญเธกเนเธเธฃเธญเธขเธเนเธเธณเธเธฒเธเธกเธฒเธ (เธเธฐเนเธฃเนเธเธเธฒเธฃเธชเธนเธเนเธชเธตเธขเธกเธงเธฅเธเธฃเธฐเธเธนเธ)
- เธเธฑเธเธเธฑเธขเนเธชเธตเนเธขเธเธญเธทเนเธ เนเธเนเธ เธเธฒเธฃเธชเธนเธเธเธธเธซเธฃเธตเน เธเธฒเธฃเธเธทเนเธกเธชเธธเธฃเธฒเธเธฃเธดเธกเธฒเธเธกเธฒเธเนเธเนเธเธเธฃเธฐเธเธณ เธเธฒเธฃเนเธกเนเธญเธญเธเธเธณเธฅเธฑเธเธเธฒเธข เธเธฒเธฃเธฅเธธเธเนเธเธดเธเธซเธฃเธทเธญเธเธฒเธฃเนเธเธฅเธทเนเธญเธเธเธตเนเธเธญเธเธฃเนเธฒเธเธเธฒเธขเนเธเธดเธเธเธถเนเธเธเนเธญเธข
เธซเธฅเธฑเธเธเธฒเธเธซเธขเธธเธเธขเธฒเนเธฅเนเธง เธกเธงเธฅเธเธฃเธฐเธเธนเธเธเธฅเธฑเธเธชเธนเนเธเธเธเธดเนเธเนเธซเธฃเธทเธญเนเธกเน?
เธขเธฑเธเนเธกเนเธกเธตเธเธฒเธฃเธจเธถเธเธฉเธฒเธเธตเนเธเธฑเธเนเธเธเธงเนเธฒเธ เธฒเธขเธซเธฅเธฑเธเธซเธขเธธเธเนเธเนเธขเธฒเธเธตเนเธกเธตเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธเนเธฅเนเธง เธกเธงเธฅเธเธฃเธฐเธเธนเธเธเธฐเธเนเธญเธข เน เธเธทเนเธเธเธฑเธงเธเธฅเธฑเธเธชเธนเนเธฃเธฐเธเธฑเธเนเธเธดเธกเธเนเธญเธเนเธเนเธขเธฒเธซเธฃเธทเธญเนเธกเน เธญเธขเนเธฒเธเนเธฃเธเนเธเธฒเธกเธเธฒเธเธฃเธฒเธขเธเธฒเธเธเธฒเธเธงเนเธฒเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเธซเธฅเธฑเธเธซเธขเธธเธเนเธเนเธขเธฒเธเธฅเธธเนเธกเธเธฅเธนเนเธเธเธญเธฃเนเธเธดเธเธญเธขเธเนเธเธฐเธฅเธเธชเธนเนเธฃเธฐเธเธฑเธเนเธเธดเธกเธ เธฒเธขเนเธ 1 เธซเธฃเธทเธญ 2 เธเธต เธซเธฒเธเนเธเนเธเธขเธฒเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธซเธฅเธฑเนเธเธเธฃเธเธเธฅเธธเนเธกเธเธตเนเธญเธญเธเธคเธเธเธดเนเธขเธฑเธเธขเธฑเนเธเธเธฒเธฃเธเธณเธเธฒเธเธเธญเธเนเธเธฃเธเธญเธเธเธฑเนเธกเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเธเธฐเธฅเธเธชเธนเนเธฃเธฐเธเธฑเธเนเธเธดเธกเธ เธฒเธขเนเธ 1 เธเธต เธขเธฒเธฎเธญเธฃเนเนเธกเธเนเธกเธเธฃเนเธญเธเธเธตเนเธเธฃเนเธเธชเนเธเธญเนเธฃเธเนเธญเธเธตเนเธเธเนเธฅเธฐเนเธฎเธเธฒเธฃเธดเธเธเนเนเธเนเธเนเธเธตเธขเธงเธเธฑเธเธเธฒเธเธงเนเธฒเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเธเนเธญเธข เน เธเธฅเธฑเธเธชเธนเนเธฃเธฐเธเธฑเธเนเธเธดเธกเธ เธฒเธขเธซเธฅเธฑเธเธซเธขเธธเธเนเธเนเธขเธฒ เธชเนเธงเธเธขเธฒเธญเธทเนเธเนเธกเนเนเธกเนเธกเธตเธเนเธญเธกเธนเธฅเนเธเนเธเธฒเธเธงเนเธฒเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเธเธฐเธเนเธญเธข เน เธฅเธเธฅเธเธ เธฒเธขเธซเธฅเธฑเธเธซเธขเธธเธเนเธเนเธขเธฒ
เธเนเธญเนเธเธฐเธเธณเนเธกเธทเนเธญเธเนเธญเธเนเธเนเธขเธฒเธเธตเนเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ
เนเธกเธทเนเธญเธเนเธญเธเนเธเนเธขเธฒเธเธตเนเธกเธตเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเธเธฒเธเธงเนเธฒเธเธฐเนเธเนเธขเธฒเนเธเนเธเนเธงเธฅเธฒเธเธฒเธ เธกเธตเธเนเธญเนเธเธฐเธเธณเธเธฑเธเธเธตเน
- เธเนเธญเธเนเธฃเธดเนเธกเนเธเนเธขเธฒเธเธงเธฃเนเธเนเธฃเธฑเธเธเธฒเธฃเธเธฃเธฐเนเธกเธดเธเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเธตเนเธเธฐเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธเธเนเธงเธขเนเธเธฃเธทเนเธญเธเธกเธทเธญ โเนเธเธฃเนเธเธเน (FRAX®)โ เธซเธฃเธทเธญเนเธเธฃเธทเนเธญเธเธกเธทเธญเธเธตเนเนเธเนเธฃเธฑเธเธชเธตเนเธญเนเธเธเน 2 เธเธฅเธฑเธเธเธฒเธ (DXA) เนเธฅเธฐเธเธดเธเธเธฒเธกเธเธฒเธฃเนเธเธฅเธตเนเธขเธเนเธเธฅเธเธเธงเธฒเธกเธซเธเธฒเนเธเนเธเนเธฃเนเธเธฒเธเธธเนเธเธเธฃเธฐเธเธนเธเนเธเนเธเธฃเธฐเธขเธฐ เน เธเธฅเธญเธเธเนเธงเธเธเธตเนเนเธเนเธขเธฒ
- เธเนเธญเธเนเธฃเธดเนเธกเธเธฒเธฃเธฃเธฑเธเธฉเธฒเธเนเธงเธขเธฒเธเธตเนเธกเธตเธคเธเธเธดเนเนเธฃเธเนเธเธเธฒเธฃเธเธฑเธเธเธณเธเธฒเธฃเธชเธฃเนเธฒเธเนเธญเธเนเธเธกเนเธเธฅเธธเนเธกเนเธเนเธเนเธเธฃเธกเธเธต 450 เนเธเนเธ เธขเธฒเธเนเธฒเธเธเธฑเธเธเธฒเธเธเธเธดเธ เธเธงเธฃเนเธเนเธฃเธฑเธเธเธฒเธฃเธงเธฑเธเธฃเธฐเธเธฑเธเธงเธดเธเธฒเธกเธดเธเธเธต เนเธฅเธฐเธงเธฑเธเธเธธเธ 6-12 เนเธเธทเธญเธเนเธเธเนเธงเธเธเธตเนเนเธเนเธขเธฒ เนเธเธทเนเธญเธกเธฑเนเธเนเธเธงเนเธฒเธกเธตเธฃเธฐเธเธฑเธเธงเธดเธเธฒเธกเธดเธเธเธตเธเธตเนเนเธเธตเธขเธเธเธญ
- เธญเธฒเธเธกเธตเธเธฒเธฃเนเธเธฅเธตเนเธขเธเนเธเนเธเนเธขเธฒเธเธฒเธเนเธฅเธทเธญเธเธญเธทเนเธเธเธตเนเธกเธตเธเธฅเนเธชเธตเธขเธเนเธญเธขเธซเธฃเธทเธญเนเธกเนเธกเธตเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธ เธซเธฃเธทเธญเนเธเนเธฃเธฑเธเธขเธฒเธเนเธญเธเธเธฑเธเธซเธฃเธทเธญเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธตเนเนเธเธดเธเธเธถเนเธ เธเธถเนเธเนเธเธเธขเนเธเธนเนเนเธซเนเธเธฒเธฃเธฃเธฑเธเธฉเธฒเนเธเนเธเธเธนเนเธเธดเธเธฒเธฃเธเธฒเนเธฅเนเธงเนเธเนเธเธฃเธเธตเธเธฒเธกเธเธงเธฒเธกเนเธซเธกเธฒเธฐเธชเธก เธขเธฒเธซเธฅเธฒเธขเธเธเธดเธเธเธตเนเนเธเนเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธเธเธนเนเธซเธเธดเธเธงเธฑเธขเธซเธกเธเธเธฃเธฐเธเธณเนเธเธทเธญเธเธชเธฒเธกเธฒเธฃเธเธเธณเธกเธฒเนเธเนเนเธเธเธฒเธฃเธเนเธญเธเธเธฑเธเธซเธฃเธทเธญเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธตเนเนเธเธดเธเธเธฒเธเธขเธฒเนเธเน
- เธฃเธฑเธเธเธฃเธฐเธเธฒเธเธญเธฒเธซเธฒเธฃเธเธตเนเธกเธตเนเธเธฅเนเธเธตเธขเธกเนเธฅเธฐเนเธเธฃเธเธตเธเธญเธขเนเธฒเธเนเธเธตเธขเธเธเธญ เธญเธญเธเธเธณเธฅเธฑเธเนเธฅเธฐเนเธเนเธฃเธฑเธเนเธชเธเนเธเธเธญเธขเนเธฒเธเธชเธกเนเธณเนเธชเธกเธญ เนเธฅเธฐเธซเธฅเธตเธเนเธฅเธตเนเธขเธเธเธฑเธเธเธฑเธขเธเธตเนเธชเนเธเนเธชเธฃเธดเธกเธเธฒเธฃเนเธเธดเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ เนเธเนเธ เธเธฒเธฃเธเธธเธซเธฃเธตเน เธเธฒเธฃเธเธทเนเธกเธชเธธเธฃเธฒเธเธฃเธดเธกเธฒเธเธกเธฒเธเนเธเนเธเธเธฃเธฐเธเธณ
- เนเธกเนเธขเธฒเธเธฐเธเธณเนเธซเนเนเธเธดเธเธเธฅเนเธชเธตเธขเธเนเธญเธเธฃเธฐเธเธนเธเธเธเธเธณเนเธเธชเธนเนเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเนเธฅเธฐเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธ เนเธเนเธเธฃเธฐเนเธขเธเธเนเธเธตเนเนเธเนเธฃเธฑเธเธเธฒเธเธเธฒเธฃเนเธเนเธขเธฒเนเธเธทเนเธญเธฃเธฑเธเธฉเธฒเธเธงเธฒเธกเนเธเนเธเธเนเธงเธขเธกเธตเธกเธฒเธเธเธงเนเธฒเธเธงเธฒเธกเนเธชเธตเนเธขเธเนเธซเธฅเนเธฒเธเธตเน เธเนเธงเธขเนเธซเธเธธเธเธตเนเธเธถเธเนเธกเนเธเธงเธฃเธซเธขเธธเธเนเธเนเธขเธฒเนเธญเธเธซเธฃเธทเธญเธเธฅเธฑเธงเธเธเนเธกเนเธขเธญเธกเนเธเนเธขเธฒ
เนเธญเธเธชเธฒเธฃเธญเนเธฒเธเธญเธดเธ
- World Health Organization โ WHO criteria for diagnosis of osteoporosis. http://www.4bonehealth.org/education/world-health-organization-criteria-diagnosis-osteoporosis/. Accessed: March 1, 2021.
- เธเธเธฅเธฑเธเธฉเธเน เธชเธธเธเธงเธฒเธเธดเธเธขเนเธจเธดเธฅเธเน. โFRAX® เนเธเธฃเธทเนเธญเธเธกเธทเธญเธเธฃเธฐเนเธกเธดเธเธเธงเธฒเธกเนเธชเธตเนเธขเธเธเนเธญเธเธฒเธฃเนเธเธดเธเธเธฃเธฐเธเธนเธเธซเธฑเธโ เธเธฑเธเธเธฒเธฃเนเธเนเธเธฃเธฐเนเธขเธเธเนเนเธเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธ. เธชเธฒเธฃเธเธฅเธฑเธเธเนเธญเธกเธนเธฅเธขเธฒ 2560; 19(4):22-9.
- เธเธเธฅเธฑเธเธฉเธเน เธชเธธเธเธงเธฒเธเธดเธเธขเนเธจเธดเธฅเธเน. เธขเธฒเธฃเธฑเธเธฉเธฒเนเธฃเธเธเธฃเธฐเธเธนเธเธเธฃเธธเธเธเธฅเธธเนเธก Bisphosphonates. เธชเธฒเธฃเธเธฅเธฑเธเธเนเธญเธกเธนเธฅเธขเธฒ 2560; 19(1):15-32.
- Bartl R, Frisch B, von Tresckow E, Bartl C, editors. Bisphosphonates. In: Bisphosphonates in Medical Practice: ActionsโSide EffectsโIndicationsโStrategies. Berlin: Springer, 2007, pp. 33-70.
- Blackie R. Diagnosis, assessment and management of osteoporosis. Prescriber 2020; 31:14-9.
- Whitaker Elam RE, Diamond HS. Osteoporosis, updated: January 20, 2021. https://emedicine.medscape.com/article/330598-overview. Accessed: March 1, 2021.
- Panday K, Gona A, Humphrey MB. Medication-induced osteoporosis: screening and treatment strategies. Ther Adv Musculoskelet Dis 2014; 6:185-202.
- Taqui M, Swamivelmanickam M, Mohathasim Billah A. Adverse drug reactions associated with drugs inducing osteoporosis. Nat J Physiol Pharm Pharmacol 2021. doi: 10.5455/njppp.2021.11.12367202020122020. Accessed: March 1, 2021.
- Compston J. Glucocorticoid-induced osteoporosis: an update. Endocrine 2018; 61:7-16.
- Hayat S, Magrey MN. Glucocorticoid-induced osteoporosis: insights for the clinician. Cleve Clin J Med 2020; 87:417-26.
- Chandrasekaran V, Pasco JA, Stuart AL, Brennan-Olsen SL, Berk M, Hodge JM, et al. Anticonvulsant use and bone health in a population-based study of men and women: cross-sectional data from the Geelong Osteoporosis Study. BMC Musculoskelet Disord 2021. doi: 10.1186/s12891-021-04042-w. Accessed: March 1, 2021.
- Min YW, Lee YC, Kim K, Ryu S, Hong KS, Jeon HH, et al. Proton pump inhibitor use is associated with hip fracture development: a nationwide population-based cohort study. Korean J Intern Med 2020; 35:1084-93.
- Shapiro CL, Van Poznak C, Lacchetti C, Kirshner J, Eastell R, Gagel R, et al. Management of osteoporosis in survivors of adult cancers with nonmetastatic disease: ASCO Clinical Practice Guideline. J Clin Oncol 2019; 37:2916-46.
- Lopez LM, Grimes DA, Schulz KF, Curtis KM. Steroidal contraceptives: effect on bone fractures in women. Cochrane Database Syst Rev 2011. doi: 10.1002/14651858.CD006033.pub4. Accessed: March 1, 2021.