
|
รองศาสตราจารย์ ดร. เภสัชกรหญิง นงลักษณ์ สุขวาณิชย์ศิลป์ หน่วยคลังข้อมูลยา คณะเภสัชศาสตร์ มหาวิทยาลัยมหิดล |
|
| 57,629 ครั้ง เมื่อ 4 ช.ม.ที่แล้ว | |
| 2020-08-20 |
“ยาแก้แพ้” ในบทความนี้หมายถึงยาในกลุ่ม “ยาต้านฮีสตามีนที่ตัวรับชนิดเอช-1 (histamine H1-antagonists หรือ H1 antihistamines) ซึ่งใช้บรรเทาอาการแพ้อากาศ อาการคันและอาการอื่นในโรคภูมิแพ้ชนิดต่าง ๆ ยาในกลุ่มดั้งเดิมที่รู้จักกันมานานคือคลอร์เฟนิรามีน (chlorpheniramine) ยานี้มีผลข้างเคียงทำให้ง่วง จึงรบกวนประสิทฺธิภาพในการปฏิบัติกิจวัตรต่าง ๆ รวมถึงการทำงานเกี่ยวกับเครื่องจักรกลและการขับรถ ต่อมามียากลุ่มใหม่ซึ่งทำให้ง่วงน้อยหรือไม่ทำให้ง่วง จึงเรียกยากลุ่มใหม่ว่า “ยาแก้แพ้ชนิดไม่ง่วง” อย่างไรก็ตามยาบางชนิดในกลุ่มใหม่นี้อาจทำให้ผู้ป่วยบางรายมีอาการง่วง โดยเฉพาะเมื่อใช้ในขนาดสูงหรือใช้ร่วมกับยาอื่นที่เกิดปฏิกิริยาต่อกัน ในบทความนี้ให้ข้อมูลเกี่ยวกับการแบ่งกลุ่มยาแก้แพ้ การเปรียบเทียบฤทธิ์สงบประสาท (ซึ่งทำให้ง่วง) ของยาแก้แพ้ ประโยชน์ทางการแพทย์ของยาแก้แพ้ชนิดไม่ง่วง ผลไม่พึงประสงค์ของยาแก้แพ้ชนิดไม่ง่วง และข้อควรคำนึงในการใช้ยาแก้แพ้ชนิดไม่ง่วง
การแบ่งกลุ่ม “ยาแก้แพ้”
“ยาแก้แพ้” หรือยาต้านฮีสตามีนที่ตัวรับชนิดเอช-1 แบ่งตามฤทธิ์สงบประสาทซึ่งทำให้ง่วงออกเป็น 2 กลุ่ม แต่ละกลุ่มมีชื่อเรียกได้หลายอย่างดังนี้
- ยาต้านฮีสตามีนรุ่นแรก (first-generation antihistamines) หรือยาต้านฮีสตามีนชนิดที่ทำให้ง่วง (sedating antihistamines) หรือยาต้านฮีสตามีนกลุ่มดั้งเดิม (classical antihistamines หรือ conventional antihistamines) เช่น คลอร์เฟนิรามีน (chlorpheniramine), เดกซ์คลอร์เฟนิรามีน (dexchlorpheniramine หรือ d-chlorpheniramine), ไดเฟนไฮดรามีน (diphenhydramine), ไฮดรอกซีซีน (hydroxyzine)
- ยาต้านฮีสตามีนรุ่นใหม่กว่ายาดั้งเดิม (newer generation antihistamines) หรือยาต้านฮีสตามีนชนิดไม่ง่วง (non-sedating antihistamines) หรือยาต้านฮีสตามีนรุ่นที่ 2 (second-generation antihistamines) เช่น ไบลาสทีน (bilastine), เซทิริซีน (cetirizine), ลอราทาดีน (loratadine), เดสลอราทาดีน (desloratadine), เฟกโซเฟนาดีน (fexofenadine), เลโวเซทิริซีน (levocetirizine) สำหรับยา 3 ชนิดหลัง (เดสลอราทาดีน, เฟกโซเฟนาดีน และเลโวเซทิริซีน) อาจจัดเป็นยาต้านฮีสตามีนรุ่นที่ 3 (third-generation antihistamines) เนื่องจากเป็นยาที่พัฒนามาจากยาต้านฮีสตามีนรุ่นที่ 2 ยาเหล่านี้หากจะมีข้อดีเหนือกว่ายารุ่นที่ 2 ก็เพียงเล็กน้อยเท่านั้น
การเปรียบเทียบฤทธิ์สงบประสาท (ซึ่งทำให้ง่วง) ของ “ยาแก้แพ้”
การที่ยาจะแสดงฤทธิ์สงบประสาทและทำให้ง่วงได้นั้น ต้องผ่านเข้าสมองเพื่อจับกับตัวรับฮีสตามีนชนิดเอช-1 (histamine H1 receptor) ในสมอง ได้มีการศึกษาถึงความสามารถของ “ยาแก้แพ้” ชนิดต่าง ๆ ในการจับกับตัวรับดังกล่าวในสมอง (brain H1 receptor occupancy) โดยใช้เทคนิคการถ่ายภาพรังสีจากอนุภาคโพสิตรอน (positron emission tomography หรือ PET) เพื่อใช้เป็นตัวชี้วัดถึงความเสี่ยงของยาที่จะทำให้ง่วงมากหรือน้อยเพียงใดร่วมกับการทดสอบสมรรถนะ ทำให้มีการแบ่งระดับความเสี่ยงออกเป็น “ไม่ทำให้ง่วง” เมื่อยาจับกับตัวรับฮีสตามีนชนิดเอช-1 ในสมองได้น้อยกว่า 20%, “ทำให้ง่วงน้อย” เมื่อยาจับกับตัวรับนี้ในสมองได้ 20-50% และ “ทำให้ง่วง” เมื่อยาจับกับตัวรับนี้ในสมองได้ตั้งแต่ 50% ขึ้นไป (ดูรูป) ในรูปเป็นข้อมูลจากอาสาสมัครสุขภาพดีที่ได้รับยาโดยการรับประทานเพียงครั้งเดียว ค่าที่ได้มีความแปรปรวนค่อนข้างมากซึ่งแสดงถึงความหลากหลายทางพันธุกรรม อย่างไรก็ตามเมื่อพิจารณาจากค่าเฉลี่ยของการจับระหว่างยาชนิดต่าง ๆ กับตัวรับฮีสตามีนชนิดเอช-1 ในสมอง พบว่ามีเพียงไบลาสทีนขนาด 20 มิลลิกรัมและเฟกโซเฟนาดีนขนาด 60 มิลลิกรัมเท่านั้นที่ถือว่าไม่จับกับตัวรับฮีสตามีนชนิดเอช-1 ในสมอง และยาเหล่านี้ในขนาดดังกล่าวไม่ทำให้ง่วง ถ้าได้รับยาในขนาดสูงขึ้น เช่น เฟกโซเฟนาดีนขนาด 120 มิลลิกรัมจะจับกับตัวรับฮีสตามีนชนิดเอช-1 ในสมองเพิ่มขึ้น แต่ยังอยู่ในช่วงที่ไม่ทำให้ง่วง ส่วนยาอื่นในการศึกษานี้ที่อาจถือว่าไม่ทำให้ง่วงเช่นเดียวกัน ได้แก่ เลโวเซทิริซีนขนาด 5 มิลลิกรัม, ลอราทาดีนขนาด 10 มิลลิกรัม และเซทิริซีนขนาด 10 มิลลิกรัม หากเพิ่มขนาดเซทิริซีนเป็น 20 มิลลิกรัมจะอยู่ในระดับที่ทำให้ง่วงน้อย อย่างไรก็ตามค่าการจับกับตัวรับฮีสตามีนชนิดเอช-1 ในสมองของยาต้านฮีสตามีนรุ่นใหม่กว่ายาดั้งเดิมนั้นถือว่าน้อย และยังแตกต่างมากเมื่อเทียบกับยาในกลุ่มดั้งเดิมที่ทำให้ง่วง เช่น เดกซ์คลอร์เฟนิรามีนขนาด 2 มิลลิกรัม, ไดเฟนไฮดรามีนนาด 30 มิลลิกรัม และไฮดรอกซีซีนขนาด 30 มิลลิกรัม 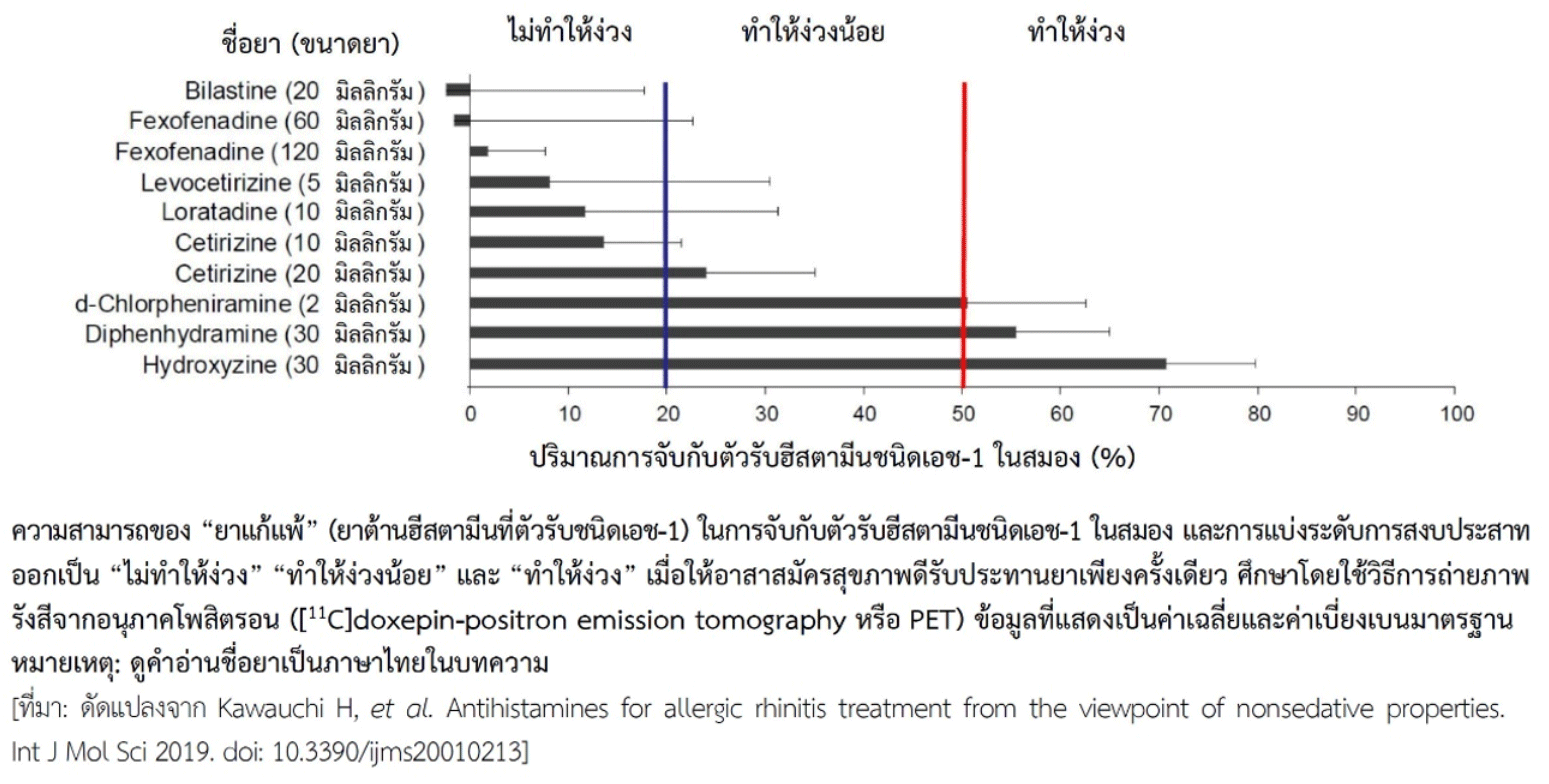
ในรูปไม่มีข้อมูลของเดสลอราทาดีน แต่จากการศึกษาอื่นที่มีการเปรียบเทียบกับลอราทาดีน พบว่าเดสลอราทาดีนขนาด 5 มิลลิกรัมจับกับตัวรับฮีสตามีนชนิดเอช-1 ในสมองน้อยกว่าลอราทาดีนขนาด 10 มิลลิกรัม โดยมีค่าเฉลี่ยเท่ากับ 6.47% เทียบกับ 13.8% ซึ่งค่าการจับกับตัวรับฮีสตามีนชนิดเอช-1 ในสมองของลอราทาดีนในการศึกษานี้ใกล้เคียงกับในรูป ดังนั้นจะเห็นได้ว่ายาต้านฮีสตามีนรุ่นใหม่กว่ายาดั้งเดิม หรือเรียกว่า “ยาแก้แพ้ชนิดไม่ง่วง” นั้น หากรับประทานในขนาดปกติถือได้ว่ายาไม่ทำให้ง่วง ด้วยเหตุนี้จึงไม่ควรรับประทานเกินขนาดที่แนะนำ (ดูข้อมูลเพิ่มเติมในหัวข้อ ข้อควรคำนึงในการใช้ "ยาแก้แพ้ชนิดไม่ง่วง")
ประโยชน์ทางการแพทย์ของ “ยาแก้แพ้ชนิดไม่ง่วง”
“ยาแก้แพ้ชนิดไม่ง่วง” นำมาใช้บรรเทาอาการแพ้อากาศ อาการคันและอาการอื่นในโรคภูมิแพ้ชนิดต่าง ๆ ที่มีหรือไม่มีการอักเสบร่วมด้วย เช่น โรคจมูกอักเสบภูมิแพ้ (allergic rhinitis), โรคเยื่อบุตาอักเสบจากภูมิแพ้ (allergic conjunctivitis), ลมพิษ (urticaria), โรคผื่นภูมิแพ้ผิวหนัง (atopic dermatitis)
ผลไม่พึงประสงค์ของ “ยาแก้แพ้ชนิดไม่ง่วง”
“ยาแก้แพ้” รุ่นแรกหรือกลุ่มดั้งเดิมเข้าสู่สมองได้ดี ทำให้พบอาการง่วงได้มาก นอกจากนี้ยังพบอาการปากแห้ง คอแห้ง ตาพร่า ปัสสาวะคั่งและหัวใจเต้นเร็ว ซึ่งเกิดจากยามีฤทธิ์ต้านอะเซทิลโคลีน (anticholinergic activity) ส่วนยารุ่นที่ใหม่ขึ้นหรือ “ยาแก้แพ้ชนิดไม่ง่วง” พบอาการเหล่านี้น้อยหรือไม่พบเลย อย่างไรก็ตามหากใช้ในขนาดสูงกว่าปกติหรือใช้ต่อเนื่องเป็นเวลานานอาจมีความเสี่ยงที่จะเกิดอาการที่กล่าวข้างต้นได้ สำหรับผลไม่พึงประสงค์อื่นที่อาจพบไม่ว่าจะใช้ “ยาแก้แพ้” ชนิดใด เช่น ปวดศีรษะ เวียนศีรษะ อ่อนล้า รู้สึกไม่สบายกาย ปวดกล้ามเนื้อ ปวดหลัง ไอ ทางเดินอาหารปั่นป่วน คลื่นไส้ ปวดท้อง โดยทั่วไปอาการเหล่านี้พบได้ไม่มากและเกิดไม่รุนแรง อย่างไรก็ตามหากใช้ยาในขนาดสูงหรือใช้เป็นเวลานานอาจเกิดอาการเหล่านี้ได้มากขึ้น
ข้อควรคำนึงในการใช้ “ยาแก้แพ้ชนิดไม่ง่วง”
แม้ว่า “ยาแก้แพ้ชนิดไม่ง่วง” หากใช้ในขนาดปกติจะเข้าสู่สมองและจับกับตัวรับฮีสตามีนชนิดเอช-1 ในสมองได้น้อยจนถือว่าไม่ทำให้ง่วง อย่างไรก็ตามแต่ละคนมีการตอบสนองต่อฤทธิ์ยาแตกต่างกันได้ อีกทั้งสภาพร่างกายตลอดจนการใช้ยาอื่นร่วมด้วยอาจส่งผลเพิ่มระดับยาในเลือดหรือเสริมฤทธิ์กันจนเกิดผลไม่พึงประสงค์มากขึ้น จึงมีข้อควรคำนึงในการใช้ “ยาแก้แพ้ชนิดไม่ง่วง” ดังนี้
- ไม่ควรใช้ยาเกินขนาดหรือใช้เป็นเวลานานกว่าที่แนะนำ
- ผู้ที่เป็นโรคตับหรือโรคไต อาจทำให้ระดับยาบางชนิดในเลือดสูงกว่าปกติ จึงเสี่ยงต่อการเกิดผลไม่พึงประสงค์จากยาได้มากขึ้น
- การใช้ร่วมกับยาอื่นที่มีฤทธิ์กดระบบประสาทส่วนกลาง เช่น ยาคลายความวิตกกังวล (antianxiety drugs), ยาระงับปวดกลุ่มโอปิออยด์ (opioid analgesics), ยาบำบัดโรคจิต (antipsychotics) หรือการดื่มสุรา จะเสริมฤทธิ์กดสมองและทำให้ง่วงมากขึ้น
- ยาบางชนิดรบกวนเภสัชจลนศาสตร์ของ “ยาแก้แพ้ชนิดไม่ง่วง” อาจส่งผลเพิ่มระดับยาในเลือด จึงเพิ่มความเสี่ยงต่อการเกิดผลไม่พึงประสงค์ต่าง ๆ รวมถึงอาการง่วง เช่น ยาต้านเชื้อราไอทราโคนาโซล (itraconazole) ชนิดที่ให้เข้าสู่ร่างกายเพิ่มระดับยาเฟกโซเฟนาดีน, ยาต้านไวรัสริโทนาเวียร์ (ritonavir) เพิ่มระดับยาเซทิริซีนและเฟกโซเฟนาดีน, ยาต้านเชื้อราคีโตโคนาโซล (ketoconazole) ชนิดที่ให้เข้าสู่ร่างกาย ยาต้านจุลชีพอิริโทรมัยซิน (erythromycin) และยายับยั้งการหลั่งกรดไซเมทิดีน (cimetidine) เพิ่มระดับยาลอราทาดีน
- ข้อมูลด้านประสิทธิภาพและความปลอดภัยของยาทั้งหลาย รวมถึง “ยาแก้แพ้ชนิดไม่ง่วง” เป็นข้อมูลสำหรับคนส่วนใหญ่ อย่างไรก็ตามการตอบสนองต่อฤทธิ์ยาในบางคนอาจต่างกันได้ตามความหลากหลายทางพันธุกรรมของแต่ละคน
- ด้วยปัจจัยบางประการดังกล่าวข้างต้น อาจทำให้ผู้ที่ใช้ “ยาแก้แพ้ชนิดไม่ง่วง” มีความเสี่ยงที่จะง่วงได้ ดังนั้นควรระมัดระวังเมื่อต้องทำงานเกี่ยวกับเครื่องจักรกลหรือขับรถเช่นเดียวกับการใช้ยาแก้แพ้กลุ่มดั้งเดิม
แหล่งอ้างอิง/ที่มา
- Fein MN, Fischer DA, O'Keefe AW, Sussman GL. CSACI position statement: newer generation H1-antihistamines are safer than first-generation H1-antihistamines and should be the first-line antihistamines for the treatment of allergic rhinitis and urticaria. Allergy Asthma Clin Immunol 2019. doi: 10.1186/s13223-019-0375-9. Accessed: August 7, 2020.
- Kawauchi H, Yanai K, Wang DY, Itahashi K, Okubo K. Antihistamines for allergic rhinitis treatment from the viewpoint of nonsedative properties. Int J Mol Sci 2019. doi: 10.3390/ijms20010213. Accessed: August 7, 2020.
- Nakamura T, Hiraoka K, Harada R, Matsuzawa T, Ishikawa Y, Funaki Y, et al. Brain histamine H1 receptor occupancy after oral administration of desloratadine and loratadine. Pharmacol Res Perspect 2019. doi: 10.1002/prp2.499. Accessed: August 7, 2020.
- Randall KL, Hawkins CA. Antihistamines and allergy. Aust Prescr 2018; 41:41-5.
- Yanai K, Yoshikawa T, Yanai A, Nakamura T, Iida T, Leurs R, et al. The clinical pharmacology of non-sedating antihistamines. Pharmacol Ther 2017; 178:148-56.
- Mandola A, Nozawa A, Eiwegger T. Histamine, histamine receptors, and antihistamines in the context of allergic responses. LymphoSign J 2019; 6:35-51.
- Shimizu M, Uno T, Sugawara K, Tateishi T. Effects of itraconazole and diltiazem on the pharmacokinetics of fexofenadine, a substrate of P-glycoprotein. Br J Clin Pharmacol 2006; 61:538-44.
- Bartra J, Valero AL, del Cuvillo A, Dávila I, Jáuregui I, Montoro J, et al. Interactions of the H1 antihistamines. J Investig Allergol Clin Immunol. 2006; 16(suppl 1):29-36.
- Ieiri I, Tsunemitsu S, Maeda K, Ando Y, Izumi N, Kimura M, et al. Mechanisms of pharmacokinetic enhancement between ritonavir and saquinavir; micro/small dosing tests using midazolam (CYP3A4), fexofenadine (p-glycoprotein), and pravastatin (OATP1B1) as probe drugs. J Clin Pharmacol 2013; 53:654-61.
- Peytavin G, Gautran C, Otoul C, Cremieux AC, Moulaert B, Delatour F, et al. Evaluation of pharmacokinetic interaction between cetirizine and ritonavir, an HIV-1 protease inhibitor, in healthy male volunteers. Eur J Clin Pharmacol 2005; 61:267-73.
บทความที่ถูกอ่านล่าสุด

|
การปฐมพยาบาลด้วยสมุนไพร: สมุนไพรสำหรับอาการภายนอก 12 วินาทีที่แล้ว |

|
ไม้ประดับมีพิษ….คิดสักนิดก่อนจะปลูก 16 วินาทีที่แล้ว |
|
ยาแก้ปวดข้อ ข้ออักเสบ-กลุ่มเอ็นเสด (NSAIDs) 19 วินาทีที่แล้ว |
|
วิตามินซีกับโรคเกาต์ 21 วินาทีที่แล้ว |

|
ข้อควรรู้เรื่องการใช้ยาพ่นในสุนัขที่มีปัญหาระบบหายใจ 31 วินาทีที่แล้ว |

|
“ตดหมูตดหมา” เพิ่มสมรรถภาพทางเพศได้จริงหรือ? 33 วินาทีที่แล้ว |

|
การฆ่าเชื้อด้วยรังสียูวีซี (UVC) 1 นาทีที่แล้ว |

|
เทมเป้ (Tempeh) อาหารทางเลือกเพื่อสุขภาพ 1 นาทีที่แล้ว |
|
ยาทาภายนอกรักษาโรคเชื้อรา : ยารักษากลากและเกลื้อน 1 นาทีที่แล้ว |
|
เลือดจาง โลหิตจาง กับยาฉีดอีพีโอ (EPO) 1 นาทีที่แล้ว |
