
|
รองศาสตราจารย์ ดร.วิลาสินี หิรัญพานิช ซาโตะ ภาควิชาเภสัชวิทยา คณะเภสัชศาสตร์ มหาวิทยาลัยมหิดล |
|
| 88,726 ครั้ง เมื่อ 1 ช.ม.ที่แล้ว | |
| 2020-12-08 |
นิยามหญิงวัยหมดประจำเดือน หรือหญิงวัยทอง (menopause) คืออะไร
Menopause มีรากศัพท์มาจาก “men” (month) และ “pausis” (cessation) หมายถึง การที่มีการขาดหายไปของเลือดประจำเดือนเกิดขึ้นติดต่อกัน 12 เดือน โดยเกิดภาวะหมดประจำเดือนตามธรรมชาติ (natural menopause) โดยมักเกิดในอายุประมาณ 48-52 ปี หรือเกิดภาวะหมดประจำเดือนอย่างถาวรเนื่องจากการผ่าตัดเอารังไข่ทั้งสองข้างออก (surgical menopause) และภาวะหมดประจำเดือนจากโรคหรือการใช้ยา เช่น โรคเกี่ยวกับระบบภูมิคุ้มกัน หรือ จากการทำเคมีบำบัด (chemotherapy) ในผู้ป่วยโรคมะเร็ง ที่นอกจากจะทำลายเซลล์มะเร็งแล้วอาจทำลายอาจทำลายรังไข่ที่ทำหน้าที่สร้างฮอร์โมนเอสโตรเจน เป็นต้น (1,2)
พบว่าผู้หญิงมากกว่าร้อยละ 45 หรือประมาณ 1.5 ล้านคนมีปัญหาจากอาการแสดงจากภาวะหมดประจำเดือน และร้อยละ 20 จำเป็นต้องได้รับการรักษา โดยมักมีอาการติดต่อกันนานเฉลี่ย 2-5 ปี หรือบางรายอาจเป็นได้นานถึง 12 ปี (2)
หญิงวัยหมดประจำเดือนมีการเปลี่ยนแปลงของฮอร์โมนเพศหญิงอย่างไร
ตามแสดงในรูปที่ 1 ในแต่ละรอบเดือนจะมีการควบคุมการหลั่งฮอร์โมนเพศหญิงผ่านต่อมใต้สมอง (hypothalamus) ซึ่งจะหลั่งฮอร์โมน GnRH ควบคุมให้ต่อมพิทูอิทารี (pituitary gland) หลั่งฮอร์โมน FSH และ LH กระตุ้นรังไข่ (ovary) ให้สร้างและหลั่งฮอร์โมนเอสโตรแจน (estrogen) และโปรเจสเตอโรน (progesterone) ซึ่งเมื่อหลั่งในปริมาณมากพอจะมีการหลั่งฮอร์โมนซึ่งทำหน้าที่ควบคุมแบบย้อนกลับ (negative feedback) ยับยั้งของการทำงานของสมองส่วน hypothalamic ต่อไป 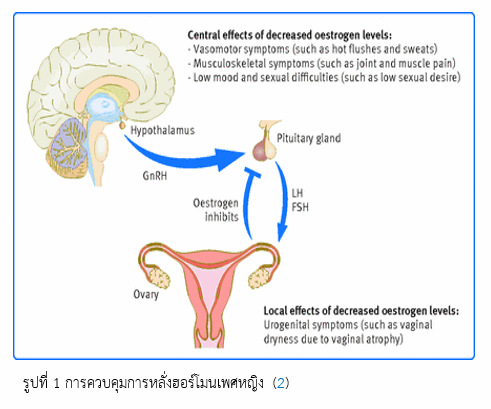
ขณะเกิดภาวะหมดประจำเดือนจะเกิดการขาดฮอร์โมนเพศหญิงโดยเฉพาะเอสโตรเจน ซึ่งสร้างจากรังไข่ที่เกิดการเสื่อมตามอายุที่มากขึ้น นอกจากนั้นมีฮอร์โมนชนิดอื่นที่มีปริมาณลดลง ได้แก่ ฮอร์โมนโปรเจนเตอโรน (progesterone) และเทสโทสเตอโรน (testosterone) ขณะที่ฮอร์โมน follicle stimulating hormone (FSH) และ Luteinizing hormone (LH) มีปริมาณสูงขึ้น เป็นต้น
ภาวะหมดประจำเดือนส่งผลอย่างไรต่อร่างกาย
ภาวะหมดประจำเดือนก่อให้เกิดอาการแสดงหลายอย่าง อาการที่พบได้บ่อย และมีลักษณะเฉพาะเปรียบเสมือนเป็นสัญลักษณ์ของวัยหมดประจำเดือน ได้แก่ อาการที่ทางการแพทย์มีศัพท์เฉพาะเรียกว่า “vasomotor symptoms” ได้แก่ อาการร้อนวูบวาบ (hot flush) โดยเฉพาะบริเวณลำตัวส่วนบน เช่น บริเวณหน้า คอ และอก มักเกิดอาการนานประมาณ 1-5 นาที ร่วมกับ อาการอื่น ได้แก่ เหงื่อออก หนาวสั่น ลำตัวเย็นชื้น วิตกกังวล หรือใจสั่นได้ อาการเหล่านี้อาจรบกวนการใช้ชีวิตประจำวัน และการนอนหลับได้ โดยมักเกิดขึ้นได้ก่อนเข้าสู่ภาวะหมดประจำเดือนหรือเกิดหลังหมดประจำเดือน นานแตกต่างกันแล้วแต่บุคคลได้นานระหว่าง 2-10 ปี นอกจากนั้นอาจเกิดปัญหาทางระบบปัสสาวะและระบบสืบพันธุ์ เช่น ช่องคลอดแห้ง ติดเชื้อและคันในช่องคลอด เจ็บขณะมีเพศสัมพันธ์ได้ รวมทั้งอาการปวดเมื่อยกล้ามเนื้อ และกระดูก เป็นต้น
ผลสืบเนื่องระยะยาว (5-10 ปี) อาจก่อให้เกิดความเสี่ยงต่อการเกิดโรคเรื้อรังที่เกิดจากการขาดฮอร์โมนเอสโตรเจน เช่น โรคกระดูกพรุน (osteoporosis) ซึ่งจะเกิดภาวะกระดูกเปราะหักง่าย แม้เพียงอุบัติเหตุเพียงเล็กน้อย นอกจากนั้นอาจเกิดโรคระบบหัวใจและหลอดเลือด โรคไขมันในเลือดสูง ความเสี่ยงโรคอัลไซเมอร์ เป็นต้น (1-3)
วิธีการใดใช้วินิจฉัยภาวะหมดประจำเดือน
สามารถสังเกตุจากอาการคือ หญิงอายุมากกว่า 45 ปี และไม่มีเลือดประจำเดือนติดต่อกันนานตั้งแต่ 12 เดือนขึ้นไป (1,2) และสามารถวินิจฉัยได้โดยการตรวจระดับฮอร์โมนในเลือด โดยระดับฮอร์โมนที่บ่งบอกการเข้าสู่ภาวะหมดประจำเดือนที่สำคัญ ได้แก่ ระดับ FSH ที่สูงขึ้น และเอสโตรเจนชนิด estradiol (E2) ที่ลดลง เป็นต้น (3)
ปัจจัยใดที่ทำให้หมดประจำเดือนเร็วขึ้น
ข้อมูลในปัจจุบันยังไม่สามารถระบุได้แน่ชัดว่าปัจจัยใดส่งผลต่อการหมดประจำเดือน การศึกษาโดย Bae และคณะ (4) พบว่า การสูบบุหรี่ (สัมพันธ์กับปริมาณและระยะเวลาที่สูบ) ภาวะอ้วน และความเครียด มีความสัมพันธ์อย่างมีนัยสำคัญทางสถิติกับการหมดประจำเดือนเร็วขึ้น นอกจากนั้น ภาวะโภชนาการบกพร่อง การมีรูปร่างผอม การผ่าตัดมดลูกออก (hysterectomy) และ พันธุกรรมมีรายงานความสัมพันธ์กับการหมดประจำเดือนเร็วขึ้นด้วย (3)
ยาชนิดใดใช้รักษาอาการที่เกิดในหญิงหมดประจำเดือน
การรักษาแบบใช้ยา (pharmacologic therapy) ได้แก่
- การให้ฮอร์โมนเพศหญิงทดแทน (hormone replacement therapy: HRT) ใช้เฉพาะผู้ที่มีอาการรุนแรงและไม่มีข้อห้ามใช้ฮอร์โมนเพศหญิงทดแทน
- กลุ่มยาที่ไม่ใช่ฮอร์โมนเพศหญิง (non-hormonal treatment) ได้แก่ กลุ่มยารักษาโรคซึมเศร้า (antidepressant) เช่น ยากลุ่ม SSRIs และ SNRIs ยากลุ่ม selective estrogen receptor modulators (SERMS) ตัวอย่างยาได้แก่ tamoxifen, raloxifene เป็นต้น ยา tibolone และ androgen เป็นต้น
ผลของฮอร์โมนทดแทนในการรักษาอาการที่เกิดจากภาวะหมดประจำเดือน
ฮอร์โมนทดแทนในหญิงวัยหมดประจำเดือน (ที่ไม่มีข้อห้ามใช้ฮอร์โมนทดแทน) จัดว่าเป็นยาที่มีประสิทธิภาพสูงสุด (1st choice) ในการรักษาอาการร้อนวูบวาบ และอารมณ์แปรปรวนจากภาวะหมดประจำเดือน ลดปัญหาเกี่ยวกับช่องคลอด ช่วยส่งผลรักษาและเพิ่มคุณภาพชีวิต โดยใช้ฮอร์โมนชนิดรวม (เอสโตรเจน และโปรเจสเตอโรน) ในผู้ที่มียังไม่ได้ผ่าตัดมดลูกออก และใช้เฉพาะฮอร์โมนชนิดเอสโตรเจนเดี่ยว ในผู้ที่ผ่าตัดมดลูกออกไปแล้ว (hysterectomy) (1-3) และนอกจากจะช่วยบรรเทาอาการร้อนวูบวาบแล้ว ผลระยะยาวมีผลป้องกันการเกิดภาวะกระดูกพรุนอีกด้วย
ฮอร์โมนทดแทนจำเป็นสำหรับใคร
ฮอร์โมนทดแทนมีประโยชน์กับผู้หญิงวัยหมดประจำเดือนบางกลุ่มเท่านั้น ไม่ใช่ว่าหญิงวัยหมดประจำเดือนทุกคนจำเป็นต้องใช้ โดยบุคคลที่ควรใช้ได้แก่หญิงวัยหมดประจำเดือนที่มีอาการเนื่องจากขาดฮอร์โมนเอสโตรเจนอย่างรุนแรงเท่านั้น โดยหากมีอาการเพียงเล็กน้อย ร่างกายจะสามารถปรับตัวได้ และอาการแสดงต่างๆจะทุเลาไปเอง โดยเฉพาะในหญิงหมดประจำเดือนที่มีสุขภาพกายและใจแข็งแรง ออกกำลังกายสม่ำเสมอ ไม่มีความเสี่ยงต่อการเกิดโรคกระดูกพรุน และไม่มีปัจจัยเสี่ยงของโรคหัวใจและหลอดเลือด ไม่จำเป็นต้องกินฮอร์โมนทดแทน
ใครไม่ควรใช้ฮอร์โมนทดแทน
หญิงวัยหมดประจำเดือนที่ไม่ควรใช้ฮอร์โมนทดแทนอย่างเด็ดขาด ได้แก่ ผู้ที่เป็นมะเร็งหรือเนื้องอก หรือมีประวัติครอบครัวที่เป็นมะเร็งที่ไวต่อฮอร์โมนเอสโตรเจน เช่น ผู้ที่เคยเป็นหรือสงสัยมะเร็งมดลูก มะเร็งเยื่อบุโพรงมดลูก และมะเร็งเต้านม เป็นต้น ผู้ที่มีภาวะลิ่มเลือดอุดหลอดเลือดดำ (venous thrombosis) ผู้ที่เป็นโรคตับเฉียบพลัน ผู้ที่มีภาวะเลือดออกผิดปกติทางช่องคลอดโดยไม่ทราบสาเหตุ เป็นต้น (1-3)
โดยสามารถหากจำเป็นต้องใช้ยารักษาอาการจากภาวะหมดประจำเดือน สามารถหลีกเลี่ยงการใช้ฮอร์โมนทดแทนและใช้ยาที่ระบุในข้อ 6.2 ในการรักษาแทนได้ ทั้งนี้ไม่ควรหาซื้อยามารับประทานเอง การรักษาต้องได้รับการวินิจฉัยจากแพทย์เท่านั้น
ฮอร์โมนทดแทนในหญิงวัยหมดประจำเดือนมีรูปแบบอะไรบ้าง
ฮอร์โมนทดแทนในวัยหมดประจำเดือน มีหลายรูปแบบ เช่น แบบชนิดเม็ดรับประทาน ช่วยบรรเทาอาการ ร้อนวูบวาบ อารมณ์แปรปรวน ปวดกล้ามเนื้อ และลดปัญหาเกี่ยวข้องกับทางเพศ และยังมีรูปแบบอื่นให้เลือกใช้ตามความเหมาะสม เช่น แผ่นแปะ เจลทาเฉพาะที่ เป็นต้น โดยยารูปแบบทาเฉพาะที่ช่วยบรรเทาปัญหาเกี่ยวกับช่องคลอด (urogenital symptoms) เช่น ช่องคลอดแห้งและคัน เป็นต้น
ฮอร์โมนทดแทนก่อให้เกิดอาการไม่พึงประสงค์อย่างไร
ผู้ใช้ยาขณะที่บางคนเกิดอาการ เช่น คลื่นไส้ คัดตึงเต้านม น้ำหนักตัวเพิ่ม ปวดศีรษะ ปวดหลัง ปวดท้อง ปวดศีรษะไมเกรน กรณีใช้ฮอร์โมนแบบแปะผิวหนังพบว่าอาจมีการระคายเคืองได้ในผู้ป่วยบางราย กรณีใช้ฮอร์โมนแบบสอดทางช่องคลอดอาจก่อให้เกิดอาการคันช่องคลอด หรือมีสารคัดหลั่งทางช่องคลอดมาก เป็นต้น นอกจากนั้นความเสี่ยงอื่นที่อาจพบได้แก่ ภาวะเลือดออกในช่องคลอดโดยไม่ทราบสาเหตุ (unscheduled vaginal bleeding) ภาวะหลอดเลือดดำอุดตัน (venous thromboembolism: VTE) ภาวะหลอดเลือดสมองอุดตัน (stroke) ความเสี่ยงการเกิดมะเร็งเต้านม เป็นต้น และมีการศึกษาพบว่าการใช้ฮอร์โมนทดแทนรูปแบบแผ่นแปะ และแบบครีมหรือเจลทาเฉพาะที่ ก่อให้เกิดอาการข้างเคียงเกี่ยวกับการเกิดหลอดเลือดดำอุดตันได้ต่ำกว่าแบบยาเม็ดรับประทาน ขณะที่บางคนไม่พบอาการข้างเคียงจากยา (2)
วิธีปฏิบัติตนขณะที่ได้รับการรักษาโดยฮอร์โมนทดแทน
เนื่องจากฮอร์โมนทดแทน มีทั้งประโยชน์และอาจเกิดโทษหากใช้อย่างไม่เหมาะสม ดังนั้นไม่ควรหาซื้อฮอร์โมนทดแทนมารับประทานเอง ต้องให้แพทย์ตรวจร่างกายและวินิจฉัยความเหมาะสมในการใช้เท่านั้น ขณะใช้ฮอร์โมนทดแทนควรรับประทานยาอย่างสม่ำเสมอตามแพทย์สั่งอย่างเคร่งครัด และควรมีการตรวจสุขภาพระหว่างรับประทานยาร่วมด้วย อย่างน้อย 6 เดือน หรือ 1 ปี (2)
มีวิธีการอื่นในการรักษาอาการจากภาวะหมดประจำเดือนหรือไม่
สามารถรักษาได้โดยไม่ใช้ยา (non-pharmacologic therapy) โดยทำการปรับพฤติกรรมลดความเสี่ยง ต่างๆ เช่น พยายามไม่ให้หกล้มเพื่อไม่ให้เสี่ยงต่อการเกิดภาวะกระดูกหัก การออกกำลังกายอย่างเหมาะสม หลีกเลี่ยงการสูบบุหรี่และดื่มสุรา พักผ่อนให้เพียงพอ ฝึกสมาธิทำจิตใจให้แจ่มใส ควบคุมและเลือกชนิดการรับประทานอาหารที่มีประโยชน์ต่อร่างกาย หลีกเลี่ยงการรับประทานอาหารไขมันสูง การสัมผัสแสงแดดอ่อนๆเพื่อให้ได้รับวิตามิน ดี (Vitamin D) อย่างน้อย 800-1,000 U ต่อวัน และ ควรรับประทานแคลเซียมเสริม ในปริมาณ 1,000-1,200 มก. เป็นต้น (1,2)
แหล่งอ้างอิง/ที่มา
- Lee SR, Cho MK, Cho YJ, Chun S, Hong SH, Hwang KR, Jeon GH, Joo JK, Kim SK, Lee DO, Lee DY. The 2020 Menopausal Hormone Therapy Guidelines. Journal of Menopausal Medicine. 2020 Aug;26(2):69.
- Sarri G, Davies M, Lumsden MA; Guideline Development Group. Diagnosis and management of menopause: summary of NICE guidance. BMJ. 2015;351:h5746
- วสกร เสือดี. Menopause. Accessed on Nov 23, 2020: available on https://w1.med.cmu.ac.th/obgyn/index.php?option=com_content&view=article&id=1009:benefit-and-risk-of-postmenopausal-hormone-therapy&catid=45&Itemid=561
- Bae J, Park S, Kwon JW. Factors associated with menstrual cycle irregularity and menopause. BMC women's health. 2018 Dec 1;18(1):36.
บทความที่ถูกอ่านล่าสุด

|
ฤดูฝนพรำ...ระวังโรคติดต่อที่นำโดยยุง 5 วินาทีที่แล้ว |

|
ทานตะวัน 9 วินาทีที่แล้ว |

|
ยาทาสเตียรอยด์สำหรับโรคผิวหนัง 10 วินาทีที่แล้ว |

|
การปฏิบัติตัวเพื่อเตรียมพร้อมสำหรับการตั้งครรภ์ 23 วินาทีที่แล้ว |
|
ยาต้านเกล็ดเลือด รู้ไว้...ปลอดภัยเมื่อใช้ยา 24 วินาทีที่แล้ว |
|
สเต็มเซลล์ (Stem Cell); เซลล์ต้นกำเนิด ตอนที่ 2: รู้จักเซลล์ต้นกำเนิดไอพีเอส ? 1 นาทีที่แล้ว |
|
ยาแก้ปวดข้อ ข้ออักเสบ-กลุ่มเอ็นเสด (NSAIDs) 1 นาทีที่แล้ว |
|
ยารักษาโรคกระดูกพรุน ใช้อย่างไร? 1 นาทีที่แล้ว |

|
หญ้าฝรั่น ... เครื่องเทศที่แพงที่สุดในโลก!!! 1 นาทีที่แล้ว |

|
ลำไย...คุณค่าที่มากกว่าความหวาน 1 นาทีที่แล้ว |
