
|
รองศาสตราจารย์ ดร. เภสัชกรหญิง นงลักษณ์ สุขวาณิชย์ศิลป์ หน่วยคลังข้อมูลยา คณะเภสัชศาสตร์ มหาวิทยาลัยมหิดล |
|
| 19,812 ครั้ง เมื่อ 1 วันที่แล้ว | |
| 2022-02-07 |
ภาวะไขมันในเลือดสูงอาจมีโคเลสเตอรอลสูงหรือไตรกลีเซอไรด์สูง หรือทั้งสองอย่าง การมีไขมันในเลือดสูงโดยเฉพาะชนิดแอลดีแอล-โคเลสเตอรอล (LDL-cholesterol) อาจทำให้หลอดเลือดแดงแข็งและเกิดการตีบหรืออุดตัน ทำให้อวัยวะบางแห่งเสี่ยงต่อการขาดเลือดไปเลี้ยงอย่างฉับพลัน เช่นที่หัวใจซึ่งเป็นอันตรายถึงชีวิตได้ ยาลดไขมันในเลือดชนิดรับประทานที่ใช้เป็นยาหลักในการรักษาภาวะไขมันในเลือดสูงคือยาในกลุ่มสแตติน (statins) อย่างไรก็ตามในผู้ที่มีความเสี่ยงสูงมากต่อการเกิดอันตรายดังกล่าวซึ่งยาในกลุ่มสแตตินโดยลำพังหรือเสริมด้วยยารับประทานชนิดอื่นแล้ว แต่ยังให้ผลลดไขมันในเลือดไม่ถึงเป้าหมายที่ต้องการ จำเป็นต้องใช้ยาอื่นที่มีกลไกการออกฤทธิ์ต่างออกไป ยาที่มีบทบาทมากในขณะนี้คือยายับยั้งพีซีเอสเค-9 (PCSK9 inhibitors) เป็นยาที่มีประสิทธิภาพดีในการลดแอลดีแอล-โคเลสเตอรอล ยาในกลุ่มดังกล่าวที่มีใช้อยู่ขณะนี้เป็นชนิดยาฉีด (ยาชนิดรับประทานอยู่ระหว่างการศึกษาทางคลินิก) นอกจากนี้ยังมียาลดไขมันในเลือดชนิดฉีดที่มีกลไกการออกฤทธิ์อย่างอื่นอีก ในบทความนี้ให้ข้อมูลทั่วไปเกี่ยวกับไขมันในเลือดและผลเสียต่อร่างกายที่เกิดจากภาวะไขมันในเลือดสูง ยาลดไขมันในเลือดชนิดฉีดโดยเฉพาะยาลดแอลดีแอล-โคเลสเตอรอล การออกฤทธิ์และผลไม่พึงประสงค์ของยา พร้อมทั้งข้อแนะนำเมื่อต้องใช้ยาลดไขมันในเลือดชนิดฉีด
ไขมันในเลือด
ไขมันในเลือดมีทั้งกรดไขมัน (fatty acid), ฟอสโฟลิพิด (phospholipid), ไตรกลีเซอไรด์ (triglyceride) และโคเลสเตอรอล (cholesterol) กรดไขมันมีความจำเป็นต่อร่างกายเนื่องจากเป็นส่วนประกอบของเนื้อเยื่อไขมันและโครงสร้างอื่น และเป็นแหล่งสะสมพลังงาน จึงต้องได้รับกรดไขมันจากอาหารในปริมาณที่เพียงพอ ฟอสโฟลิพิดเป็นไขมันชนิดที่โครงสร้างมีทั้งส่วนที่ชอบน้ำและไม่ชอบน้ำ ได้จากอาหารและร่างกายสร้างขึ้น เป็นส่วนประกอบของเยื่อหุ้มเซลล์และโครงสร้างรอบนอกของอนุภาคไลโพโปรตีน (lipoprotein ซึ่งมีกล่าวต่อไป) ส่วนไตรกลีเซอไรด์พบมากในเนื้อเยื่อไขมัน ไตรกลีเซอไรด์ในเลือดมาจากอาหารซึ่งรวมอยู่ในไลโพโปรตีนชนิดไคโลไมครอน (chylomicron) และไตรกลีเซอไรด์ที่รวมอยู่ในไลโพโปรตีนความหนาแน่นต่ำมากหรือวีแอลดีแอล (VLDL) ซึ่งสร้างที่ตับ การสร้างวีแอลดีแอลมากเกินไปอาจเนื่องมาจากพันธุกรรม, การรับประทานอาหารที่มีคาร์โบไฮเดรตสูง, การดื่มสุรา, การเป็นโรค เช่น โรคอ้วน โรคเบาหวาน โรคไตเรื้อรัง เป็นต้น ส่วนโคเลสเตอรอลเป็นสารประเภทสเตอรอล (sterol) มีโครงสร้างหลักเช่นเดียวกับพวกสเตียรอยด์ทั้งหลาย สร้างโดยเซลล์ตับเป็นส่วนใหญ่ การสร้างโคเลสเตอรอลมีหลายขั้นตอนและมีเอนไซม์เกี่ยวข้องมากมาย รวมถึงเอนไซม์เอชเอ็มจี-โคเอ รีดักเทส (3-hydroxy-3-methylglutaryl coenzyme A reductase หรือ HMG-CoA reductase) ซึ่งยาในกลุ่มสแตตินออกฤทธิ์ยับยั้งการทำงานของเอนไซม์นี้ โคเลสเตอรอลเป็นส่วนประกอบในเยื่อหุ้มเซลล์และเป็นสารตั้งต้นที่ใช้ในการสังเคราะห์ฮอร์โมนประเภทสเตียรอยด์ (ได้แก่ ฮอร์โมนจากต่อมหมวกไตและฮอร์โมนเพศ) น้ำดี และวิตามินดี จึงมีความจำเป็นต่อการดำรงชีพ โดยปกติตับจะสร้างโคเลสเตอรอลอย่างเพียงพอกับความต้องการของร่างกาย โคเลสเตอรอลจากอาหารจึงเป็นส่วนเกิน
ไขมันในไลโพโปรตีน
ไขมันในเลือดอาจอยู่ในรูปอิสระหรืออยู่เป็นอนุภาคไลโพโปรตีน (lipoprotein) ร่วมกับสารอื่น การอยู่ในรูปไลโพโปรตีนช่วยให้ไขมันซึ่งไม่ละลายน้ำสามารถเคลื่อนที่ไปในกระแสเลือดได้ โปรตีนที่อยู่ในอนุภาคไลโพโปรตีนเรียกว่าอะโปไลโพโปรตีน (apolipoprotein) ซึ่งอะโปไลโพโปรตีนและฟอสโฟลิพิด (ซึ่งโครงสร้างมีทั้งส่วนที่ชอบน้ำและไม่ชอบน้ำ) อยู่รอบนอกของอนุภาคไลโพโปรตีน และมีโคเลสเตอรอลอิสระซึ่งละลายน้ำได้เล็กน้อยร่วมอยู่รอบนอกนี้ด้วย ส่วนแกนของอนุภาคไลโพโปรตีนมีโคเลสเตอรอลในรูปเอสเทอร์และไตรกลีเซอไรด์ อะโปไลโพโปรตีนแบ่งเป็นหลายชนิด ตัวอย่างเช่น อะโปไลโพโปรตีนเอ-I หรืออะโปเอ-1 (apolipoprotein A-I หรือ apoA1) เป็นโปรตีนในโครงสร้างของอนุภาคไลโพโปรตีนชนิดเอชดีแอล (มีกล่าวต่อไป), อะโปไลโพโปรตีนบี-100 หรืออะโปบี-100 (apolipoprotein B-100 หรือ apoB100) เป็นโปรตีนในโครงสร้างของอนุภาคไลโพโปรตีนชนิดแอลดีแอลและวีแอลดีแอล (มีกล่าวต่อไป) ไลโพโปรตีนแต่ละชนิดมีส่วนประกอบที่เป็นไขมันและโปรตีนในปริมาณแตกต่างกัน ทำให้แบ่งไลโพโปรตีนตามความหนาแน่นจากน้อยที่สุด (ในส่วนประกอบมีปริมาณไขมันมากที่สุดและมีโปรตีนน้อยที่สุด) ไปสู่ความหนาแน่นมากที่สุด (ในส่วนประกอบมีปริมาณไขมันน้อยที่สุดและมีโปรตีนมากที่สุด) ออกเป็นดังนี้ (1) ไคโลไมครอน หรือไลโพโปรตีนความหนาแน่นต่ำมากสุด หรือยูแอลดีแอล (chylomicron หรือ ultra low-density lipoprotein หรือ ULDL) ทำหน้าที่ขนส่งไตรกลีเซอไรด์ที่มาจากอาหาร จากลำไส้เล็กไปยังเนื้อเยื่อต่าง ๆ (2) ไลโพโปรตีนความหนาแน่นต่ำมาก หรือวีแอลดีแอล (very low density lipoprotein หรือ VLDL) สร้างจากตับและมีไตรกลีเซอไรด์ปริมาณมากเช่นกัน (3) ไลโพโปรตีนความหนาแน่นปานกลาง หรือไอดีแอล (intermediate density lipoprotein หรือ IDL) ซึ่งเกิดจากวีแอลดีแอลที่สูญเสียไตรกลีเซอไรด์ พบในเลือดช่วงเวลาสั้น (4) ไลโพโปรตีนความหนาแน่นต่ำหรือแอลดีแอล (low density lipoprotein หรือ LDL) ซึ่งเกิดจากวีแอลดีแอลที่สูญเสียไตรกลีเซอไรด์เช่นกัน และ (5) ไลโพโปรตีนความหนาแน่นสูง หรือเอชดีแอล (high density lipoprotein หรือ HDL) ซึ่งสร้างที่ตับ (เป็นส่วนใหญ่) และลำไส้เล็ก
การกำจัดไขมันในเลือด
การกำจัดโคเลสเตอรอลในเลือดผ่านตัวรับแอลดีแอลและบทบาทของพีซีเอสเค-9 แอลดีแอล-โคเลสเตอรอลในเลือดส่วนใหญ่ถูกกำจัดโดยเก็บเข้าสู่เซลล์ตับผ่านตัวรับแอลดีแอล (LDL receptor) โดยใช้อะโปไลโพโปรตีนบี-100 บนแอลดีแอลจับกับตัวรับดังกล่าว ด้วยเหตุนี้ตัวรับแอลดีแอลที่ตับจึงมีบทบาทสำคัญในการทำให้ระดับแอลดีแอล-โคเลสเตอรอลในเลือดลดลง ในร่างกายมีพีซีเอสเค-9 (proprotein convertase subtilisin kexin type 9 หรือ PCSK9) ซึ่งเป็นเอนไซม์ที่มีบทบาทในการลดจำนวนตัวรับแอลดีแอล เป็นกลไกหนึ่งในการควบคุมสมดุลโคเลสเตอรอลในเลือด หากพีซีเอสเค-9 ทำงานมากจะทำให้มีแอลดีแอล-โคเลสเตอรอลในเลือดสูง การคิดค้นยาที่มีฤทธิ์ยับยั้งการทำงานของเอนไซม์นี้ (มีกล่าวต่อไป) จึงช่วยลดแอลดีแอล-โคเลสเตอรอลในเลือดได้
การกำจัดไตรกลีเซอไรด์ในเลือดโดยไลโพโปรตีนไลเปส ทั้งไคโลไมครอนและวีแอลดีแอลจัดเป็นไลโพโปรตีนชนิดที่มีไตรกลีเซอไรด์มาก (triglyceride-rich lipoprotein) ซึ่งไลโพโปรตีนไลเปส (lipoprotein lipase) เป็นเอนไซม์ที่ย่อยไตรกลีเซอไรด์ในไลโพโปรตีนเหล่านี้ให้เป็นกรดไขมันและโมโนกลีเซอไรด์ (monoglyceride) ไลโพโปรตีนไลเปสมีบทบาทหลายอย่างและมีความซับซ้อน นอกจากการย่อยไตรกลีเซอไรด์ในไลโพโปรตีนแล้วยังช่วยให้ไลโพโปรตีนทั้งหลายจับกับตัวรับได้ดี จึงช่วยในการนำไลโพโปรตีนเข้าสู่เซลล์ต่าง ๆ แต่เอนไซม์นี้ถูกยับยั้งด้วยโปรตีนบางชนิด เช่น แองจิโอปอยอีติน-ไลค์โปรตีน 3 (angiopoietin-like protein 3 หรือ ANGPTL3) ซึ่งโปรตีนนี้สร้างที่ตับเป็นส่วนใหญ่ นอกจากการยับยั้งไลโพโปรตีนไลเปสแล้วโปรตีนนี้ยังยับยั้งเอนไซม์เอนโดทิเลียลไลเปส (endothelial lipase) ได้ด้วย ซึ่งเอนไซม์ชนิดหลังมีบทบาทในเมแทบอลิซึมของเอชดีแอล ดังนั้นแองจิโอปอยอีติน-ไลค์โปรตีน 3 จึงลดการกำจัดไตรกลีเซอไรด์ในเลือด และยังทำให้ทั้งแอลดีแอล-โคเลสเตอรอลและเอชดีแอล-โคเลสเตอรอลในเลือดเพิ่มขึ้น ยาที่ยับยั้งแองจิโอปอยอีติน-ไลค์โปรตีน 3 (มีกล่าวต่อไป) จึงนำมาใช้ลดไตรกลีเซอไรด์และแอลดีแอล-โคเลสเตอรอลในเลือด (แต่จะมีผลทำให้เอชดีแอล-โคเลสเตอรอลในเลือดลดลงได้)
ภาวะไขมันในเลือดสูงและผลเสียต่อร่างกาย
ไขมันในเลือดชนิดหลักที่มีการวัดระดับเพื่อประเมินความเสี่ยงต่อการเกิดผลเสียต่อร่างกาย คือ แอลดีแอล-โคเลสเตอรอล (LDL-cholesterol หรือโคเลสเตอรอลที่ติดไปกับไลโพโปรตีนความหนาแน่นต่ำ), เอชดีแอล-โคเลสเตอรอล (HDL-cholesterol หรือโคเลสเตอรอลที่ติดไปกับไลโพโปรตีนความหนาแน่นสูง) และไตรกลีเซอไรด์ ภาวะไขมันในเลือดผิดปกติ (dyslipidemia) โดยเฉพาะภาวะไขมันในเลือดสูง (hyperlipidemia) อาจมีโคเลสเตอรอลสูง (วัดค่าแอลดีแอล-โคเลสเตอรอลหรือค่าโคเลสเตอรอลรวม) หรือไตรกลีเซอไรด์สูง หรือทั้งสองอย่าง ภาวะไขมันในเลือดสูงโดยเฉพาะอย่างยิ่งชนิดแอลดีแอล-โคเลสเตอรอลสูงทำให้เกิดผลเสียต่อร่างกาย บางคนจึงเรียกแอลดีแอล-โคเลสเตอรอลว่า “โคเลสเตอรอลชนิดไม่ดี (bad cholesterol)” เนื่องจากทำให้ผนังหลอดเลือดแดงอักเสบและเกิดการสะสมของไขมัน (มีทั้งโคเลสเตอรอล โคเลสเตอรอลเอสเทอร์และฟอสโฟลิพิด) ร่วมกับเซลล์เม็ดเลือดขาว แคลเซียมและเนื้อเยื่อเส้นใย เกิดเป็น “atherosclerotic plaque” (รูปที่ 1) ทำให้ผนังหลอดเลือดแดงนูนและเกิดหลอดเลือดแดงแข็ง จนอาจเป็นเหตุให้หลอดเลือดแดงตีบและอุดตันได้ ทำให้เกิดโรคหัวใจ โรคสมองและโรคของอวัยวะส่วนปลายที่มีสาเหตุจากการขาดเลือดไปเลี้ยง ซึ่งการขาดเลือดไปเลี้ยงหัวใจอาจเสี่ยงต่อการเสียชีวิตฉับพลันได้ ระดับแอลดีแอล-โคเลสเตอรอลในเลือดไม่ควรเกิน 130 มิลลิกรัม/เดซิลิตร ผู้ที่มีความเสี่ยงสูงต่อการเกิดอันตรายจากโรคหัวใจหรือโรคสมองขาดเลือดที่เนื่องจากหลอดเลือดแดงแข็ง โดยเฉพาะผู้ที่มีโรคอื่นร่วมด้วย (เช่น โรคเบาหวาน โรคไตเรื้อรัง) ค่าแอลดีแอล-โคเลสเตอรอลควรต่ำกว่า 100 มิลลิกรัม/เดซิลิตร หรือบางรายควรเหลือต่ำกว่าครึ่งหนึ่งของค่าที่ระบุข้างต้น ส่วนเอชดีแอล-โคเลสเตอรอลหรือที่บางคนเรียกว่า “โคเลสเตอรอลชนิดดี (good cholesterol)” เนื่องจากช่วยพาไขมัน (ทั้งโคเลสเตอรอลและฟอสโฟลิพิด) จากเซลล์หรือจากไลโพโปรตีนชนิดอื่นกลับเข้าตับเพื่อการกำจัดต่อไป ในผู้ชายเอชดีแอล-โคเลสเตอรอลไม่ควรต่ำกว่า 40 มิลลิกรัม/เดซิลิตร และในผู้หญิงไม่ควรต่ำกว่า 50 มิลลิกรัม/เดซิลิตร บางครั้งแอลดีแอล-โคเลสเตอรอลอาจไม่สูงมากแต่การมีเอชดีแอล-โคเลสเตอรอลต่ำเกินจะทำให้มีความเสี่ยงต่อการเกิดผลเสียที่กล่าวข้างต้นได้เช่นกัน ส่วนค่าโคเลสเตอรอลรวม (โคเลสเตอรอลในไลโพโปรตีนชนิดต่าง ๆ ทั้งแอลดีแอล เอชดีแอลและวีแอลดีแอล) ควรต่ำกว่า 200 มิลลิกรัม/เดซิลิตร ส่วนการมีไตรกลีเซอไรด์ในเลือดสูงจะเพิ่มความเสี่ยงต่อการเกิดโรคที่มีสาเหตุจากหลอดเลือดแดงแข็งได้เช่นกัน โดยเฉพาะหากเกิดร่วมกับการมีเอชดีแอล-โคเลสเตอรอลในระดับต่ำ (เช่น มีระดับไตรกลีเซอไรด์เกิน 200 มิลลิกรัม/เดซิลิตร และมีเอชดีแอล-โคเลสเตอรอลน้อยกว่า 40 มิลลิกรัม/เดซิลิตร) ค่าไตรกลีเซอไรด์ในเลือดควรต่ำกว่า 150 มิลลิกรัม/เดซิลิตร หากมีระดับสูงกว่า 500 มิลลิกรัม/เดซิลิตร นอกจากจะยิ่งเพิ่มความเสี่ยงต่อการเกิดโรคที่มีสาเหตุจากหลอดเลือดแดงแข็งแล้ว ยังอาจทำให้เกิดภาวะตับอ่อนอักเสบเฉียบพลันได้ 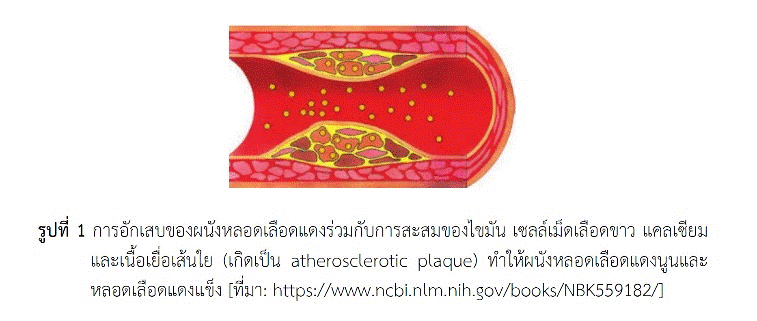
บทบาทของยาลดไขมันในเลือดชนิดฉีด
การรักษาภาวะไขมันในเลือดสูงเริ่มด้วยการรักษาโดยไม่ใช้ยา เช่น การปรับเปลี่ยนพฤติกรรมการบริโภคอาหาร โดยลดอาหารประเภทไขมัน อาหารทอด อาหารหวาน อาหารที่มีโคเลสเตอรอลสูง (ประเภทเนื้อสัตว์ นม ไข่แดง), การลดหรือเลิกดื่มแอลกอฮอล์, การออกกำลังกายสม่ำเสมอ, การให้ความร่วมมือในการรักษาโรคที่เป็นอยู่ เช่น โรคเบาหวาน โรคไตเรื้อรัง หากยังควบคุมระดับไขมันในเลือดไม่ได้ตามเป้าหมายจึงใช้ยาร่วมด้วย ยาที่เลือกใช้เป็นอันดับแรกคือยาในกลุ่มสแตติน (statins) หรือเรียกตามการออกฤทธิ์ว่ายายั้บยั้งเอชเอ็มจี-โคเอ รีดักเทส (HMG-CoA reductase inhibitors) ซึ่งออกฤทธิ์ยับยั้งการสร้างโคเลสเตอรอล ยาในกลุ่มนี้มีหลายชนิด ได้แก่ โลวาสแตติน (lovastatin), ซิมวาสแตติน (simvastatin), พราวาสแตติน (pravastatin), ฟลูวาสแตติน (fluvastatin), อะทอร์วาสแตติน (atorvastatin), โรซูวาสแตติน (rosuvastatin) และพิทาวาสแตติน (pitavastatin) โดยอาจใช้เดี่ยวหรือใช้ร่วมกับยาอื่น เช่น อีเซทิไมบ์ (ezetimibe) ซึ่งเป็นยาลดการดูดซึมโคเลสเตอรอลจากลำไส้เล็ก ยาลดไขมันในเลือดที่กล่าวมานี้เพิ่มการสังเคราะห์ตัวรับแอลดีแอลได้ด้วย (อาจมีผลโดยตรงหรือโดยอ้อม) จึงเป็นการช่วยลดแอลดีแอล-โคเลสเตอรอลในเลือดอีกทางหนึ่งด้วย อย่างไรก็ตามในผู้ที่มีความเสี่ยงต่อการเกิดอันตรายจากโรคหัวใจหรือสมองขาดเลือด หรือโรคของอวัยวะส่วนปลายขาดเลือดที่มีสาเหตุจากหลอดเลือดแดงแข็ง ทั้งในผู้ที่เคยเกิดเหตุการณ์ดังกล่าวมาก่อนหรือผู้ที่มีภาวะแอลดีแอล-โคเลสเตอรอลสูงมากและยังควบคุมระดับไขมันในเลือดไม่ได้ตามเป้าหมาย แม้ใช้ยาในกลุ่มสแตตินในขนาดสูงสุดเท่าที่จะทนได้แล้วก็ตาม ผู้ป่วยเหล่านี้จำเป็นต้องได้รับยาลดไขมันชนิดอื่นที่มีการออกฤทธิ์แตกต่างออกไป ทางเลือกหนึ่งคือการใช้ยาลดมันในเลือดที่ออกฤทธิ์ยับยั้งพีซีเอสเค-9 (PCSK9 inhibitors) ซึ่งเป็นยาที่มีประสิทธิภาพดีและมีบทบาทมากในขณะนี้ ปัจจุบันยาที่มีฤทธิ์ดังกล่าวล้วนเป็นยาชนิดฉีด นอกจากนี้ยังมียาฉีดชนิดอื่นซึ่งมีการออกฤทธิ์แตกต่างจากยาในกลุ่มสแตตินและมีประสิทธิภาพดีในการลดไขมันในเลือด ยาชนิดฉีดเหล่านี้บางอย่างฉีดเพียงปีละ 2 ครั้งจึงเพิ่มความสะดวกในการใช้ยา นอกจากนี้บางผลิตภัณฑ์ทำในรูปแบบที่ผู้ใช้สามารถฉีดยาได้ด้วยตนเอง
ยาลดไขมันในเลือดชนิดฉีดและการออกฤทธิ์
ยาลดไขมันในเลือดชนิดฉีดมีการออกฤทธิ์แตกต่างกันไป นำมาใช้ร่วมกับการควบคุมอาหาร อาจใช้เดี่ยวหรือใช้ร่วมกับยาลดไขมันในเลือดชนิดอื่น (เช่น ยาในกลุ่มสแตติน) โดยใช้รักษาภาวะไขมันในเลือดสูงในผู้ที่มีความเสี่ยงสูงต่อการเกิดอันตรายจากโรคหัวใจหรือสมองขาดเลือด หรือโรคของอวัยวะส่วนปลายขาดเลือดที่มีสาเหตุจากหลอดเลือดแดงแข็ง ซึ่งยาที่ใช้อยู่ยังลดโคเลสเตอรอลไม่ถึงเป้าหมายที่ต้องการแม้จะใช้ในขนาดสูง และใช้รักษาภาวะโคเลสเตอรอลสูงจากพันธุกรรม (ชนิด heterozygous familial hypercholesterolaemia หรือ homozygous familial hypercholesterolemia หรือทั้งสองอย่าง) เมื่อใช้ยาอันดับแรกแล้วให้ผลการรักษาไม่เพียงพอ ยาลดไขมันในเลือดชนิดฉีดส่วนใหญ่ใช้ฉีดเข้าใต้ผิวหนังและมีรูปแบบที่สามารถฉีดยาได้ด้วยตนเอง แต่ยาบางชนิดใช้หยดเข้าหลอดเลือดดำจึงต้องให้ยาในสถานพยาบาล ยาที่จะกล่าวถึงจำแนกตามการออกฤทธิ์ได้ดังนี้ (สำหรับรูปแบบยาและความแรง วิธีใช้ และผลไม่พึงประสงค์ ดูในตารางที่ 1) 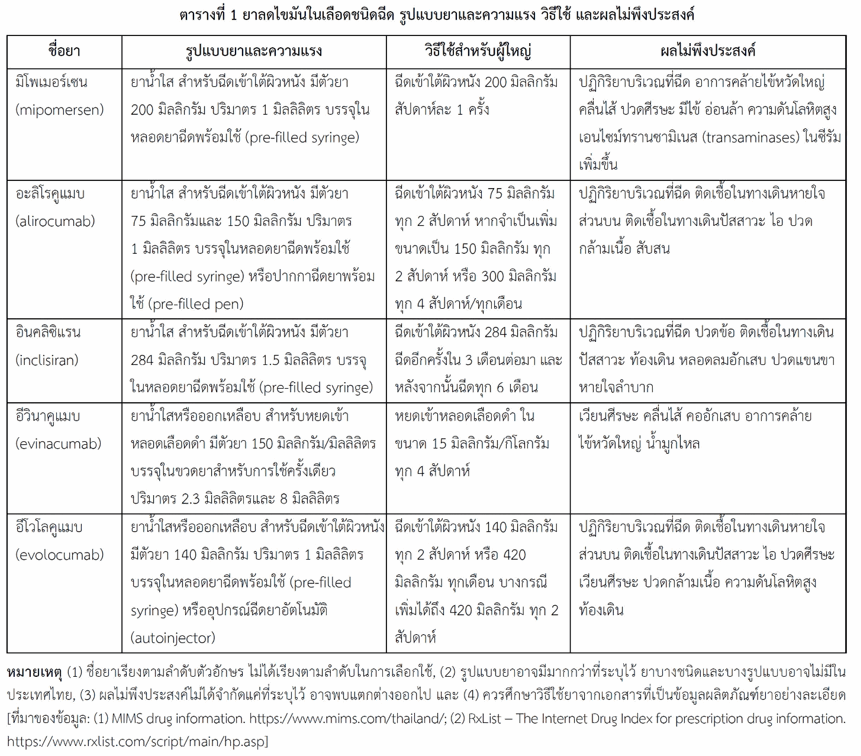
- ยายับยั้งพีซีเอสเค-9 (protein convertase subtilisin/kexin type 9 inhibitors หรือ PCSK9 inhibitors) เอนไซม์พีซีเอสเค-9 ทำให้จำนวนตัวรับแอลดีแอลลดลงดังกล่าวแล้วข้างต้น จึงลดการกำจัดแอลดีแอล-โคเลสเตอรอลในเลือด ทำให้มีแอลดีแอล-โคเลสเตอรอลในเลือดสูง ยายับยั้งพีซีเอสเค-9 จึงช่วยลดแอลดีแอล-โคเลสเตอรอลได้ ปัจจุบันเป็นยาที่มีบทบาทมากในผู้ที่ใช้ยาในกลุ่มสแตตินในขนาดสูงแล้วแต่ยังลดแอลดีแอล-โคเลสเตอรอลไม่ได้ตามเป้าหมาย แบ่งออกเป็นกลุ่มย่อยดังนี้
1.1 กลุ่มโมโนโคลนอลแอนติบอดี ตัวอย่างยาได้แก่ อะลิโรคูแมบ (alirocumab) และอีโวโลคูแมบ (evolocumab) ทั้งอะลิโรคูแมบ (เป็น human IgG1 monoclonal antibody) และอีโวโลคูแมบ (เป็น human IgG2 monoclonal antibody) ออกฤทธิ์จับจำเพาะกับพีซีเอสเค-9 ทำให้เอนไซม์นี้ทำงานไม่ได้ ทำให้ตัวรับแอลดีแอลมากขึ้นจึงเพิ่มการกำจัดแอลดีแอล-โคเลสเตอรอลในเลือด ยาทั้งสองชนิดนี้ใช้ฉีดเข้าใต้ผิวหนังทุก 2 สัปดาห์หรือทุก 4 สัปดาห์/ทุกเดือน ซึ่งขึ้นกับขนาดยา
1.2 กลุ่มอาร์เอ็นเอสังเคราะห์ (small interfering RNA หรือ siRNA) ตัวอย่างยาได้แก่ อินคลิซิแรน (inclisiran) ออกฤทธิ์ลดการแสดงออกของยีนที่สร้างพีซีเอสเค-9 จึงลดการสร้างเอนไซม์พีซีเอสเค-9 ที่ตับ ทำให้ตัวรับแอลดีแอลมากขึ้นจึงเพิ่มการกำจัดแอลดีแอล-โคเลสเตอรอลในเลือด ใช้ฉีดเข้าใต้ผิวหนังทุก 6 เดือน - ยาลดการสร้างอะโปไลโพโปรตีนบี-100 อะโปไลโพโปรตีนบี-100 เป็นโปรตีนในโครงสร้างของวีแอลดีแอลและแอลดีแอลดังกล่าวแล้วข้างต้น ยาที่ลดการสร้างอะโปไลโพโปรตีนบี-100 จึงยับยั้งการสร้างวีแอลดีแอลและทำให้มีแอลดีแอลน้อยลงด้วย จึงช่วยลดแอลดีแอล-โคเลสเตอรอลในเลือด ตัวอย่างยาได้แก่ มิโพเมอร์เซน (mipomersen) มีโครงสร้างเป็นโอลิโกนิวคลีโอไทด์ (oligonucleotide) ออกฤทธิ์จับกับเอ็มอาร์เอนเอ (messenger RNA) ที่ใช้สร้างอะโปไลโพโปรตีนบี-100 จึงขัดขวางการสร้างโปรตีนนี้ ใช้ฉีดเข้าใต้ผิวหนังสัปดาห์ละ 1 ครั้ง ยานี้มีผลไม่พึงประสงค์ค่อนข้างมากโดยเฉพาะผลเสียต่อตับ
- ยายั้บยั้งแองจิโอปอยอีติน-ไลค์โปรตีน 3 (angiopoietin-like protein 3 inhibitors หรือ ANGPTL3 inhibitors) ดังได้กล่าวข้างต้นแล้วว่าเอนไซม์ไลโพโปรตีนไลเปสมีฤทธิ์ย่อยไตรกลีเซอไรด์ในไลโพโปรตีนชนิดที่มีไตรกลีเซอไรด์มาก (ไคโลไมครอนและวีแอลดีแอล) และยังมีส่วนทำให้ไลโพโปรตีนทั้งหลายจับกับตัวรับได้ดีจึงช่วยในการนำไลโพโปรตีนเข้าสู่เซลล์ต่าง ๆ ด้วยเหตุนี้ไลโพโปรตีนไลเปสจึงมีบทบาทในการทำให้ไตรกลีเซอไรด์และแอลดีแอล-โคเลสเตอรอลในเลือดลดลง แต่เอนไซม์นี้ถูกยับยั้งด้วยแองจิโอปอยอีติน-ไลค์โปรตีน 3 (โปรตีนนี้ยังยับยั้งเอนโดทิเลียลไลเปสได้ด้วย) ดังนั้นยายั้บยั้งแองจิโอปอยอีติน-ไลค์โปรตีน 3 จึงทำให้ไลโพโปรตีนไลเปส (และเอนโดทิเลียลไลเปส) กลับมาทำงานได้ ทำให้ไตรกลีเซอไรด์และแอลดีแอล-โคเลสเตอรอลลดลง (และยังมีผลทำเอชดีแอล-โคเลสเตอรอลลดลงได้ด้วย เนื่องจากเอนโดทิเลียลไลเปสกลับมาทำงานได้) ตัวอย่างยาได้แก่ อีวินาคูแมบ (evinacumab) ซึ่งเป็นยาประเภทโมโนโคลนอลแอนติบอดี (ชนิด human IgG4 monoclonal antibody) ที่ออกฤทธิ์จับจำเพาะกับแองจิโอปอยอีติน-ไลค์โปรตีน 3 จึงยับยั้งการทำงานของโปรตีนนี้ ยานี้ใช้หยดเข้าหลอดเลือดดำทุก 4 สัปดาห์
ผลไม่พึงประสงค์ของยาลดไขมันในเลือดชนิดฉีด
ยาลดไขมันในเลือดชนิดฉีดทำให้เกิดผลไม่พึงประสงค์บางอย่าง เช่น ปฏิกิริยาบริเวณที่ฉีด (อาจเกิดอาการปวด คัน บวม รอยแดง รอยช้ำ) อาการคล้ายไข้หวัดใหญ่ คลื่นไส้ ปวดศีรษะ ติดเชื้อที่ทางเดินหายใจส่วนบน ติดเชื้อที่ทางเดินปัสสาวะ เอนไซม์ทรานซามิเนส (transaminases) ในซีรัมเพิ่มขึ้น (โดยเฉพาะมิโพเมอร์เซน) นอกจากนี้อาจเกิดการแพ้ยา (รวมถึงส่วนประกอบใด ๆ ในตำรับ) หากเกิดการแพ้ยาจะห้ามใช้ยาชนิดนั้นอีก (ผลไม่พึงประสงค์ของยาแต่ละชนิดดูตารางที่ 1)
ข้อแนะนำเกี่ยวกับการใช้ยาลดไขมันในเลือดชนิดฉีด
- ห้ามใช้ในผู้ที่แพ้ยา ไม่ว่าจะแพ้ต่อส่วนประกอบชนิดใดในตำรับ
- ยาลดไขมันในเลือดชนิดฉีด ใช้เมื่อยาชนิดหลักให้ผลลดไขมันในเลือดโดยเฉพาะแอลดีแอล-โคเลสเตอรอลได้ไม่เพียงพอแม้ใช้ยาในขนาดสูงแล้วก็ตาม
- ยาลดไขมันในเลือดชนิดฉีดใช้ร่วมกับการควบคุมอาหาร อาจใช้โดยลำพังหรือใช้ร่วมกับยาลดไขมันในเลือดชนิดเดิมที่ใช้อยู่
- ในกรณีที่เป็นยาชนิดฉีดเองได้ บุคลากรทางการแพทย์จะแนะนำวิธีฉีดยาให้ อย่าฉีดยาเองโดยที่ยังไม่ได้ผ่านการเรียนรู้วิธีฉีดที่ถูกต้อง และควรศึกษาเพิ่มเติมจากเอกสารที่เป็นข้อมูลผลิตภัณฑ์ยานั้น
- เมื่อต้องฉีดยาเอง ตำแหน่งที่ฉีดยาเข้าใต้ผิวหนังอาจเป็น ต้นขา ต้นแขน หรือหน้าท้อง ซึ่งบริเวณนั้นต้องมีลักษณะปกติ ไม่บวม ไม่แดง ไม่มีรอยช้ำหรือเป็นก้อนแข็ง, ยาที่จะฉีดต้องใส ไม่มีตะกอนหรือสิ่งแปลกปลอม, หากยาที่จะฉีดเก็บอยู่ในตู้เย็นให้นำยาออกมาแล้วรอจนถึงอุณหูมิห้องก่อนฉีด, ในการฉีดยาเข้าใต้ผิวหนังแต่ละครั้งควรเปลี่ยนตำแหน่งที่ฉีดใหม่ และหากต้องฉีด 2 เข็มในคราวเดียวกันให้ฉีดคนละตำแหน่ง
- การเก็บยา บางชนิดให้เก็บในตู้เย็นที่ 2-8 องศาเซลเซียส (ห้ามแช่แข็ง) แต่บางชนิดให้เก็บที่อุณหภูมิห้อง (25 องศาเซลเซียส หรืออาจได้ถึง 30 องศาเซลเซียส) จึงควรศึกษาวิธีเก็บรักษายาจากเอกสารที่เป็นข้อมูลผลิตภัณฑ์ยานั้น
- ยาบางชนิดแม้แนะนำให้เก็บในตู้เย็นที่ 2-8 องศาเซลเซียส (ห้ามแช่แข็ง) แต่หากยังไม่ได้เปิดใช้และบรรจุในลักษณะเดิม อาจเก็บที่อุณหูมิห้อง (25 องศาเซลเซียส) ได้ระยะหนึ่ง ด้วยเหตุนี้ควรศึกษาวิธีเก็บรักษายาจากเอกสารที่เป็นข้อมูลผลิตภัณฑ์ยานั้นซึ่งจะมีรายละเอียดระบุไว้ เพื่อลดความกังวลเรื่องยาเสื่อมคุณภาพจนต้องทิ้งยาไป
แหล่งอ้างอิง/ที่มา
- Hill MF, Bordoni B. Hyperlipidemia, updated August 11, 2021. In: StatPearls. Treasure Island (FL): StatPearls Publishing; 2022 Jan-. https://www.ncbi.nlm.nih.gov/books/NBK559182/. Accessed: January 25, 2022.
- Feingold KR. Introduction to lipids and lipoproteins, updated January 19, 2021. In: Feingold KR, Anawalt B, Boyce A, Chrousos G, de Herder WW, Dhatariya K, et al., editors. Endotext. South Dartmouth (MA): MDText.com, Inc.; 2000-. . Accessed: January 25, 2022.
- Atar D, Jukema JW, Molemans B, Taub PR, Goto S, Mach F, et al. New cardiovascular prevention guidelines: how to optimally manage dyslipidaemia and cardiovascular risk in 2021 in patients needing secondary prevention? Atherosclerosis 2021; 319:51-61.
- Astaneh B, Makhdami N, Astaneh V, Guyatt G. The effect of mipomersen in the management of patients with familial hypercholesterolemia: a systematic review and meta-analysis of clinical trials. J Cardiovasc Dev Dis 2021. doi: 10.3390/jcdd8070082. Accessed: January 25, 2022.
- Ruotsalainen AK, Mäkinen P, Ylä-Herttuala S. Novel RNAi-based therapies for atherosclerosis. Curr Atheroscler Rep 2021. doi: 10.1007/s11883-021-00938-z. Accessed: January 25, 2022.
- Su X, Cheng Y, Chang D. Lipid-lowering therapy: guidelines to precision medicine. Clin Chim Acta 2021; 514:66-73.
- Barale C, Melchionda E, Morotti A, Russo I. PCSK9 biology and its role in atherothrombosis. Int J Mol Sci 2021. doi: 10.3390/ijms22115880. Accessed: January 25, 2022.
- Kobayashi J, Mabuchi H. Lipoprotein lipase and atherosclerosis. Ann Clin Biochem 2015; 52(Pt 6):632-7.
- Handhle A, Viljoen A, Ramachandran R, Wierzbicki AS. Low cholesterol syndrome and drug development. Curr Opin Cardiol 2020; 35:423-7.
- Bardolia C, Amin NS, Turgeon J. Emerging non-statin treatment options for lowering low-density lipoprotein cholesterol. Front Cardiovasc Med 2021. doi: 10.3389/fcvm.2021.789931. Accessed: January 25, 2022.
- Jiang S, Qiu GH, Zhu N, Hu ZY, Liao DF, Qin L. ANGPTL3: a novel biomarker and promising therapeutic target. J Drug Target 2019; 27:876-84.
- German CA, Shapiro MD. Small interfering RNA therapeutic inclisiran: a new approach to targeting PCSK9. BioDrugs 2020; 34:1-9.
- Praluent (alirocumab) injection, for subcutaneous use. Highlights of prescribing information. Reference ID: 4772266, revised: 04/2021. https://www.accessdata.fda.gov/drugsatfda_docs/label/2021/125559s029s030lbl.pdf. Accessed: January 25, 2022.
- Repatha (evolocumab) injection, for subcutaneous use. Highlights of prescribing information. Reference ID: 4188933, revised: 12/2017. https://www.accessdata.fda.gov/drugsatfda_docs/label/2017/125522s014lbl.pdf. Accessed: January 25, 2022.
- Evkeeza (evinacumab-dgnb) injection, for intravenous use. Highlights of prescribing information, revised: 02/2021. https://www.regeneron.com/sites/default/files/Evkeeza_PI.pdf. Accessed: January 25, 2022.
- Leqvio (inclisiran) injection, for subcutaneous use. Highlights of prescribing information. Reference ID: 4909732, revised: 12/2021. https://www.accessdata.fda.gov/drugsatfda_docs/label/2021/214012lbl.pdf. Accessed: January 25, 2022.
- Kynamro (mipomersen sodium) injection. Highlights of prescribing information. Reference ID: 3707980, revised: 02/2015. . Accessed: January 25, 2022.
- MIMS drug information. https://www.mims.com/thailand/. Accessed: January 25, 2022.
- RxList--The Internet Drug Index for prescription drug information. https://www.rxlist.com/script/main/hp.asp. Accessed: January 25, 2022.
บทความที่ถูกอ่านล่าสุด

|
น้ำเกลือแร่สำหรับท้องเสีย: เลือกที่ใช่ ใช้ถูกต้อง 1 นาทีที่แล้ว |

|
เยื่อหุ้มสมองอักเสบจากรา Exserohilum rostratum : ปรากฏการณ์ในปี 2555 1 นาทีที่แล้ว |
|
การใช้ธาตุเหล็กแก้ภาวะโลหิตจาง 2 นาทีที่แล้ว |

|
ยาใหม่สำหรับรักษาโรคไมเกรน 2 นาทีที่แล้ว |

|
ยาคุมฉุกเฉิน ... เรื่องจริงที่ผู้หญิงต้องรู้ 2 นาทีที่แล้ว |

|
ตรวจเลือดกับการตรวจร่างกายประจำปี 2 นาทีที่แล้ว |
|
เตรียมตัวให้พร้อม ….. ก่อนเข้าห้องผ่าตัด (ตอนที่ 1) 2 นาทีที่แล้ว |
|
โรครองช้ำ 3 นาทีที่แล้ว |

|
10 อันดับอาหารที่มีโปแทสเซียมสูง กับประโยชน์ที่มีต่อสุขภาพ 3 นาทีที่แล้ว |

|
ตรวจสุขภาพประจำปีอย่างไร ครอบคลุม คุ้มครอง คุ้มค่า? 3 นาทีที่แล้ว |
