
|
ดร. ภญ. ผกาทิพย์ รื่นระเริงศักดิ์ ภาควิชาเภสัชกรรม คณะเภสัชศาสตร์ มหาวิทยาลัยมหิดล |
|
| 234,480 ครั้ง เมื่อ 1 ช.ม.ที่แล้ว | |
| 2019-04-17 |
กัญชา เป็นพืชในวงศ์ Cannabidaceae มี 3 สายพันธุ์ที่พบบ่อยคือ Cannabis sativa, Cannabis indica และ Cannabis rudealis สำหรับสายพันธุ์ที่พบมากในประเทศเทศไทยจะเป็นสายพันธุ์ Cannabis sativa ซึ่งสามารถเจริญเติบโตได้ดีในลักษณะอากาศแบบร้อนชื้น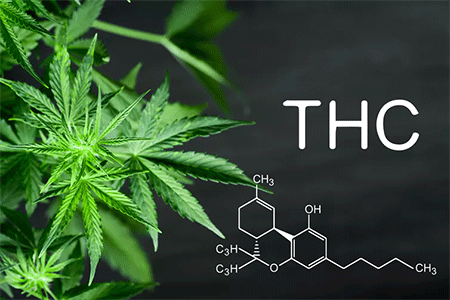
ภาพจาก : https://images.theconversation.com/files/233891/original/file-20180828-86153-12l36j6.jpg?ixlib=rb-1.1.0&q=45&auto=format&w=754&fit=clip
ลักษณะการใช้กัญชาในอดีตมี 2 ลักษณะตามชื่อเรียกคือ การใช้ผงแห้งของใบและดอกมามวนเป็นบุหรี่สูบ ซึ่งชาวเม็กซิกันเรียกว่ามาริฮวานา (Marijuana) และการใช้ยางจากต้นมาเผาไฟและสูดดมตามภาษาอาหรับ ที่เรียกว่าแฮฌอีฌ (Hashish) จากประวัติศาสตร์พบว่าการใช้กัญชาเพื่อรักษาโรคนั้นเริ่มขึ้นในประเทศจีนเมื่อ 2600 ปีก่อนคริสตกาล (BC) จักรพรรดิ์เสินหนิงของจีน (Shun Nung; 2737 ปีก่อนคริสตกาล) ซึ่งเป็นผู้ค้นพบวิธีการชงชาและการดื่มชา เป็นผู้อธิบายสรรพคุณทางยาของพืชกัญชาในตำรายาสมุนไพรจีนเป็นครั้งแรก และริเริ่มให้มีการเพาะปลูกพืชกัญชาเพื่อใช้เป็นยารักษาโรคนับจากนั้นเป็นต้นมา
การปลูกกัญชาได้ขยายไปในประเทศเพื่อนบ้านในแถบเอเชีย และประเทศอินเดีย จนกระทั่งในปี ค.ศ. 1839 (พ.ศ. 2382) นายแพทย์ชาวอังกฤษ (William O'Shaughnessy) ซึ่งขณะนั้นกำลังปฏิบัติงานอยู่ในประเทศอินเดียได้ทำการทดลอง และค้นพบว่ากัญชานั้นมีสรรพคุณทางการแพทย์ สามารถใช้ระงับอาการปวด เพิ่มความอยากอาหาร ลดการอาเจียน คลายกล้ามเนื้อ และลดอาการชักได้ โดยได้ตีพิมพ์ผลงานวิจัยนี้ ในวารสารทางยาในสมัยนั้นและได้มีการใช้กัญชาเพื่อประโยชน์ทางการแพทย์กันอย่างแพร่หลายทั้งในประเทศอังกฤษและในกลุ่มประเทศตะวันตก ตลอดจนมีการซื้อขายกัญชาในร้านยาทั่วไปได้โดยไม่ผิดกฎหมาย มีการบรรจุสรรพคุณทางยาของสารสกัดจากกัญชา และยาทิงเจอร์ใน British Pharmacopoeia และ United States Pharmacopoeia มีการบันทึกในประวัติศาสตร์ด้วยว่า แพทย์มีการสั่งจ่ายกัญชาเพื่อใช้ลดอาการปวดประจำเดือนแก่พระราชินีวิคตอเรีย ของประเทศอังกฤษ จนกระทั่งในปี ค.ศ. 1937 (พ.ศ. 2480) ในประเทศอเมริกา ได้มีการรายงานว่าการใช้กัญชามีผลทำให้ผู้ใช้ขาดสติ เกิดอาการประสาทหลอน และก่อให้เกิดอาชญากรรมขึ้นได้จึงมีการถอนกัญชาออกจาก United States Pharmacopoeia และยกเลิกการใช้กัญชาในการรักษาโรค มีการห้ามใช้กัญชาในการรักษาโรคในอังกฤษและยุโรปในตั้งแต่ในปี ค.ศ. 1971 (พ.ศ. 2514) เป็นต้นมา ในประเทศไทยกัญชาถูกจัดอยู่ในกลุ่มยาเสพติดให้โทษประเภท 5 ตามพระราชบัญญัติ (พ.ร.บ.) ยาเสพติดให้โทษ พ.ศ. 2522 แต่ได้มีการประกาศพระราชบัญญัติยาเสพติดใหโทษฉบับใหม่ (ฉบับที่ 7) พ.ศ. 2562 ในวันที่ 18 กุมภาพันธ์ พ.ศ. 25622 ซึ่งอนุญาตให้สามารถนำมาใช้ในกรณีจำเป็นเพื่อประโยชน์ของทางราชการ การแพทย์ การรักษาผู้ป่วย หรือการศึกษาวิจัยและพัฒนาการศึกษาวิจัยทางการแพทย์ได้
ความสับสนระหว่างต้นกัญชงและกัญชา
พืชทั้งสองชนิดเป็นพืชในสายพันธุ์เดียวกันแต่ต่างสายพันธุ์ย่อย โดยกัญชา จะมีชื่อทางวิทยาศาสตร์ว่า Cannabis sativa L. Subsp. indica (Lam.) E. Small & Cronquist ส่วนกัญชง (Hemp) จะมีชื่อทางวิทยาศาสตร์ว่า Cannnabis sativa L. Subsp. ซึ่ง Sativa พืชทั้ง 2 ชนิดมีลักษณะภายนอกที่แตกต่างกันอย่างชัดเจน เช่น ความสูงของต้น (กัญชงสูงกว่ากัญชา) ลักษณะการเรียงตัวของใบ (กัญชงเรียงตัวห่างกว่ากัญชา) และจำนวนแฉกของใบ (กัญชงมากกว่ากัญชา) นอกจากนี้ต้นกัญชงให้ปริมาณเส้นใยในปริมาณมากกว่าต้นกัญชาถึง 20% โดยต้นกัญชงมีเส้นใยที่มีคุณภาพสูงและสามารถใช้ผลิตเชือก กระดาษและนำมาทอผ้าได้ เมล็ดกัญชงมีโปรตีนสูงและน้ำมันในเมล็ดกัญชงมีกรดไขมัน Omega-3 ซึ่งเป็นกรดไขมันชนิดเดียวกันกับที่พบในน้ำมันปลา อย่างไรก็ตามพืชทั้งสองชนิดจัดเป็นพืชเสพติดประเภท 5 ตามพระราชบัญญัติยาเสพติดให้โทษ พ.ศ. 2522 เนื่องจากมีสารเตตราไฮโดรแคนนาบินอล (delta-9-tetrahydrocannabinol, หรือ THC) ซึ่งเป็นสารเสพติดและมีฤทธิ์กระตุ้นประสาท แต่ต้นกัญชงมีในปริมาณที่น้อยกว่าและไม่เหมาะที่จะใช้เสพ แต่เมื่อต้นปี พ.ศ. 2560 กระทรวงสาธารณสุขได้ออกกฎกระทรวงเรื่อง การขออนุญาตและการอนุญาตผลิต จำหน่าย นำเข้า ส่งออก หรือมีไว้ในครอบครอง และได้ประกาศในราชกิจจา-นุเบกษา เมื่อวันที่ 6 มกราคม พ.ศ. 2560 โดยให้รัฐมนตรีเจ้ากระทรวงสามารถอนุญาตให้มีการเพาะปลูกพืชกัญชงเพื่อสกัดเป็นยารักษาโรคในพื้นที่ที่รัฐมนตรีกำหนดได้1และในวันที่ 25 ธันวาคม พ.ศ. 2561 มีการประชุมสภานิติบัญญัติแห่งชาติ (สนธ.) เพื่อพิจารณาร่างพระราชบัญญัติยาเสพติดให้โทษฉบับใหม่ (ฉบับที่ 7) และเห็นชอบให้กัญชาและกระท่อมซึ่งเป็นยาเสพติดประเภท 5 สามารถถูกนำไปศึกษาวิจัยเพื่อประโยชน์ทางการแพทย์ และสามารถนำไปใช้ในการรักษาโรคภายใต้การควบคุมดูแลเพื่อประโยชน์ทางการแพทย์เท่านั้น ล่าสุดได้มีการประกาศเป็นพระราชบัญญัติ ยาเสพติดใหโทษ (ฉบับที่ 7) พ.ศ. 2562 ในวันที่ 18 กุมภาพันธ์ พ.ศ. 25622 ซึ่งสามารถนำกัญชามาใช้ในกรณีจำเป็นเพื่อประโยชน์ของทางราชการ การแพทย์ การรักษาผู้ป่วย หรือการศึกษาวิจัยและพัฒนาการศึกษาวิจัยทางการแพทย์ได้ และยังระบุไว้ว่าหากมีในครอบครองไม่เกินปริมาณจำเป็นที่ใช้รักษาโรคเฉพาะตัว พร้อมมีหนังสือรับรองการใช้งานจากผู้อนุญาต ก็จะไม่ผิดกฎหมาย แต่หากมีในครอบครองเกินปริมาณที่กำหนด จะถือว่าเป็นการผลิตหรือมีเพื่อจำหน่าย และถ้าไม่มีใบอนุญาตจำหน่ายตาม พ.ร.บ. ก็จะได้รับโทษตามกฏหมาย
การค้นพบสารกลุ่มแคนนาบินอยด์ (Cannabidiol : CBD) และผลทางเภสัชวิทยา
ความสำเร็จในการสกัดสารสำคัญจากต้นกัญชาเริ่มขึ้นในปี ค.ศ. 1899 (พ.ศ. 2442) แต่ไม่สามารถสกัดสารให้บริสุทธิ์ได้เนื่องจากขีดจำกัดของเครื่องมือที่มีอยู่ในขณะนั้น จนกระทั่งมีการค้นพบวิธีวิเคราะห์แบบใหม่ คือ High Performance Liquid Chromatography (HPLC) และ Spectrometric method ในปี ค.ศ. 1964 (พ.ศ. 2507) ซึ่งทำให้นักวิทยาศาสตร์สามารถแยกสารบริสุทธ์ชนิดต่างๆ จากต้นกัญชาออกมาได้ ตลอดจนสามารถวิเคราะห์หาสูตรโครงสร้างทางโมเลกุลของสารแต่ละชนิดได้ จากการศึกษาดังกล่าวพบว่าต้นกัญชามีส่วนประกอบของสารเคมีมากกว่า 450 ชนิด โดยมากกว่า 60 ชนิดเป็นสารกลุ่มแคนนาบินอยด์ (cannabinoids) มีองค์ประกอบหลักคือ THC และสารชนิดอื่นในกลุ่มเดียวกัน เช่น Cannabinol (CBN), Cannabidiol (CBD), Cannabichtomme (CBC), Cannabigerol (CBG) เป็นต้น3,4 นอกจากนี้ได้มีการสังเคราะห์สารที่เป็นอนุพันธ์ของสาร THC ขึ้นมาใหม่อีกหลายชนิด รวมถึงการค้นพบกลไกการออกฤทธิ์ของสารในกลุ่มนี้
THC เป็น psychoactive compound ซึ่งส่วนใหญ่จะจับกับ cannabinoid receptors ซึ่งพบอยู่ 2 กลุ่มหลักคือ CB1 และ CB2 โดย CB1 จะพบมากที่ (1) ระบบประสาทส่วนกลาง (Central nerve system) โดยเฉพาะในส่วน basal ganglia, hippocampus, cerebellum และ cortex ซึ่งสะท้อนกลไกการเกิด psychotropic effect ของ THC ซึ่งเป็นองค์ประกอบหลักในสารสกัดกัญชา และ (2) ในระบบประสาทส่วนปลาย (Peripheral nerve system) ในขณะที่ CB2 receptors จะพบที่เนื้อเยื่อระบบภูมิคุ้มกันของร่างกาย (Immune system)4,5 ดังนั้นจึงมีผลต่อ ความอยากอาหาร การย่อยอาหาร อารมณ์ ความรู้สึก ความจำ การเรียนรู้ และพฤติกรรม นอกจากนี้ยังมีการค้นพบว่าอาจมี receptors อื่นๆ ที่อาจมาทำหน้าที่เช่นเดียวกับ cannabinoids receptors
ในทางกลับกัน CBD มีความสามารถในการจับกับ CB1 และ CB2 receptors แบบโดยตรงได้เพียงเล็กน้อย แต่มีลักษณะเป็น negative allosteric modulator กับ CB1 receptor ซึ่งส่งผลกับการทำงานกับ receptors อื่นๆ ทำให้สามารถลดอาการปวด อาการอักเสบ และลดความกังวลได้ การค้นพบกลไกการออกฤทธิ์ของสารกลุ่มนี้ รวมถึงการค้นพบ endocannabinoids ซึ่งเป็น endogenous agonists ของ cannabinoids receptors เช่น N-arachidonoyl-ethanolamine (AEA; anandamide) และ 2-arachidonoylglycerol (2-AG)5 ทำให้มีความเข้าใจในกลไกการออกฤทธิ์ของสารกลุ่มนี้รวมถึงผลข้างเคียงมากยิ่งขึ้น และมีการนำมาวิจัยเพื่อประโยชน์ในการรักษาอาการหรือโรคต่างๆ ตามที่ได้รวบรวมมาดังต่อไปนี้
การศึกษาวิจัยเกี่ยวกับการใช้กัญชาในการักษาอาการและโรคต่างๆ
- ลดอาการคลื่นไส้ อาเจียนจากการได้รับเคมีบำบัด (Antiemetic effect)5: สาร Nabilone และ Dronabinol เป็นสารสังเคราะห์ที่เป็นอนุพันธ์ของสาร THC ซึ่งมีผลการวิจัยทางคลินิกยืนยันว่า Nabilone มีประสิทธิภาพในการลดอาการคลื่นไส้ อาเจียนในผู้ป่วยที่ได้รับยาเคมีบำบัดได้ดีกว่ายา Prochlorperazine, Domperidone และ Alizapride ที่ใช้อยู่ในขณะนั้น และได้รับการอนุมัติให้ใช้ในประเทศแคนาดาตั้งแต่ปี ค.ศ. 1982 (พ.ศ. 2525) เป็นต้นมา ขณะที่ผลการวิจัยทางคลินิกของ Dronabinol นั้นพบว่ามีประสิทธิภาพในการลดอาการคลื่นไส้ อาเจียนได้ดีกว่ายา Chlorpromazine และมีประสิทธิภาพเทียบเท่ากับยา Metoclopramide และ Thiethylperazine ดังนั้นทั้ง Nabilone (Cesamet™ Valeant Pharmaceuticals North America) และ Dronabinol (Marinol®; Solvay Pharmaceuticals, Inc) จึงได้รับการอนุมัติให้ขายในประเทศอเมริกา (ค.ศ. 1985, พ.ศ. 2528) และ แคนาดา (ค.ศ. 1995, พ.ศ. 2538) ตามลำดับ
- เพิ่มความอยากอาหารในผู้ป่วยมะเร็งและเอดส์ (Appetite stimulation)5: ผลการวิจัยพบว่าสาร THC สามารถช่วยเพิ่มความอยากอาหารให้ผู้ป่วยมะเร็งและเอดส์ เมื่อมีการทดลองใช้ทางคลินิกเป็นเวลา 4-6 สัปดาห์ และได้รับการอนุมัติให้ใช้สาร Dronabinol ซึ่งเป็นอนุพันธ์ของสาร THC เพื่อเพิ่มความอยากอาหารได้ในประเทศแคนาดา (Marinol®; Solvay Pharmaceuticals, Inc)
- ลดอาการปวด (Analgesic effect)5,6: สารในกลุ่มแคนนาบินอยด์ส่วนใหญ่โดยเฉพาะ THC สามารถใช้ลดอาการปวดแบบฉับพลัน และแบบเรื้อรัง (Acute และ Chronic pain) โดยเฉพาะการใช้เพื่อระงับการปวดแบบเรื้อรังนั้น นับเป็นสาเหตุหลักของการใช้สารสกัดกัญชาในการลดอาการปวด ได้มีการทดลองทางคลินิกและพบว่าสาร THC ในขนาด 2.5 หรือ 2.7 มิลลิกรัม สามารถช่วยลดอาการปวดเรื้อรัง (central neuropathic pain) และช่วยให้ผู้ป่วยสามารถนอนหลับได้เพิ่มขึ้น มีการตั้งตำรับยาสเปรย์ (Oromucosal spray, Nabiximols) โดยใช้ส่วนผสมของ THC และ CBD ซึ่งสามารถช่วยลดอาการปวดข้อ (Rheumatoid arthritis) แต่สำหรับอาการปวดเรื้อรังในผู้ป่วยมะเร็งนั้นยังไม่มีข้อสรุปทางคลินิกที่ชัดเจน
- ลดอาการปลอกประสาทเสื่อม (Multiple sclerosis, MS)5,6: MS เป็นความผิดปกติทางระบบประสาทซึ่งมักเกิดร่วมกับการหดเกร็งของกล้ามเนื้อซึ่งจะทำให้เกิดอาการปวดรุนแรงและมีอาการปวดแบบเรื้อรัง และพบว่าทั้งผู้ป่วยกลุ่มที่ได้รับ THC เพียงชนิดเดียว และผู้ป่วยกลุ่มที่ได้รับยาที่มีส่วนผสมของ THC และ CBD ในอัตราส่วน 1 ต่อ 0.5 สามารถช่วยลดอาการหดเกร็งของกล้ามเนื้อและช่วยบรรเทาอาการปวดดังกล่าวและช่วยให้ผู้ป่วยสามารถนอนหลับได้ ในการทดสอบทางคลินิกโดยไม่พบอาการข้างเคียงที่ร้ายแรง แต่อย่างไร ตำรับยาทั้งสองชนิดนี้ (อัตราส่วนของ THC:CBD เท่ากับ 1:0.9) ได้รับอนุญาตให้สามารถสั่งจ่ายได้ในประเทศ แคนาดา (Sativex®; GW Pharmarceutical; ค.ศ. 2005 (พ.ศ. 2548)) อังกฤษ และ อเมริกา
- ช่วยควบคุมอาการลมชัก (Epilepsy)5: ผู้ป่วยโรคลมชักคิดเป็น 1 % ของประชากรโลก และพบว่าผู้ป่วย 20-30% ยังไม่สามารถควบคุมอาการชักได้โดยใช้ยาที่มีอยู่ในปัจจุบันจึงจำเป็นต้องมีการวิจัยเพื่อหาตัวยาชนิดใหม่ มีการทดลองในสัตว์ทดลองโดยใช้ CBD และพบว่า CBD สามารถต้านอาการชักได้ดี (เป็น Anticonvulsant ที่ดี) และไม่มีความเป็นพิษต่อระบบประสาท ต่อมามีการทดลองทางคลินิกในผู้ป่วยที่ประสบปัญหาไม่สามารถควบคุมอาการชักได้ เมื่อให้ยากันชักร่วมกับการให้ CBD 200-300 มิลลิกรัม. ต่อวันเป็นเวลา 8-18 สัปดาห์ พบว่า 37% ของผู้ป่วย ไม่เกิดอาการชักตลอดการศึกษา และอีก 37% มีอาการดีขึ้นอย่างชัดเจน อย่างไรก็ตามมีผลข้างเคียงเกิดขึ้นในผู้ที่ได้รับ CBD คือทำให้เกิดอาการง่วงนอน การศึกษาวิจัยเพิ่มเติมด้วยการใช้ CBD ชนิดเดียวทำให้เราสามารถเข้าใจกลไกการออกฤทธิ์ของ CBD ได้ดีมากขึ้น และในการศึกษาทางคลินิกของ Epidolex® (GW Pharmaceuticals) ซึ่งมี CBD เป็นสารสำคัญ พบว่าสามารถใช้รักษาอาการชักแบบควบคุมไม่ได้ด้วยยา (intractable epilepsy) เช่น Dravet and Lennox-Gastaut syndromesได้ และได้รับการอนุมัติโดย U.S. FDA ในเดือนพฤศจิกายน พ.ศ. 2561ให้สามารถใช้ในการรักษาอาการชักทั้ง 2 ชนิดดังกล่าว
- ลดความดันในตาของผู้ป่วยต้อหิน (Glaucoma)5 : ต้อหินเป็นโรคที่เกิดจากการเสื่อมของขั้วประสาทตา ส่งผลให้เกิดการสูญเสียการมองเห็นได้ เนื่องจากมีความดันในลูกตาสูง มีการศึกษาความสามารถของสาร THC, 0.01-0.1% eye drop solution เพื่อช่วยลดความดันในลูกตาและพบว่าขนาด 0.05-0.1% THC สามารถช่วยลดความดันในลูกตาของผู้ป่วยต้อหินได้ แต่เป็นการออกฤทธิ์ในระยะสั้น 2-3 ชั่วโมงเท่านั้น แต่อย่างไรก็ตามพบว่ายานี้ก่อให้เกิดผลอันไม่พึงประสงค์ในระหว่างใช้ ดังนั้นการพัฒนาตำรับ (Formulation) และรูปแบบการให้ (Dosage form design) อาจสามารถช่วยแก้ไขปัญหาดังกล่าว
- ป้องกันและรักษาอาการสมองฝ่อ (Neurodegeneration and neuroprotection)4,5 : การทดลองเพื่อศึกษาในผู้ป่วย Parkinson ในประเทศอังกฤษ โดยใช้ สารสกัดจากต้นกัญชา และ Nabilone พบว่า สารทั้ง 2 ชนิดไม่มีผลต่อการรักษาโรค Parkinson แต่อย่างไรก็ตามหลังจากมีการค้นพบ Cannabinoid receptors (CB1, CB2) ในปีค.ศ. 1988 (พ.ศ. 2531) และจากผลการวิจัยต่อเนื่องจนถึงปัจจุบัน พบความเป็นไปได้ในการใช้สารกลุ่ม acid cannabinoids และ endocannabinoids ในการรักษาความผิดปกติทางสมอง เช่น Huntington disease, Parkinson disease, Alzheimer disease และ Cerebral ischemia / stroke ซึ่งเกี่ยวข้องกับการเปลี่ยนแปลงปริมาณของ CB1 และ CB2 ในเซลล์สมอง แต่ปัจจุบันยังไม่มีการสรุปที่ชัดเจน แต่มีสารหลายชนิดทั้งในกลุ่ม CB1/CB2 agonist/antagonist และ endocannabinoids ที่กำลังอยู่ในระหว่างการทดสอบทางคลินิก
- คลายความวิตกกังวล (Antianxiety effect)5 : จากประวัติการใช้กัญชาเพื่อช่วยให้ผ่อนคลายในอดีตทำให้มีความเป็นไปได้ที่สารกลุ่มแคนนาบินอลน่าจะมีฤทธิ์คลายความวิตกกังวล แต่อย่างไรก็ตามพบว่ากลไกการออกฤทธิ์นั้นซับซ้อนและยังไม่มีการอธิบายที่ชัดเจน จากรายงานทางคลินิกพบว่าการใช้สาร Fatty acid amide hydrolase inhibitors (FAAH inhibitors) ซึ่งอยู่ในกลุ่ม Endocannabinoids มีความสามารถในการลดอาการวิตกกังวลได้ ปัจจุบันสารหลายชนิดในกลุ่มนี้อยู่ในระหว่างการทดสอบทางคลินิก
- การรักษามะเร็ง (Anticancer effect) : ในปีค.ศ. 1975 (พ.ศ. 2518) Munson et al. เป็นนักวิจัยกลุ่มแรกที่รายงานว่าสาร THC สามารถยับยั้งการเติบโตของเซลล์มะเร็งปอดและยับยั้งการเติบโตของเนื้องอกมะเร็งในหนูทดลองได้ หลังจากนั้นได้มีการวิจัยเพิ่มขึ้นในเรื่องดังกล่าวและพบว่าสารหลายชนิดในกลุ่ม Cannabinoids (THC, CBD) และ Endocannabinoids (methanandamide, JWH-133; HU-210; WIN55, 212-2)4,7,8 สามารถต้านการเจริญเติบโตของเซลล์มะเร็งชนิดต่างๆ ได้โดยการยับยั้ง Angiogenesis และลด Metastasis ในมะเร็งหลายชนิดโดยการกระตุ้นให้เกิด Program cell death และยับยั้งการเจริญเติบโตของเซลล์มะเร็ง กลไกอื่นๆ ที่อาจเป็นไปได้คือ การกระตุ้นให้เกิด Cell-cycle arrest และantiangiogenic effect7,8 ปัจจุบันสารในกลุ่มนี้อยู่ในระหว่างการศึกษาทางคลินิก นอกจากนี้ยังพบว่าการให้สาร Cannabinoids ร่วมกับการให้ยาเคมีบำบัด Temozolomide สามารถช่วยลดการเติบโตของเนื้องอกสมอง (Glioma xenograft) ได้อย่างดี และมีการรายงานในลักษณะคล้ายกันจากงานวิจัยพบว่าการให้ HU-210 สามารถช่วยเพิ่มประสิทธิภาพการต้านมะเร็งของยา Paclitaxel และ ยา 5-Fluorouracil ได้ดีอีกด้วย8
ข้อห้ามใช้และอาการข้างเคียง
มีคำแนะนำว่าไม่ควรใช้สารกลุ่มนี้ในผู้ที่ตั้งครรภ์ ผู้อยู่ระหว่างให้นมบุตร และผู้ป่วยจิตเวช ส่วนการใช้กับผู้ป่วยที่มีโรคหัวใจและโรคความดันควรอยู่ในความดูแลอย่างใกล้ชิด ไม่ควรให้สารกลุ่มนี้ร่วมกับ ยากลุ่ม CNS depressants อาการข้างเคียงของการใช้สารกลุ่ม THC ขึ้นอยู่กับความเหมาะสมในการใช้ และขนาดยาที่ใช้ โดยควรเริ่มจากขนาดต่ำก่อนและถ้าจำเป็นต้องเพิ่มขนาดควรทำช้าๆ ผู้ที่ได้รับสารกลุ่มนี้มักสามารถพัฒนาให้ร่างกายยอมรับผล psychoactive effect ของยา (tolerance) ได้อย่างรวดเร็ว ดังนั้นจึงควรรักษาขนาดของยาให้คงที่โดยพิจารณาตามผลการรักษาที่ได้รับเป็นหลัก โดยอาการข้างเคียงที่พบบ่อยคือ ง่วงซึม มึนงง ปวดศีรษะ การมองเห็นไม่ชัดเจน ปากแห้ง วิตกกังวล มีการเปลี่ยนแปลงทางอารมณ์ คลื่นไส้ มีความผิดปกติของการรับรู้ อาการที่ไม่ค่อยพบเช่น เดินเซ ซึมเศร้า ท้องเสีย ความดันต่ำ หวาดระแวง และ ปวดท้อง อาเจียน (cannabis hyperemesis syndrome)
จากการศึกษาจากอดีตจนถึงปัจจุบันจะพบว่ามีสารสำคัญหลายชนิดในกลุ่ม Cannabinoids และ Endocannabinoids ถูกนำมาศึกษาเพื่อประโยชน์ในการรักษาอาการผิดปกติ และโรคหลายชนิด การค้นพบที่สำคัญคือการค้นพบ Endocannabinoid systems ซึ่งอาจช่วยเพิ่มความก้าวหน้าในการใช้สารกลุ่มนี้เพื่อป้องกันและรักษาความปกติต่างๆ ทางสมองได้ดียิ่งขึ้น รวมทั้งช่วยให้นักวิทยาศาสตร์สามารถเข้าใจกลไกการออกฤทธิ์ของสารในกลุ่มนี้ได้มากขึ้นอีกด้วย
แต่อย่างไรก็ตามเนื่องจากสารกลุ่มนี้ยังจัดเป็นวัตถุเสพติดในประเทศไทย แม้เพิ่งอนุญาตให้สามารถนำมาทำการศึกษาวิจัยทางการแพทย์ได้2 การทำการวิจัยจึงไม่แพร่หลายมากนัก กลไกการออกฤทธิ์ของสารกลุ่มนี้ในการรักษาโรคบางชนิดที่กล่าวมาแล้วนั้นถึงแม้จะมีความชัดเจนมากขึ้นแต่ยังไม่มีความครอบคลุมสำหรับทุกๆ โรค และยังคงต้องรอผลการวิจัยเพิ่มเติมทางคลินิกให้มากกว่านี้ นอกจากนี้ข้อมูลจากการสำรวจความพร้อมของแพทย์ในการตอบปัญหาเกียวกับการใช้สารสกัดกัญชาในการรักษาความผิคปกติต่างๆในประเทศสหรัฐอเมริกา พบว่ามีแพทย์ (residents และ fellows) จำนวน 89%ที่บอกว่าตนไม่พร้อมที่จะให้คำปรึกษา6 และเมื่อสำรวจโรงเรียนแพทย์ทั้งหมดในสหรัฐอเมริกา พบว่ามีเพียง 9% ของโรงเรียนผลิตแพทย์ในสหรัฐอเมริกาเท่านั้นที่ได้บรรจุเรื่องการใช้สารสกัดกัญชาในการรักษาทางคลินิกไว้ในหลักสูตรเพื่อสอนนักศึกษาแพทย์6 ซึ่งน่าจะเป็นสถานการณ์เดียวกันกับที่พบในประเทศไทยในขณะนี้ แต่สำหรับทางด้านงานศึกษาวิจัยนั้นจะพบว่ามีจำนวนงานวิจัยเพิ่มขึ้นที่ทำการวิจัยโดยใช้สารกลุ่ม Cannabinoids และ Endocannabinoids ในการรักษาโรคชนิดอื่นๆ ที่ไม่ได้รวบรวมมาข้างต้น เช่น เบาหวาน (Diabetic) ความดันสูง (Hypertension) จิตเภท (Schizophrenia) และ โรคย้ำคิดย้ำทำ (Obsessive compulsive disorder) ซึ่งผลการวิจัยทางคลินิกของโรคต่างๆ เหล่านี้ยังไม่ชัดเจน แต่จะช่วยให้เราเข้าใจกลไกการทำงานของสารในกลุ่ม Cannabinoids และ Endocannabinoids ได้อย่างชัดเจนยิ่งขึ้น รวมถึงอาจใช้ประโยชน์ทางการรักษาใด้จริงในอนาคต
แหล่งอ้างอิง/ที่มา
- กฎกระทรวง การขออนุญาตและการอนุญาตผลิต จําหน่าย หรือมีไว้ในครอบครอง ซึ่งยาเสพติดให้โทษในประเภท ๕ เฉพาะเฮมพ์ พ.ศ. ๒๕๕๙ (พ.ศ. 2560). ราชกิจจานุเบกษา เล่ม 134 ตอนที่ 1ก วันที่ 6 มกราคม 2560. Available from: http://www.oic.go.th/FILEWEB/CABINFOCENTER2/DRAWER051/ GENERAL/DATA0000 /00000717.PDF [Accessed 2018 Dec 15]
- พระราชบัญญัติ ยาเสพติดให้โทษ (ฉบับที่ ๗) พ.ศ. ๒๕๖๒. ราชกิจจานุเบกษา เล่ม 134 ตอนที่ 19 ก วันที่ 18กุมภาพัธ์ 2562. Available from: http://wwwwww.ratchakitcha.soc.go.th /DATA/PDF/2562/A/019/T_0001.PDF [Accessed 2019 Feb 20]
- Mechouulam, R., Hanuš, L.O., Pertwee, R., Howlett, A.C. Early phytocannabinoid chemistry to endocannabinoids and beyond. Nat. Rev. Neurol. 15 (2014): 757-764.
- Velasco, G., Sánchez, C., Guzmán, M. Towards the use of cannabinoids as antitumour agents. Nat. Rev. Cancer 12 (2012): 436-444.
- Alexander, S. P. H. Therapeutic potential of cannabis-related drugs. Prog. Neuro. Bio. Psych. 64 (2016): 157-166.
- MacCallum, C. A. and Russo, E. B. Practical considerations in medical cannabis administration and dosing. Eur. J. Intern. Med. 49 (2018): 12-19.
- Schleider, L. B., Mechoulam, R., Lederman, V., Hilou, M., Lencovsky, O., Betzalel, O., Shbiro, L., Novack, V. Prospective analysis of safety and efficacy of medical cannabis in large unselected population of patients with cancer. Eur. J. Intern. Med. 49 (2018): 37-43.
- Śledzińςki, P., Zeyland, J., Słomski, R., Nowak, A. The current state and future perspectives of cannabinoids in cancer biology. Cancer Med. 7 (2018): 765-775.
บทความที่ถูกอ่านล่าสุด

|
อันตรายของแสงสีฟ้าต่อสุขภาพดวงตา 1 วินาทีที่แล้ว |
|
ผู้ป่วยโรคไต กักตัวอยู่บ้านอย่างไรในช่วงโควิด-19 1 นาทีที่แล้ว |

|
ยาลดไขมันในเลือด : ตอนยาลดไตรกลีเซอไรด์ 1 นาทีที่แล้ว |
|
โกรทฮอร์โมน...ยารักษาภาวะเด็กเติบโตช้าและเด็กตัวเตี้ย 1 นาทีที่แล้ว |

|
อันตรายจากการอดนอนมีมากกว่าที่คิด 1 นาทีที่แล้ว |
|
โรคเนื้อเน่า (Necrotizing fasciitis) ภัยใกล้ตัว 1 นาทีที่แล้ว |
|
ความรู้ทั่วไปเรื่องยาคุมกำเนิดฉุกเฉิน 1 นาทีที่แล้ว |

|
ลูก ... นวัตกรรมของพ่อแม่ 1 นาทีที่แล้ว |
|
โรคอุจจาระร่วงจากเชื้อ อีโคไล (E. coli) 1 นาทีที่แล้ว |
|
ยาแก้ไอ เดกซ์โทรเมทอร์แฟน (dextromethorphan) และการนำไปใช้ ในทางที่ผิด 1 นาทีที่แล้ว |
